无症状查体人员颅脑核磁共振脑白质高信号的相关危险因素研究
张明华,张增强,崔芳,彭志晴,王雪,刘国树
1.中国人民解放军总医院第二医学中心心内科,北京 100853;2.中国人民解放军总医院海南医院神经内科,海南 三亚 572013;3.中国人民解放军总医院海南医院保健科,海南 三亚 572013;4.中国人民解放军总医院海南医院放射科,海南 三亚 572013
脑血管病是目前致残率以及发病率都居于高位的疾病之一,尤其是缺血性脑血管病的危害最大,占比约70%[1]。伴随医学技术的持续发展,核磁共振影像(magnetic resonance imaging,MRI)技术日趋成熟,在脑血管病的早期诊断中应用越来越广泛。在临床实践中发现,有些人虽然没有出现可觉察的不适症状,但是常规体检时的颅脑磁共振检查却表现出T2WI或T2液体衰减反转恢复序列(fluid attenuated inversion recovery,FLAIR)脑白质高信号(white matter hyperintensity,WMH)。多项研究显示WMH与缺血性脑血管病风险显著相关[2]。本研究将无症状查体人员常规行颅脑核磁共振检查者作为研究对象,根据检查结果将发现WMH者作为观察组,未见异常者作为对照组,比较两组人员的人口统计学、临床特征、颈动脉超声检查结果、血糖、血脂等相关指标。并以是否存在WMH为因变量进行多因素Logistic回归分析,明确无症状WMH的相关危险因素,为防治WMH的发生、发展提供参考依据,现报道如下:
1 资料与方法
1.1 一般资料 选取2014年4月至2018年5月期间在解放军总医院海南医院保健科单纯住院查体的人员。纳入标准:(1)年龄40~65岁;(2)未表现临床不适症状,常规体格检查神经系统无异常;(3)常规行颅脑核磁检查。排除标准:(1)颅脑核磁检查显示有腔隙性脑梗死、脑软化及微出血灶等其他异常者;(2)心、肺、脑、肝、肾等重要器官功能障碍者。通过询问病史及查验体检报告,对入选人员的一般情况、临床特征进行确认。临床疾病诊断标准:(1)高血压:收缩压(SBP)高于140 mmHg(1 mmHg=0.133 kPa)和(或)舒张压(DBP)高于90 mmHg,或当前服用降压药物。(2)高血脂:血清总胆固醇>5.72 mmol/L,和/或低密度脂蛋白胆固醇>3.37 mmol/L,和/或甘油三酯>1.70 mmol/L,或当前服用降脂药物。(3)糖耐量异常:餐后2 h的血糖水平超过正常的7.8 mmol/L且未超过11.1 mmol/L,未达到糖尿病诊断标准;或空腹血糖水平升高到6.2~7.0 mmol/L,未达到糖尿病诊断标准。(4)糖尿病:空腹血糖≥7.0 mmol/L,和/或餐后血糖≥11.1 mmol/L,或既往确诊糖尿病,当前服用降糖药物。共入选无症状单纯住院查体人员313例,采用颅脑磁共振检查T2WI或T2FLAIR,其中,194例显示脑白质高信号者纳入观察组;未见异常者119例纳入对照组。
1.2 检查方法
1.2.1 颈部血管超声检查 采用飞利浦Philips IU22彩色多普勒超声诊断仪,严格按照标准操作流程完成检查,超声科医师对图像进行判断,给出书面报告。判别标准:所选颈动脉内-中膜厚度(intima-media thickness,IMT)增厚标准是1.0 mm≤内-中膜厚度(IMT)<1.5 mm;形成斑块标准是斑块表面纤维帽与血管外膜前缘距离≥1.5 mm。若局部出现明显增厚现象,即便低于1.5 mm,也将其视作斑块。
1.2.2 核磁共振检查 采用美国1.5T Signa HDx扫描仪,严格按照标准操作流程完成常规颅脑核磁扫描,放射科医师对图像进行判断,给出书面报告。脑白质高信号评估标准:颅脑磁共振双侧侧脑室周围、半卵圆中心区白质、基底节区分布,T2WI或T2FLAIR上存在2~10 mm点状、斑片状高信号,在T1WI上存在等或低信号,没有出现DWI异常高信号。
1.2.3 血液生化检查 采用德国ROCHE cobas 8000全自动免疫生化分析仪,严格按照标准操作流程完成血脂等生化指标的测定。其中,选取c702的生化模块,e602的免疫模块。采用美国BIO-BAD VARIANTⅡ糖化血红蛋白测试系统,按照标准操作流程测定糖化血红蛋白A1c(hemoglobin A1c,HbA1c)。
1.3 统计学方法 本研究的全部数据采用SPSS19.0软件包实施统计分析。符合正态分布的计量资料以均数±标准差(±s)表示,采用t检验;非正态分布指标经以10为底的对数转换,除空腹血糖、糖化血红蛋白未转呈正态分布外,其他指标都转呈正态分布。非正态分布的计量资料以中位数(p25,p75)表示,组间比较采用秩和检验;计数资料比较采用χ2检验。入选标准0.05,剔除标准0.10。以双侧P<0.05为组间差异具有统计学意义。
2 结果
2.1 两组人员的一般临床特征和颈动脉超声检查结果 观察组人员的颈动脉内-中膜增厚、颈动脉斑块明显高于对照组,差异均具有统计学意义(P<0.05),见表1。
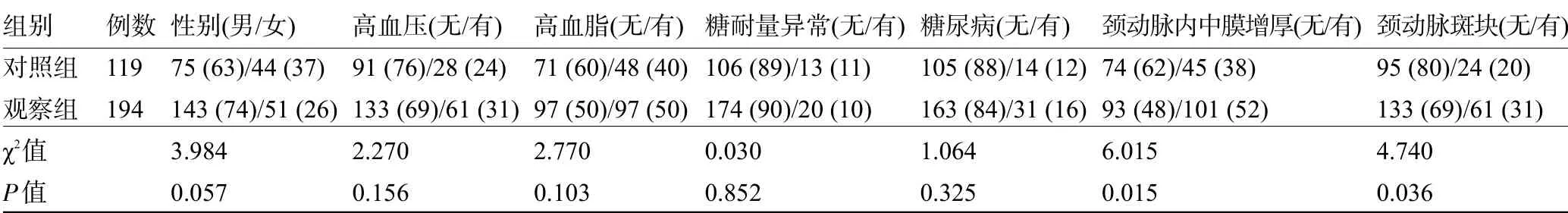
表1 两组人员的一般临床特征和颈动脉超声结果比较[例(%)]Table1 Comparison of general clinical characteristicsand carotid ultrasound results between thetwo groups[n(%)]
2.2 两组人员的生理、生化指标比较 与对照组比较,观察组人员的年龄、收缩压、舒张压、平均动脉压、血肌酐、总胆固醇、低密度脂蛋白胆固醇(LDL-C)、胱抑素C均增高,差异均具有统计学意义(P<0.05);而两组人员间的体质量指数、脉压、心率、谷丙转氨酶、总胆红素、同型半胱氨酸(Hcy)、空腹血糖、糖化血红蛋白(HbA1c)、高密度脂蛋白胆固醇(HDL-C)、尿酸、载脂蛋白a比较差异均无统计学意义(P>0.05),见表2。
2.3 影响无症状脑白质高信号的独立相关危险因素 以单因素分析差异具有统计学意义的指标为自变量,以常规颅脑核磁检查是否存在WMH为因变量,经多因素Logistic回归分析结果显示,年龄、平均动脉压和LDL-C是无症状WMH的独立相关危险因素(P<0.05),见表3。
表2两组人员的生理、生化指标比较[±s,M(p25,p75)]Table2 Comparison of physiological and biochemical indexes between the two groups[±s,M(p25,p75)]

表2两组人员的生理、生化指标比较[±s,M(p25,p75)]Table2 Comparison of physiological and biochemical indexes between the two groups[±s,M(p25,p75)]
项目年龄(岁)体质量指数(kg/m2)收缩压(mmHg)舒张压(mmHg)脉压(mmHg)平均动脉压(mmHg)心率(次/min)谷丙转氨酶(U/L)总胆红素(μmol/L)γ-谷氨酰转肽酶(U/L)Hcy(μmol/L)HbA1c(%)空腹血糖(mmol/L)尿素(mmol/L)肌酐(mmol/L)尿酸(mmol/L)总胆固(mmol/L)甘油三酯(mmol/L)HDL-C(mmol/L)LDL-C(mmol/L)果糖胺(μmol/L)胱抑素C(mg/L)载脂蛋白a(nmol/L)对照组(n=119)49.5±6.0 25.3±3.3 123.1±13.0 76.3±9.9 46.8±9.0 91.9±10.2 71.6±8.0 21.0±9.8 10.7±6.0 39.3±40.1 14.3±6.1 5.5(5.2,5.9)5.18(4.83,5.70)5.1±1.2 69.4±13.8 353.6±95.0 4.59±0.85 1.75±1.32 1.26±0.34 2.79±0.68 250.9±31.7 0.77±0.13 38.9±51.1观察组(n=194)52.3±6.2 25.2±3.0 127.8±13.6 78.8±9.0 48.9±10.4 95.1±9.6 71.1±7.6 21.5±17.0 11.0±4.5 38.7±36.0 15.6±8.2 5.6(5.3,5.9)5.14(4.84,5.76)5.3±1.3 73.6±14.9 354.0±94.1 4.85±0.90 1.82±1.69 1.27±0.38 3.02±0.82 257.7±32.2 0.81±0.17 38..6±50.4统计量值t=-3.897 t=0.369 t=-2.992 t=-2.306 t=-1.865 t=-2.826 t=0.579 t=-0.208 t=-1.401 t=-0.673 t=-1.733 Z=-1.120 Z=-0.111 t=-0.942 t=-2.467 t=-0.128 t=-2.434 t=0.005 t=-0.305 t=-2.486 t=-1.963 t=-2.332 t=-0.283 P值0.001 0.713 0.003 0.022 0.063 0.005 0.563 0.836 0.163 0.501 0.084 0.263 0.911 0.347 0.014 0.898 0.016 0.996 0.761 0.013 0.051 0.020 0.778
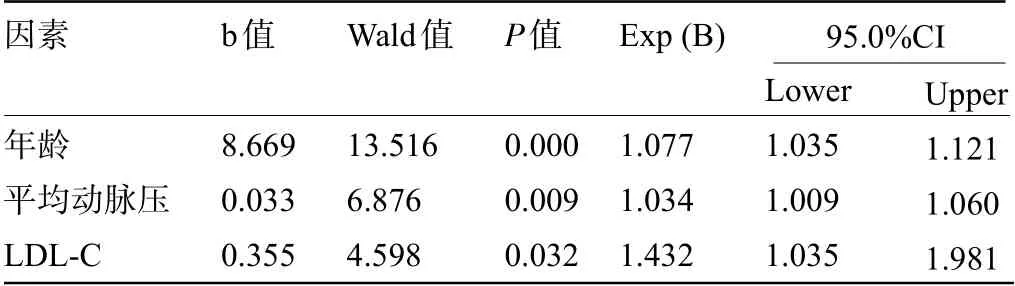
表3 影响无症状脑白质高信号独立危险因素的Logistic回归分析Table 3 Logistic regression analysis of independent risk factors for asymptomatic whitematter hyperintensities
3 讨论
WMH最早是由神经病学专家Hachinski提出,它在颅脑MRI上表现为T2WI或T2 FLAIR高信号,T1WI等信号或低信号[3],也被称为脑白质病变(white matter lesions),其在头颅CT上表现为脑白质疏松(Leukoaraiosis,LA)。其发生机制仍未明确,目前认为WMH是脑小血管病的影像学表现之一[4]。从临床角度看,WMH可能是一种长期慢性进行性病变,前期可无任何临床表现,后期可出现与其相关的体质衰弱、运动功能减弱、认知能力下降、尿便功能障碍等等临床表现。因此积极探索WMH的相关危险因素,有效识别并改善个体相关危险因素,可达到减少WMH发生发展及改善预后的临床目的。
关于WMH的相关危险因素,目前较多的证据显示,年龄、血压增高是WMH的独立相关危险因素[5-11]。本研究Logistic回归分析结果同样显示,年龄和平均动脉压增高是WMH的独立相关因素。目前,已有证据显示,抗高血压治疗、良好的血压控制可以延缓WMH的进展[12-13]。但是关于不同的血压参数,如脉压、收缩压、平均动脉压、舒张压、血压变异,哪一个与WMH的关系更密切,对WMH的影响更大,机制如何?尚无明确的结论[13-14]。郝咏刚等[5]对573名住院查体者的研究显示,收缩压、血压变异增高是WMH的独立相关因素。陈政宇等[15]对212例神经内科就诊的非卒中老年患者的研究显示,升高的收缩压是WMH的独立危险因素。国外学者有关2型糖尿患者的研究显示,平均收缩压增高与WMH的进展密切相关,舒张压则没有这种相关性,而且强化的降血压干预能够减少WMH的进展[16]。而日本学者对1 047名住院健康查体人员的研究显示,除了舒张压与脑枕叶WMH容积无关外,各脑叶的WMH容积都与收缩压、舒张压密切相关联[10]。上述研究结果的不同,可能与研究对象、样本数量、观察指标、分组方法等的不同有关,有待进一步深入研究。
关于血脂成分、水平与WMH的关系,目前相关的研究尚不多见。本研究单因素分析显示,总胆固醇、LDL-C水平与WMH相关;基于多因素的Logistic回归分析显示,高水平的LDL-C是WMH的独立相关危险因素。殷雁等[17]对脑白质疏松患者的研究显示,总胆固醇、甘油三酯、LDL-C水平与脑白质疏松相关,而且总胆固醇和LDL-C水平还与脑白质疏松的程度相关。杜姝等[7]对513例脑白质病变患者进行的研究显示,总胆固醇、LDL-C水平与脑白质病变的严重程度具有正相关关系。刘绪魁等[18]对409例老年人的研究显示,小而密低密度脂蛋白胆固醇(sdLDL-C)水平增长是WMH的独立危险因素,而sdLDL-C是LDL-C中颗粒较小、密度较大的亚组分,间接提示LDL-C与WMH存在独立相关性。上述这些研究结果均与本研究基本一致,表明LDL-C水平可能是WMH的独立相关危险因素,提示脑小动脉粥样硬化可能是WMH发生的病理机制之一。
综上所述,年龄、平均动脉压和LDL-C水平增高是WMH的独立相关危险因素,提示脑小动脉硬化及粥样硬化可能是WMH发生发展的重要病理机制。因此,在临床上做好高血压、高LDL-C水平的控制治疗,有可能减少WMH的发生发展,改善预后。但本研究存在以下的局限性:未能按脑白质高信号的部位、数量、程度量化分级进行比较分析;为横断面研究,无法对平均动脉压、LDL-C与WMH之间是否存在因果关系进行验证。

