转移性甲状腺滤泡癌22例临床病理和分子病理学特征
冉雯雯,刘艺璇,孔维懋,乔倩倩,李广起,王继纲
甲状腺滤泡癌(follicular thyroid carcinoma, FTC)是第二常见的甲状腺恶性肿瘤,占所有甲状腺癌的5%~15%,仅次于甲状腺乳头状癌(papillary thyroid carcinoma, PTC)。FTC的病理诊断依赖于对包膜和(或)血管侵犯的准确评价。在病理学上,根据包膜及血管侵犯存在与否以及范围,可将FTC分为微小浸润性(仅有包膜侵犯)、包裹性血管浸润性(血管侵犯伴或不伴包膜侵犯)和广泛浸润性三种类型,不同类型的FTC预后不同[1],不同观察者对于包膜和血管侵犯评判的一致性较差[2]。此外,FTC与滤泡性腺瘤、具有乳头样核特征的非浸润性甲状腺滤泡性肿瘤(non-invasive follicular thyroid neoplasm with papillary like nuclear features, NIFTP)、浸润性包裹性滤泡型PTC在形态学及基因表型上存在一定的重叠[3],这也给准确诊断带来了挑战。一般认为,FTC具有较高的远处转移风险,因此准确诊断及鉴别诊断,寻找转移相关分子标志物具有重要的临床意义。研究发现FTC中最常见的基因变异是RAS点突变,常见位点是NRAS和HRAS的61密码子及KRAS的12/13密码子,其次是PAX8::PPARG重排,但RAS突变与PAX8::PPARG重排通常互斥。PI3K/PTEN/AKT通路分子的突变或拷贝数变异亦较常见,包括PIK3CA、PTEN等基因变异。其他少见的基因变异有DICER1、NF1、TERT启动子等[1]。目前有关FTC的基因变异多来源于原发FTC的研究,对转移性FTC的基因变异报道相对少见[4]。本文收集22例远处转移的FTC,分析其临床病理特征,并采用下一代测序(next generation sequencing, NGS)对其中12例转移灶进行检测,探讨转移性FTC的基因表型。
1 材料与方法
1.1 临床资料收集2012~2021年青岛大学附属医院病理科经病理诊断为转移性FTC(除外区域淋巴结转移),且具有完整病理资料,复习HE和免疫组化切片,最终共纳入22例远处转移性FTC。对2018年后的转移灶标本进一步行NGS基因检测。通过查询医院信息管理系统获得患者诊疗过程及结局。本研究经青岛大学附属医院伦理委员会同意。
1.2 免疫组化免疫组化一抗CK19(EP72)、TTF-1(SPT24)、Galectin-3(UMAB157)、PAX8(EP298)、Ki-67(MIB1)等均购自北京中杉金桥公司,MC抗体(HBME-1)购自福州迈新公司,以上指标免疫组化染色在Leica BOND免疫组化染色平台进行;BRAF V600E(VE1)为美国VENTANA公司产品,在Roche Benchmark ULTRA平台上进行免疫组化染色。
1.3 DNA/RNA提取及基因检测采用基于杂交捕获下一代测序技术,对包括BRAF、KRAS、NRAS、HRAS、RET、EGFR、TP53、NTRK、ERBB2、PIK3CA在内的523个基因进行DNA测序,同时对523个基因中的ALK、RET、FGFR、MET、NTRK等55个基因进行RNA测序。简要过程如下:所有标本均经HE染色确认肿瘤细胞范围,进行富集,确保富集后的肿瘤细胞占比>20%;切取10~15张5 μm厚中性福尔马林固定石蜡包埋组织样本蜡卷;利用硅胶膜吸附柱法核酸提取试剂(厦门艾德公司)和TruSight Oncology 500 Panel试剂盒(美国Ilumina公司,www.illumina.com/products/by-type/clinical-research-products/trusight-oncology-500.html)分别行DNA和RNA提取及基因组测序文库制备;最后在Illumina Nextseq550DX(美国Illumina公司)测序平台上进行双端测序。
1.4 Sanger测序由于NGS测序试剂盒探针对TERT启动子区的覆盖度不够,本实验进一步采用Sanger测序法对12例样本的TERT启动子突变情况进行再次检测。DNA提取方法同上。PCR扩增体系采用TaKaRa LA Taq with GC Buffer(北京宝日医生物公司)配制;TERT启动子区扩增及测序引物:5′-CACCCGTCCTGCCCCTTCACCTT-3′(正向),5′-TTCCACTTCCCCGTCCTGCCCAC-3′(反向);PCR扩增条件:94 ℃ 1 min;94 ℃ 30 s,60 ℃ 30 s,72 ℃ 2 min,30个循环;72 ℃ 5 min(美国应用生物系统公司ProFlex PCR仪)。扩增产物采用ABI3500DX基因测序仪进行测序。
2 结果
2.1 临床特征22例转移性FTC中,男性6例,女性16例;年龄19~80岁,其中3例≥70岁,5例60~69岁,8例50~59岁,4例30~49岁,1例35岁,1例18岁。7例既往无甲状腺癌手术史,以转移灶为首发症状就诊,诊断后发现甲状腺结节,其中4例未行甲状腺手术,另3例诊断为FTC;14例既往有甲状腺手术史,从手术到发现转移灶的时间间隔为3~12年,仅3例原发灶诊断为甲状腺癌(1例为FTC,2例为甲状腺癌),3例分别诊断为结节性甲状腺肿、滤泡性腺瘤、腺瘤样增生结节,8例结果不详(无法获得确切病理信息);另外1例病史不详(门诊病例)。16例为骨转移,10例为肺转移,3例为脑转移,1例转移灶位于前上纵隔,1例位于腋窝软组织。骨转移部位包括椎体及附件(6例)、肋骨(5例)、骨盆(髂骨、坐骨或耻骨,5例)、颅骨(4例)、股骨(3例)、肩胛骨(2例),至少8例为多发性骨转移(表1)。
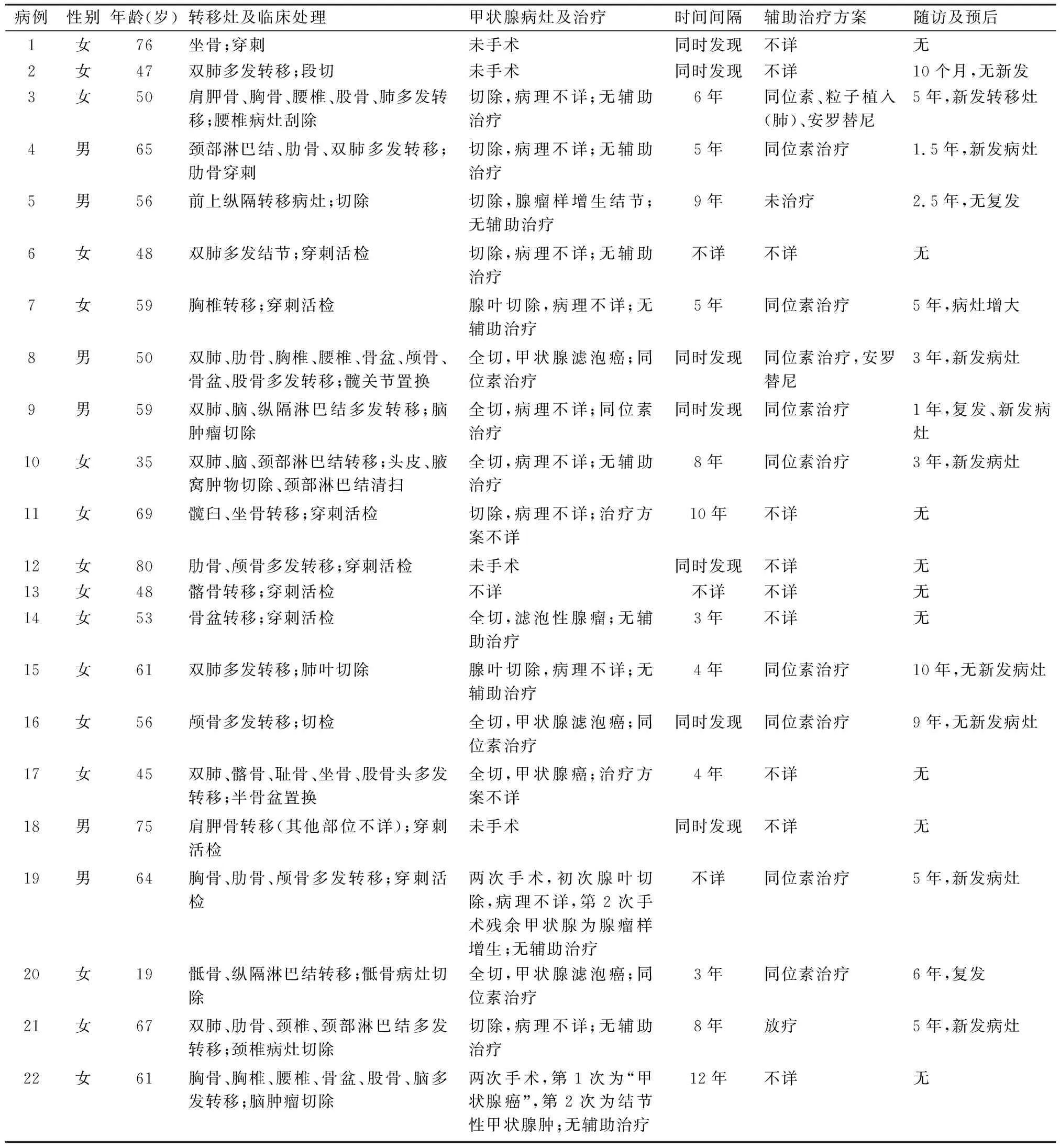
表1 22例转移性甲状腺滤泡癌的临床病理特征
2.2 影像学及病理学特征本组20例可获得转移灶放射学资料。骨转移病灶好发于不规则骨,表现为溶骨性病灶,多数伴有软组织肿块,缺乏骨膜反应,部分病灶可见少许残留的不完整的骨壳,肿瘤周边可形成硬化的边缘;肺转移病灶为多发,境界清楚(图1~4)。组织病理学上表现为典型的滤泡性肿瘤,肿瘤由弥漫分布、分化良好、大小不等的滤泡结构构成,细胞核呈圆形或卵圆形,异型性不明显,核分裂象罕见,缺乏PTC细胞核特征,均未观察到肿瘤性坏死(图1~4)。18例行TTF-1、PAX8染色均呈阳性;10例行CK19和HBME-1染色,其中8例阳性或弱阳性,2例为阴性;12例行Galectin-3染色,其中6例为阳性或弱阳性,6例为阴性;7例行Ki-67染色,阳性率1%~10%;8例行BRAF V600E染色均为阴性。

图1 例1坐骨转移性甲状腺滤泡癌:A.骨质破坏为溶骨性,可见不完整的硬化边缘;B.坐骨穿刺活检示肿瘤呈大小不等的分化良好的甲状腺滤泡结构,细胞轻度异型;C.坐骨转移灶检测出TERT启动子突变(c. -146 C>T) 图2 例2肺转移性甲状腺滤泡癌:A.病灶为多发性,大小不等,边界相对清楚;B.肺转移病灶表现为分化良好的甲状腺滤泡结构;C.肺转移灶检测出TERT启动子突变(c. -112 C>T) 图3 例8髂骨转移病灶:A.肿瘤为多灶性,周围可见少许骨壳残留;B.髂骨转移病灶穿刺活检示肿瘤组织破坏骨小梁,反应性骨小梁不明显;C.髂骨转移灶检测出TERT启动子突变(c. -124 C>T) 图4 例9额叶转移病灶:A.额叶占位(MR图像T2加权);B.额叶转移灶的组织学形态,表现为分化良好的甲状腺滤泡结构;C.脑转移灶检测出TERT启动子突变(c. -124 C>T)
2.3 基因变异特点12例转移性PTC同时行DNA及RNA测序检测(图5),最常见的基因变异为RAS基因,包括NRAS(6例)、HRAS(2例)和KRAS(1例)。NRAS突变位点为3号外显子c.181C>A(例8)和c.182A>G(p.Q61R)(例1、3、4、7、9),HRAS和KRAS突变位点均为3号外显子c.182A>G(p.Q61R)。3例检测到KEL基因错义突变,分别为c.1481A>T(p.E494V)(例3)、c.1334C>T(p.A445V)(例6)、c.127G>A(p.A43T)(例11)。3例BRCA1基因变异分别是c.2594del(p.K865Sfs*28)移码突变(例9)、c.4075C>G(p.Q1359E)错义突变(例11)及拷贝数扩增(17:41197308-41276383)(例8),1例BRCA2错义突变为c.2519T>C(p.M840T)(例7)。2例ALK错义突变为c. 3251G>A(p.R1084H)(例5)和c.1246G>T(p.A416S)(例11),2例ROS1错义突变分别为c.521C>A(p.A174E)(例6)和c.38A>G(p.N13S)(例10),1例BRAF错义突变为c.64G>A(p.D22N)(例1),但除ALK c.3251G>A外,其余突变位点并非位于激酶域,其临床意义仍待进一步研究。2例ERBB4错义突变为c.3662A>G(p.Y1221C)(例6)和c.965T>A(p.M322K)(例10)。2例检测到ANKRD26剪切位点区域突变(均为c.1269+7T>A和c.1269+8_1269+12del)。1例检测到NTRK3基因断裂重排,其伙伴基因为ETV6(保留NTRK3激酶域结构)和ST3GAL1(未保留激酶域)。此外,1例检测到PTEN移码突变(c.322_345del,p.L108_D115del),1例检测到TP53缺失突变(c.198_208del,p.M66Ifs*79)。

图5 12例转移性甲状腺滤泡癌的测序结果(例1~12)
11例标本行Sanger测序(例4为活检标本,再次切片未获取到足够质量的DNA),结果表明,8例检测到TERT启动子突变(例1、2、3、8、9、10、11、12),其中1例为c.-112 C>T,6例为c.-124 C>T,1例为c.-146C>T(图1~4),3例未检测到突变(例5、6、7),突变发生率为72.7%(8/11)。
2.4 随访结果13例获得随访,随访时间10个月~10年,其中9例出现新发或复发病灶,4例影像学未见明显进展。本组仅1例转移灶得以完整切除(例5),其余均为姑息性手术或活检,同时行131I同位素治疗或局部放疗,但大部分患者治疗过程中出现病灶进展或复发(表1)。
3 讨论
FTC是第二常见的甲状腺恶性肿瘤,远处转移是影响其预后的重要因素;既往对转移性FTC的分子病理学研究相对少见,且病例数相对较少。本研究收集了22例转移性FTC,回顾性分析临床及影像特征,同时筛选了一系列可能的驱动基因变异。
FTC的诊断和鉴别诊断一直是甲状腺病理诊断的难点,对细胞核特征、包膜及脉管侵犯的正确识别是诊断的关键。在实践工作中,多种类型的甲状腺结节与FTC在形态学和分子遗传学上存在相似性,如腺瘤样增生结节、滤泡性腺瘤、恶性潜能未定的滤泡性肿瘤及高分化肿瘤、NIFTP、浸润性包裹性滤泡型PTC等,这些肿瘤均可表现为滤泡样生长方式及RAS样基因表型[3,5]。本组14例既往有甲状腺结节手术史的病例中,仅3例原发灶诊断为甲状腺癌(1例FTC),3例诊断为其他良性结节,其余8例患者未得以准确诊断。这些结果表明,FTC仍存在较高比例的漏诊率和误诊率。既往研究表明,对于滤泡性肿瘤包膜侵犯的形态学判读,不同病理学家的结果并不相同[6],对于FTC和其他形态学相似的肿瘤,不同观察者之间的一致性较低[7-8]。此外,FTC的鉴别诊断也缺少特异性的免疫组化或分子指标,因此存在较高的漏诊率。
发生骨转移最常见的甲状腺癌类型是PTC(47.7%),其次是FTC(39.5%);好发部位以肋骨、髂骨和胸椎居多,以溶骨性骨转移为主[9],本组骨转移病例也符合该特点,转移灶好发于不规则骨,缺乏硬化的骨壳,并且多数病例为多发转移。这提示对于诊断FTC,无论是原发或转移,进行全身骨扫描检查十分必要。国内研究报道,以骨转移为首发症状的分化型甲状腺癌的5年和10年生存率分别为93%和71%[10];国外一项报道显示,骨转移性FTC的5年和10年生存率分别为63%和50%[11]。这些结果说明,虽然发生骨转移后的甲状腺癌预后较差,但与其他发生骨转移的恶性肿瘤相比,预后仍相对较好[12],所以积极地治疗仍有价值。本研究发现,对于仅发生肺转移或单一部位转移的病例,经同位素治疗或手术切除后,仍可获得较好的预后;而对于不可手术切除的多发转移者,即使积极治疗,仍存在较高的复发转移率。鉴于病例数较少,本研究并未进行生存分析和复发转移生存的相关因素分析。
RAS基因突变在甲状腺滤泡性生长方式的良、恶性肿瘤中均可出现,在FTC中的发生率略高于其他良性滤泡性肿瘤[13]。本实验亦发现,转移性FTC中RAS突变为常见的变异基因,其中NRAS第61密码子点突变最常见。既往报道FTC中NRAS第61密码子突变为最常见的基因突变类型(发生率为26%~34%),并与远处转移相关,RAS突变意味着较差的临床结局[14-15]。而国内一项研究发现HRAS突变似乎更常见,RAS基因突变不能作为甲状腺疾病的预后影响因子[13],造成这种差异的原因可能是不同报道中FTC组织学类型的构成比不同。Nicolson等[16]发现,NRAS第61密码子突变发生率在不同类型FTC中是不同的,其发生率在血管侵犯性FTC>广泛侵犯性FTC>微小浸润性FTC;由于不同类型的FTC预后不同,所以NRAS第61密码子可能与临床结局相关,但大部分研究样本量较小,还需进一步扩大样本进行验证。本研究发现,转移灶中NRAS第61密码子突变发生率高,但由于未获得原发灶样本,所以仍不能明确原发灶是否也具有相同的特点。
本组中有3例未检出RAS突变,但检测出了受体酪氨酸激酶相关变异:1例为ETV6::NTRK3重排、1例为ALK错义突变、1例存在ERBB2扩增,但这些变异在FTC中为罕见变异类型[1,17]。本组3例FTC检测到KEL基因错义突变,但该基因变异可能出现于血液系统疾病[18],在其他类型实瘤中报道较少,而在FTC中尚未见报道,其临床病理意义仍不明确。此外,2例中检测到ERBB4错义突变,ErbB4为受体酪氨酸激酶,属于EGFR家族;但是两个突变位点中仅c.3662A>G位于激酶域,其突变可能导致下游Erk1/2磷酸化通路的活化,而c.965T>A位于胞外段(既往在运动元神经病中有报道[19]),临床病理意义并不明确。BRCA1/2是肿瘤抑制基因,其突变可影响损伤修复功能,导致患乳腺癌和卵巢癌的风险增高,但本组4例BRCA1/2突变者均无乳腺癌或卵巢癌病史;鉴于本实验未对正常组织进行检测,因此尚不能明确BRCA1/2突变是否为胚系突变。本实验还检测到ALK、ROS1、BRAF等受体酪氨酸激酶家族基因的错义突变,仅1例ALK错义突变c.3251G>A发生在激酶域(ClinVar ID:404330),且不存在RAS突变。具有明确临床意义的还有TERT启动子、TP53和PTEN突变,这可能与肿瘤高侵袭性相关[20-21]。需注意的是,本组中有8例检测到TERT启动子突变,这充分说明了FTC中TERT启动子突变检测的重要意义。韩国成均馆大学的一项研究发现,TERT启动子突变好发于血管侵犯型FTC,并且和FTC预后关系密切[21],这提示TERT突变的FTC具有较高的远处转移风险;鉴于本研究未对原发灶进行检测,因此仍不能明确该突变存在于原发灶还是转移过程中获得性突变。
综上,FTC的好发转移部位依次是骨、肺、脑,转移性FTC中存在NRAS第61密码子以及TERT启动子频发突变,可能与FTC的预后不良相关。本研究亦存在一些不足:(1)NGS测序结果未进行进一步验证;(2)测序样本量少,仅有12例;(3)无原发病灶测序结果。进一步扩大样本量对FTC进行研究,对于明确FTC转移相关因素以及基因表型,提高FTC的诊断准确率,阐明FTC的生物学行为,具有较好的临床参考价值。

