妊娠期及产褥期静脉血栓栓塞症危险因素的Meta分析
武 蓉,王 芳,王 寒
1.成都中医药大学,四川610072;2.成都中医药大学附属医院
妊娠期及产褥期静脉血栓栓塞症(venous thromboembolism,VTE)主要包括深静脉血栓形成和肺栓塞,但也有少数血栓发生在颅内静脉窦或卵巢静脉。相关调查显示,妊娠相关静脉血栓栓塞症的发生率较非妊娠期增加4倍或5倍[1]。随着高龄孕妇的增加以及妊娠并发症的增多,孕产期相关静脉血栓栓塞症的发生有增加趋势[2]。孕产妇本身即为静脉血栓栓塞症的高危人群,若同时合并其他危险因素,可使静脉血栓栓塞症患病风险增加[3]。但目前相关研究对于孕产期女性发生静脉血栓栓塞症的危险因素结论不一,缺少循征证据。因此,本研究旨在筛选相关研究,提取数据进行Meta分析,以进一步明确其危险因素,为临床工作人员及孕产妇提供早期预警。
1 资料与方法
1.1 文献纳入与排除标准
1.1.1 纳入标准
①研究内容:为妊娠期或产褥期女性静脉血栓栓塞症相关危险因素或影响因素;②研究类型:为病例对照研究或队列研究;③研究对象:妊娠期或产褥期女性,年龄≥18岁;④结局指标:经超声、CT及相关检查明确诊断为妊娠期或产褥期发生的静脉血栓栓塞症;⑤语种:中、英文。
1.1.2 排除标准
①重复发表;②无法获取全文及数据无法提取或转换;③文献质量评价低。
1.2 检索策略
计算机检索中国知网、万方数据库、维普数据库、中国生物医学文献数据库、Web of Science、PubMed及EMbase数据库。检索时限为建库至2022年3月1日。采用主题词与自由词相结合进行检索,中文检索词包括:“妊娠、产褥期、孕期、孕产妇”“静脉血栓、血栓、深静脉血栓形成、深静脉血栓、肺栓塞、静脉血栓栓塞症”“危险因素、相关因素、高危因素、影响因素”;英文关键词为:“premature birth、pregnant women、pregnan*、puerperal”“venous thromboembolism、thrombus、deep venous thrombos*、thrombos*、deep venous、embolis*、pulmonary thromboembolis*、pulmonary embolis*、VTE、DVT、PE”“risk factors、associate factors、relevant factors”。以PubMed为例,具体检索策略如下:
#1 "premature birth"[Title/Abstract] OR "pregnant women"[Title/Abstract] OR "pregnan*"[Title/Abstract] OR "puerperal"[Title/Abstract] OR "pregnancy"[MeSH Terms] OR "postpartum period"[MeSH Terms]
#2 "venous thromboembolism"[Title/Abstract] OR "deep venous thrombos*"[Title/Abstract] OR "thrombos*"[Title/Abstract] OR "deep venous"[Title/Abstract] OR "embolis*"[Title/Abstract] OR "pulmonary thromboembolis*" [Title/Abstract]OR "pulmonary embolis*"[Title/Abstract] OR "VTE"[Title/Abstract] OR "DVT"[Title/Abstract] OR "PE"[Title/Abstract] OR "embolism and thrombosis"[MeSH Terms]
#3 "risk factors"[Title/Abstract] OR "associate factors"[Title/Abstract] OR "relevant factors"[Title/Abstract]
#4 #1 AND #2 AND #3
1.3 文献筛选与资料提取
文献筛选及信息提取均由2名研究者独立完成,意见不一致时,讨论决定或咨询第3名研究人员意见。资料提取内容主要包括作者、年份、研究类型、血栓组及非血栓组例数、影响因素等。
1.4 方法学质量评价
由2名研究人员独立使用纽卡斯尔-渥太华量表(The Newcastle-Ottawa Scale,NOS)进行质量评价[4],如有分歧,通过协商或寻求第3名研究人员意见解决。NOS量表包括研究对象选择、组间可比性和结果测量3个方面,满分为9分,评分≥7分为高质量文献。
1.5 统计学方法
采用RevMan 5.3软件对数据进行Meta分析。首先采用χ2检验并结合I2判断纳入研究的异质性,若P>0.05且I2<50%,则研究结果间的异质性可接受,采用固定效应模型进行Meta分析;若P<0.05且I2>50%,则研究结果间存在异质性,采用随机效应模型进行Meta分析,并采用亚组分析或敏感性分析方法确定异质性来源,计算排除导致异质性研究后的综合效应。效应量采用比值比(OR)及95%置信区间(CI)表示。若单个危险因素分析纳入文献数量≥10篇,则通过漏斗图判断是否存在发表偏倚。以P<0.05为差异有统计学意义。
2 结果
2.1 文献检索流程及结果
计算机检索获得相关文献1 402篇,其中,中文633篇,英文769篇,最终纳入24篇文献[5-28],其中,中文文献16篇,英文文献8篇,文献筛选流程图见图1。

图1 文献筛选流程图及结果
2.2 纳入研究的基本特征及质量评价
24项研究包括4项队列研究、20项病例对照研究。7项研究质量评价≥7分,总体质量中等。纳入研究基本特征及方法学质量评价结果见表1。

表1 纳入研究的基本特征及方法学质量评价结果
2.3 Meta分析结果
Meta分析结果显示,年龄(≥35岁)、血栓病史、剖宫产、妊娠期糖尿病、妊娠期高血压、子痫或子痫前期、卧床久坐、D-二聚体高、双胎或多胎妊娠、孕前避孕药史及体质指数(≥24 kg/m2)可能为妊娠期及产褥期发生静脉血栓栓塞症的高危因素。Meta合并过程中,年龄、血栓病史、妊娠期糖尿病、剖宫产、双胎或多胎妊娠、体质指数合并结果异质性较高,通过逐一排除文献的方法进行敏感性分析,并选择剔除异质性来源文献后的结果作为最终结果。13项研究[5-8,11-13,15,17,23,26-28]报告了年龄对妊娠期及产褥期静脉血栓栓塞症的影响,异质性检验,I2=87%,剔除相关文献[23]后,I2=52%;5项研究[5-6,18,21,25]报告了血栓病史对妊娠期及产褥期静脉血栓栓塞症的影响,异质性检验,I2=98%,剔除相关文献[21]后,I2=0%;10项研究[7-8,11,15,17-18,22-23,26,28]报告了妊娠期糖尿病对妊娠期及产褥期静脉血栓栓塞症的影响,异质性检验,I2=94%,剔除相关文献[26]后,I2=65%;13项研究[6,8,10-11,16-19,21-23,26,28]报告了剖宫产对妊娠期及产褥期静脉血栓栓塞症的影响,异质性检验,剔除异质性来源文献[26]后,I2=35%;6项研究[6-7,22-23,26-27]报告了双胎或多胎妊娠对妊娠期及产褥期静脉血栓栓塞症的影响,异质性检验,I2=96%,剔除异质性来源文献[26]后,I2=29%;5项研究[11-12,17,21,28]报告了体质指数对妊娠期及产褥期静脉血栓栓塞症的影响,异质性检验,I2=71%,剔除异质性来源文献[21]后,I2=50%。妊娠期及产褥期发生静脉血栓栓塞症的危险因素Meta分析结果见表2。
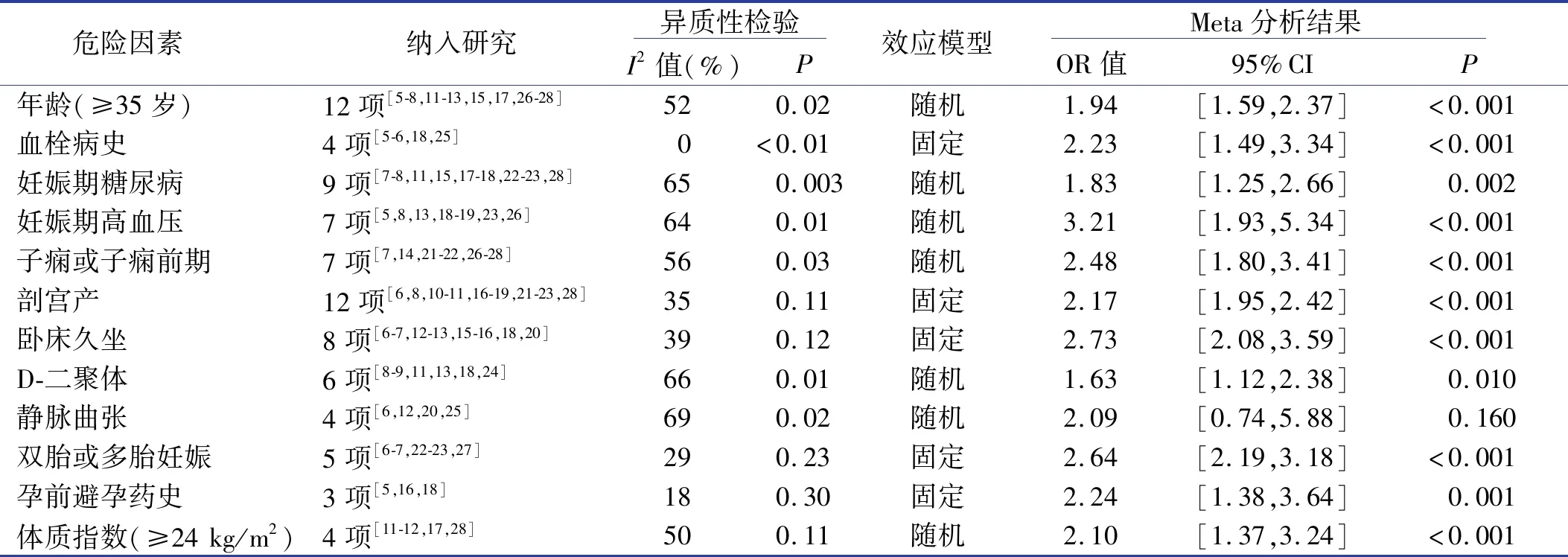
表2 妊娠期及产褥期发生静脉血栓栓塞症的危险因素Meta分析结果
2.4 敏感性分析及发表偏倚情况
2.4.1 敏感性分析
对纳入的影响因素分别采用固定效应模型及随机效应模型进行合并,除静脉曲张危险因素在转换效应模型后,结果不稳定,其余结果在转换模型后结果均变化不大,说明研究结果具有一定稳定性及可靠性。敏感性分析结果见表3。

表3 敏感性分析结果
2.4.2 发表偏倚
对年龄、剖宫产2个纳入研究>10项的危险因素进行偏倚检测,结果显示,漏斗图有一定偏倚,提示有一定的发表偏倚风险。详见图2、图3。
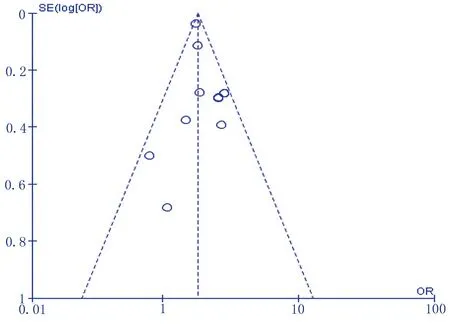
图2 年龄漏斗图
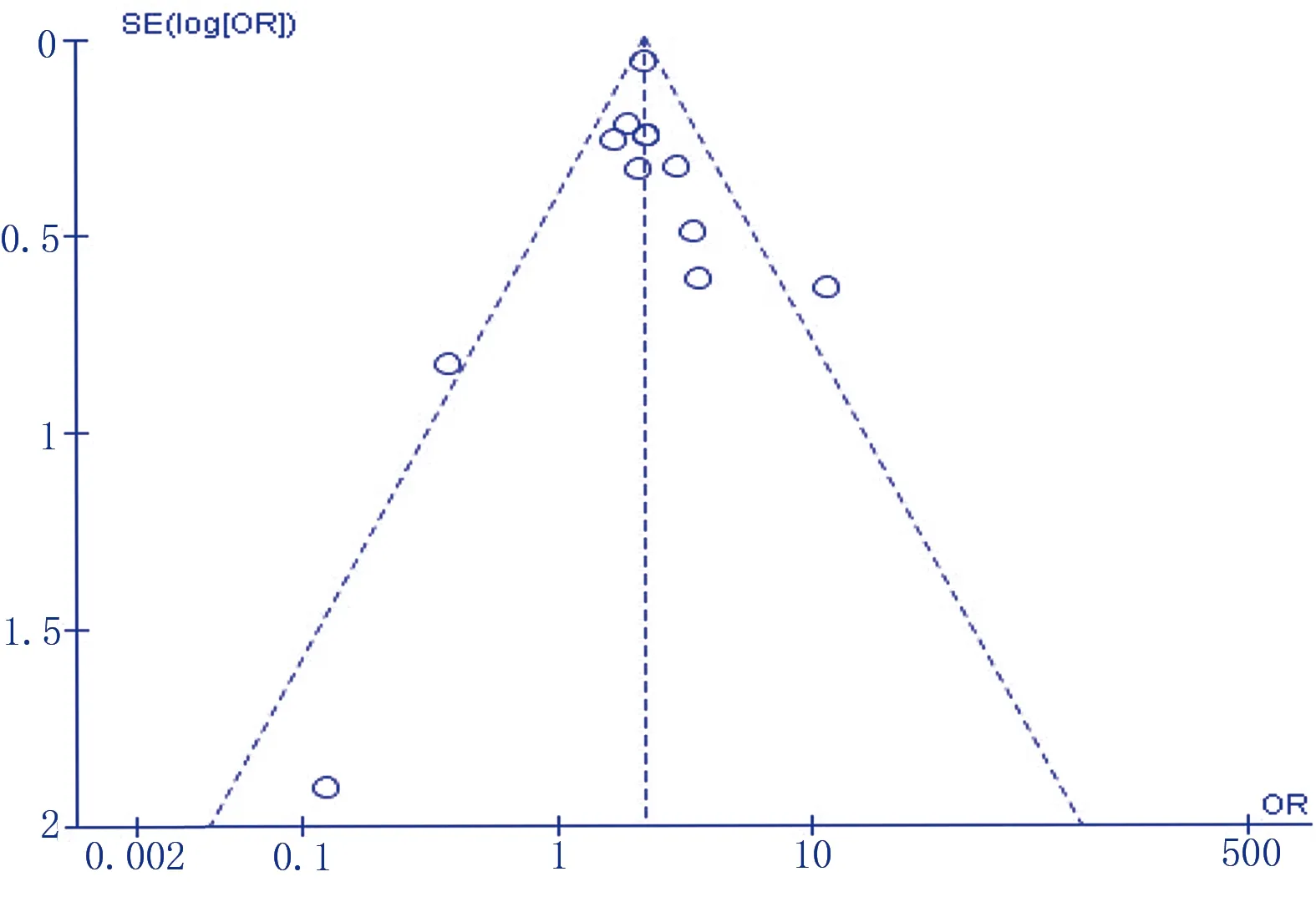
图3 剖宫产漏斗图
3 讨论
3.1 高龄孕妇(≥35岁)、卧床久坐、孕前有避孕药史、体质指数≥24 kg/m2的妊娠期及产褥期静脉血栓栓塞症的风险高
本研究结果显示,高龄孕妇(≥35岁)、卧床久坐、孕前避孕药史、体质指数≥24 kg/m2为孕产妇发生静脉血栓栓塞症的危险因素。研究表明,孕产妇年龄每增加10岁,血栓风险显著增高[29]。近年来,高龄孕产妇增加,加之部分孕妇怀孕后活动减少,卧床或休息时间延长,肌肉泵的作用下降,导致了肌张力下降及血液黏滞度增加,而且子宫压迫盆腔血管,加大了静脉回流阻力,若下肢静脉瓣功能减弱,发生血栓的风险将明显增加。而高龄产妇剖宫产比例增加,也进一步增加了其静脉血栓栓塞症的发生风险[30]。避孕药史增加,静脉血栓栓塞症的机制可能为避孕药中的雌激素通过增加血浆中纤维蛋白原等凝血因子浓度,降低了抗凝血酶的活性,而孕酮可扩张全身静脉,引起静脉血流瘀滞加重[16]。此外,研究显示,孕期体质指数≥25.0 kg/m2,静脉血栓栓塞症风险将增加2~5倍,体质指数≥30.0 kg/m2的产妇发生血栓风险更高[31]。
2020年昆士兰指南[32]强调了孕产期补充水分、合理运动和适当物理疗法对防治孕产期发生静脉血栓栓塞症的重要性。因此,临床工作人员需通过健康宣教,告知孕产妇合理膳食、规律开展孕期运动的重要性,避免脱水或长时间卧床,鼓励孕产妇早期活动。
3.2 妊娠期糖尿病、妊娠期高血压、子痫或子痫前期,D-二聚体高及血栓病史是妊娠期及产褥期静脉血栓栓塞症的危险因素
本研究结果显示,患有妊娠期合并症或并发症孕妇妊娠期及产褥期静脉血栓栓塞症风险明显增加,临床上需重点关注此类人群的血栓发生风险。有研究显示,妊娠期糖尿病产妇静脉血栓栓塞症的发生率是正常产妇的44.4倍[11]。最新的Caprini血栓评估表也将妊娠期糖尿病作为评价指标之一[33]。合并妊娠期高血压及子痫或子痫前期孕妇由于存在长期血压升高,使得血管内皮受到损害,抗凝-凝血-纤溶机制失衡,增加了血栓形成风险[2]。Egan等[34]研究发现,子痫前期病人出现内源性抗凝途径受损,是形成深静脉血栓形成的危险因素之一。可能是妊娠中晚期孕妇处于生理性高凝状态,而血压持续升高导致血管痉挛诱发血管缺血、缺氧及内皮损伤。
血浆D-二聚体是纤溶过程的特异性标记物,血栓形成时,D-二聚体浓度升高,临床上常作为血栓的早期评估指标之一。研究表明,将其用于血栓病人防治过程中的监测,能够有效预测评估和风险分级,以避免并发症的发生[35]。有血栓病史的孕妇由于血管内皮损伤,血管内皮功能状态普遍不佳,再加上妊娠期血流缓慢、凝血因子改变等因素,静脉血栓栓塞症的发生概率也随之增加。调查显示,有血栓病史的病人妊娠期静脉血栓栓塞症复发的风险增加3~4 倍,孕产期相关妊娠期及产褥期中复发病人占15%~25%[36]。因此,医务人员需提高对孕产妇复发性静脉血栓栓塞症的认识及管理。
3.3 剖宫产及双胎或多胎妊娠为孕产妇发生静脉血栓栓塞症的危险因素
调查发现,在静脉血栓栓塞症的相关危险因素中,剖宫产术占比高达32.3%[37]。北京大学的一项研究显示,我国剖宫产率从2008年的28.8%增加到2014年的34.9%,2018年达到36.7%[38]。剖宫产比例呈增长趋势。研究发现,择期剖宫产术孕妇发生静脉血栓栓塞症的风险是经阴道分娩产妇的2倍,而急诊剖宫产孕妇静脉血栓栓塞症风险是择期剖宫产的2倍[39]。相关Meta结果也显示,剖宫产术是静脉血栓栓塞症发生的独立危险因素[40]。可能是由于术中器械对组织器官的压迫、牵拉操作等导致血管内膜损伤,对内皮细胞造成损伤。而且剖宫产术后由于切口疼痛及其他各种原因,产妇活动受限,均导致产妇静脉血栓栓塞症发生风险增加。因此,临床工作中需关注剖宫产术后产妇静脉血栓栓塞症的预防问题。
3.4 本研究局限性
相关研究显示,高脂血症、人工受孕、贫血、前置胎盘、胎盘早剥、输血史、吸烟史等也与孕产期静脉血栓栓塞症的发生有一定的关系,但由于纳入文献较少,样本量少,无法进行Meta合并。因此,尚不能确定以上因素与静脉血栓栓塞症的关系。此外,部分合并结果异质性较高,可能对结果造成影响。纳入研究中,大多数研究未明确报告质量控制和缺失数据的处理方法,文献质量总体一般。
4 小结
本研究结果显示,高龄孕妇、妊娠期糖尿病、妊娠期高血压、子痫或子痫前期、剖宫产、血栓史、卧床或久坐,D-二聚体高、多胎妊娠、避孕药史、体质指数(≥24 kg/m2)均与妊娠期及产褥期静脉血栓栓塞症有一定关系,其危险因素较多。因此,临床上应做好相应的评估、健康教育及防治工作,以避免静脉血栓栓塞症的发生。此外,其他如人工受孕、高脂血症、吸烟史、贫血、胎盘前置、胎盘早剥、输血史、吸烟史等可能也与妊娠期及产褥期静脉血栓栓塞症的形成有一定关系,但因数据有限,本研究未进行Meta合并。因此,尚需要设计严谨的高质量前瞻性研究明确妊娠期及产褥期静脉血栓栓塞症的危险因素,以降低静脉血栓栓塞症的发生率,保护孕产妇安全。

