105例严重脊柱侧后凸畸形患者三柱截骨矫形术围手术期的护理要点
江永
严重脊柱侧后凸畸形(severe spinal kyphoscoliosis deformity,SSKD)通常指侧凸或后凸超过80°的脊柱畸形,极大地影响到患者的外观、心肺功能和内脏功能,极严重者甚至可能危及生命[1]。SSKD的病因学多样,常见的包括先天性脊柱畸形、神经肌源性脊柱畸形、成人退变性脊柱畸形、结核性及肿瘤性脊柱畸形等[2]。脊柱后路三柱截骨术主要包括经椎弓根椎体截骨术和全脊椎截骨术,近年来已成为严重脊柱侧后凸畸形患者的标准矫形术式,并取得了良好的矫形效果,文献[3]报道的矫正率为45%~72%。由于SSKD患者术前常存在严重的心肺功能障碍,三柱截骨术中易发生大出血及神经损伤等并发症,术后因手术创伤大可出现感染、内环境紊乱、持续性疼痛等并发症,这均给患者生理和心理造成沉重负担。因此,为减少该类患者的围手术期并发症发生率,全面有效的围手术期护理干预显得尤为重要。本文通过对2018年1月至2019年1月我院脊柱外科收治的105例SSKD患者的围手术期过程进行回顾性分析,总结此类患者的全面护理干预措施的评估和观察要点,从而为提升脊柱及手术室专科护士对该疾病围手术期护理的知识水平,提供参考。
1 资料与方法
1.1 一般资料
本组105例患者中,男性64例,女性41例;年龄1~71岁,中位年龄为26.5岁。病因学分别为:先天性42例,神经肌源性22例,成人退变性15例,强直性脊柱炎7例,脊柱结核6例,脊柱肿瘤4例,其他9例。所有患者术前均有身高、体质量、骨密度、肺功能等临床数据。105例患者中:78例患者行Halo重力牵引+脊柱后路截骨矫形植骨融合内固定术;18例行单纯脊柱后路截骨矫形植骨融合内固定术;9例行一期脊柱后路松解置钉牵引+二期脊柱后路截骨矫形植骨融合内固定术。
1.2 全面护理干预措施
1.2.1 术前访视 ①营养管理:SSKD患者广泛存在全身性的骨量明显降低,躯体生长发育较瘦小、皮下脂肪少、体重指数低[4]。此类患者营养状况较差,术前需要指导患者加强营养,多吃鱼虾、鸡蛋、牛奶等富含蛋白质的食物,为更好地迎接手术做好准备。②心肺功能训练:患者入院后尽快完善心肺功能检查,由骨科病房护士鼓励患者积极锻炼,提高手术耐受力。利用多种方式帮助患者改善,如呼吸方式改变(鼻吸气后缩唇呼气,自己控制节奏缓慢进行),多进行深呼吸,咳嗽练习、吹气球及爬楼梯训练等。尤其是术前血气分析已提示Ⅱ型呼吸衰竭的患者,应尽可能进行无创呼吸机辅助呼吸训练,提高手术耐受力,降低术中心肺功能衰竭[5]和术后肺部并发症的风险。③心理疏导:手术室专科护士在术前1天访视患者时,需根据病历了解患者的一般资料,与手术医师、病区专科护士进行充分沟通,了解手术节段、行术式、行手术时间等;再与患者进行沟通,向其简要介绍手术过程及注意事项,指导进行术中唤醒试验强化训练[6],必要时由手术室护士针对患者个体情绪状况,通过讲解疾病和手术相关知识、讲述成功案例、鼓励病友间交流等方式进行心理疏导,以消除患者焦虑情绪,使其以积极良好的心态配合手术。
1.2.2 术中配合 ①麻醉前护理:在患者入手术室后,首先与患者仔细交流,消除其焦虑情绪。多数情况下须行下肢静脉穿刺或同时建立两条静脉通道,以保障术中紧急输液时静脉通道的通畅。同时,由于脊柱截骨手术时间较长,手术床需足够柔软和舒适,体位垫的摆放须充分保护受力部位,避免软组织压力性损伤。在头颈部,术中务必保持眼部处于无压力状态,同时合并有颈胸段冠状面畸形的患者应避免头部过度偏向一侧引起颈部肌肉的拉伤,体位摆放后需要评估颈部凸侧的肌群,必要时做适当调整,使其处于适当放松状态;并提前与麻醉医师沟通,必要时术中可定时变换头侧位。②术中神经监测护理配合:本院脊柱外科自2000年开始,在脊柱矫形手术中常规联合应用体感诱发电位(somatosensory evoked potential,SEP)、经颅电刺激运动诱发电位(motor evoked potential,MEP)和肌电图(electromyogram,EMG)监测神经功能,分别监测感觉传导通路、运动中枢到末梢肌肉的运动传导通路和术中具体损伤部位的定位。③术中唤醒配合:除神经电生理监测外,术中直观评估神经功能的另一个有效的方法就是术中唤醒试验。我院对于脊柱矫形手术均常规实施术中唤醒。当手术医师发出唤醒指令时,麻醉医师便予以停用麻醉药,停药后10~15min患者便可苏醒。行唤醒试验时,巡回护士通常守护在患者头侧,固定好输液部位及上肢,避免患者躁动导致输液通路脱落或上肢坠落。同时,巡回护士需与麻醉医师合作共同唤醒患者,协助手术医师及麻醉医师向患者发出指令,观察肢体活动情况。唤醒试验结束后,麻醉医师再次给药,使患者进入麻醉状态。待患者停止活动后,巡回护士应及时检查各输液通路是否牢靠通畅,患者体位是否发生改变,四肢固定是否牢靠,防止液体外渗、电刀烧伤、体位压伤等意外发生,确保患者的安全。
1.2.3 术后护理 手术结束患者苏醒后,护士需与麻醉医师合作对患者进行详细的神经功能检查,重点关注患者四肢的感觉、运动、肌力、肌张力等状况,有助于尽早发现神经损伤或迟发性的神经损害,并及时汇报于手术医师。本组患者术后均未发现新发的神经损伤。
SSKD患者因畸形严重、手术时间长、心肺功能差,因此术后的主要关注点是补液量的控制、镇痛及并发症的预防三个方面。①补液量的控制:术后有效循环血量的维持可保证脊髓有效灌注量,减少因脊髓缺血引发的神经损害。术后的常规评估内容包括:24 h持续心电检测,脉氧、平均动脉压监测,观察并记录引流液的量、颜色和引流速度,尿量及其颜色等。②疼痛管理:脊柱后路三柱截骨术手术切口长,术后疼痛感强烈,严重者影响患者的血压、心率,影响患者术后恢复。因此,术后常规选择使用镇痛泵,定时按需给药控制疼痛。返回病房时,麻醉医师应与专科护士详细交接,每班护士除评估患者疼痛程度并记录外,还须严密观察并记录患者的生命体征变化。当发现血压较基础血压下降明显时应暂停使用镇痛泵,及时汇报医师给予相应处理。③预防并发症发生:SSKD患者术后并发症主要包括神经损伤、伤口感染、胃肠道症状等[7]。专科护士每日定时评估手术后患者的神经功能,以便及时发现因急性血肿、脊髓灌注不足等原因造成的迟发性神经损伤;患者术后发热的发生率较高,大部分应归结于应激反应后的一过性变化,但是护士仍要严密监测体温变化,对于物理降温不佳的患者及时配合医生完善相关的检查,找出发热的原因,给予抗生素预防感染;并适当补充血容量,嘱患者多饮水,并保持病房通风。另外,SSKD患者术前因严重后凸畸形,腹部长期出于挛缩状态,常存在腹部脏器的压迫,胃容量低,肠营养吸收功能差,因而普遍全身营养状况较差。畸形矫正术后,腹腔容积相对增加,胃容量相应增大,应循序渐进增加食物量,对患者积极宣教,多补充高蛋白、高能量、高纤维、富含维生素食物,以保证有足够的耐力尽早完成主动下地活动,同时也可以加快创口的愈合。
1.3 评价方法
影像学评价包括患者手术前后主弯侧凸和后凸Cobb角及矫正率。临床疗效评估采用Oswestry功能障碍指数(Oswestry disability index,ODI)评价患者生活质量改善情况,并记录围手术期及随访过程中并发症发生情况。
1.4 统计学方法
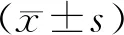
2 结果
本组105例患者,术前平均主弯侧凸Cobb角(97.3±22.1)°,平均后凸Cobb角(98.5±17.2)°。术后平均主弯侧凸Cobb角(43.8±16.9)°,平均后凸Cobb角(45.2±18.7)°;术后平均侧凸矫正率为(55.0±33.3)%,平均后凸矫正率为(54.2±23.9)%,术前术后侧凸(t=34.729,P=0.015)和后凸(t=31.372,P=0.008)Cobb角改善均有统计学意义。术中2例患者出现一过性神经监测异常,及时汇报,经主刀医师解除诱因后恢复正常,未出现永久性神经损伤。术后所有患者均未出现压力性损伤、不可逆或迟发性神经损害、胃肠道症状或心肺功能衰竭等不良事件。
所有患者均获得术后随访,随访时间6~24个月。在随访期内,3例患者出院时手术切口延迟愈合,末次随访时完全愈合;2例患者于术后24个月内因外伤发生内固定断裂,2例患者术后出现躯干倾斜。所有患者的ODI评分由术前(33.6±7.5)分改善末次随访时的(18.7±4.3)分,差异有统计学意义(t=9.746,P=0.001)。ODI评分中显著改善的条目集中在疼痛的程度、日常生活自理能力及社会活动,其中,围术期护理实施完备的心肺功能训练、疼痛管理及术后早期的下地锻炼在患者功能改善方面起到重要作用。
3 讨论
SSKD患者因严重畸形致胸廓发育异常,多存在显著的肺功能下降。张晓玲等[4]报道的115例神经纤维瘤病伴脊柱侧凸患者中,34%患者存在严重体重不足的情况,29.6%患者存在中-重度肺功能障碍。本研究105例患者的术前肺功能评估显示:肺功能正常0例,轻度肺功能障碍1例(0.9%),中度肺功能障碍32例(30.5%),重度肺功能障碍72例(68.6%)。重度肺功能障碍患者的比例很高,此类患者术后容易因麻醉、伤口、卧床等原因进一步限制肺部活动,造成肺部并发症发生率增加。因此入院即刻的心肺功能评估尤为重要,尤其是及时发现已有Ⅱ型呼吸衰竭的患者,以无创呼吸机改善其通气功能,不仅有利于降低术中麻醉风险,也有利于患者术后的快速恢复;此外,适当的呼吸功能指导锻炼后,针对在院时间长的牵引患者,应定期复查血气分析及肺功能等,以便对锻炼的强度与方法不断进行调整。
术中患者放置体位前需要确认各通道管紧密连接且固定牢靠,防止因患者麻醉诱导初期躁动时而滑脱。体位摆放完成后须再次确认管路情况,因脊柱后路矫形手术术中患者长时间处于俯卧位,调整松脱管路较为困难。一旦出现,大部分患者须恢复仰卧位重新插管,手术及伤口感染的风险大大增加。不同于非畸形患者,SSKD患者的异常体态对术中体位的摆放有极高要求[7-8]。我院采用了自己研发的个体化的体位垫,置于骨隆突处并使腹部悬空,降低局部应力以预防压力性损伤等体位相关的不良事件。患者未出现因体位原因发生眼球压伤及颈部肌肉拉伤等并发症。另外,患者四肢固定要牢靠,避免术中唤醒时患者挣脱出现意外。
SSKD患者因脊柱出现严重旋转,部分还伴有正常骨结构的缺如或增生,因此手术操作难度及神经损伤风险较大,严重脊髓损伤易导致患者瘫痪,甚至危及生命。因此,术中监测脊髓功能必不可少[6]。本组患者中有2例在截骨矫形过程中因大出血及矫形压迫出现体感诱发电位(SEP)及经颅电刺激运动诱发电位(MEP)的丢失,引起神经监测报警。巡回护士积极配合神经监测专职医师,严密观察术中诱发电位刺激情况,将发现的异常及时报告手术医师并采取干预措施,避免了不可逆的神经损伤发生。患者术后随访过程中神经功能均得到了完全恢复。
值得注意的是,严重脊柱畸形患者因术前心肺功能较差,术后补液速度不宜过快,从而避免加重心肺负担。而手术室护士和麻醉医师护送患者回病房后也应和病房专科护士积极交接当日术中补液量情况,避免术后补液量过多[1,5,7,9-12]。本组1例术后因血压较低,输液扩容时速度太快,患者出现呼吸困难、烦躁等肺水肿表现,护理人员及时发现后汇报医师,予以利尿脱水处理后症状得以缓解。
综上所述,严重脊柱侧后凸畸形影响患者的外观和多脏器功能,因此常需要手术干预。而三柱截骨矫形手术复杂,难度较高,并发症也较多。该类手术患者的围手术期护理应强调脊柱外科专科护士和手术室护士的共同合作,实现全面无缝护理干预,才能最大限度保障患者安全。而全面的护理干预,应包含术前到术后的各个方面,包括访视、心肺功能评估和训练;术中体位摆放、管路通畅、顺利的神经监测和唤醒试验;术后补液量的控制、镇痛、并发症的预防等。

