基本医疗保险按价值付费的国际经验及其启示
岳丽蓉,张珍珍,张于蓝 ,芦沁玉,姚能亮,4,5
1山东大学齐鲁医学院公共卫生学院卫生管理与政策研究中心,山东济南,250012;2国家卫生健康委员会卫生经济与政策研究重点实验室(山东大学),山东济南,250012;3厦门大学附属中山医院,福建厦门,361004;4美国居家医疗学院,美国绍姆堡,60173;5美国弗吉尼亚大学医学院,美国夏洛茨维尔,22908
随着人口老龄化加深、疾病谱转变、卫生费用快速增长,我国医保基金收入与支出增速出现倒挂现象,部分地区存在收不抵支的问题,这给我国医保制度可持续发展带来重大挑战。基本医疗保险付费方式改革是当今世界各国控制医疗费用快速增长的有效手段,改革趋势是从数量付费转向按价值付费,但我国的付费方式仍然是以按项目等数量付费为主,面临着控费和质量安全无法协调的问题。杨燕绥指出第三方支付方式需要经历由数量付费到质量付费再到按价值付费3个阶段的历程,未来有向按价值付费转变的现实需求[1]。但目前国外对于按价值付费的研究多集中于阐述某一项手术或某一项服务具体应用按价值付费的例子;而国内关于按价值付费模式的试点工作起步晚[2],研究集中于定义内涵、经验借鉴及实现路径、创新医保支付方式等方面,经验借鉴中缺乏多个国家不同医疗按价值付费与管理模式的对比。因此本研究拟采用比较研究法和文献研究法,对国际上部分以按价值付费与管理相结合的付费模式进行对比,为我国按价值付费的实践提供参考。
1 按价值付费的定义
按价值付费是价值医疗理念在基本医疗保险(以下简称“医保”)支付方面的实践应用。价值医疗(value-based healthcare,VBHC)最早由美国学者Michael Porter于2006年提出[3],是指医疗服务机构通过测量特定患者的医疗效果,并分析在临床实践中达到这一效果所花费的成本,比较每单位货币获得的医疗效果,以最佳的成本效果比作为标杆,对治疗方案进行持续改进的医疗管理模式[4]。其基本原则是为患者创造价值,整合全周期流程内的医疗服务,测量医疗结果与成本[4];核心是提升医疗质量与疗效、降低医疗费用,即注重以最低的医疗成本所取得的医疗效果最大化,因而被卫生经济学界称为“最高性价比的医疗”[5]。“以价值为导向”不仅意味着以最低的医疗费用获得最高质量的医疗服务,更是使医生、患者和医保三方价值得以均衡体现的理念[6]。在价值医疗理念下,传统的数量付费激励医疗服务提供者提供更多医疗服务的同时,忽略了医疗效果,无法实现最高的成本效果比,因此需要探索按价值付费(value-based payment,VBP),它是通过医疗质量评估体系和奖惩制度,激励医疗服务机构提升医疗服务水平、改善病人就诊体验、降低医疗成本、改善临床医生经验的一种复合式医保付费方式[7]。从这个意义上讲,在Porter学者提出价值医疗的概念之前,各国付费制度改革中出现的绩效付费、基于结果付费等模式,已经将价值融入其中,并作为了重要追求[8]。
2 国际上按价值支付与管理模式相结合的付费模式
在按价值付费模式过程的探索实践中,欧美等发达国家探索出了一系列与传统医疗服务机构割裂、按服务项目等数量付费的支付模式向整合式服务、按健康结果付费模式逐步转变的付费方式。因此本文对国际上研究较多的五种按价值付费模式采取的措施、存在的问题及产生的影响进行比较[9-24]。见表1。
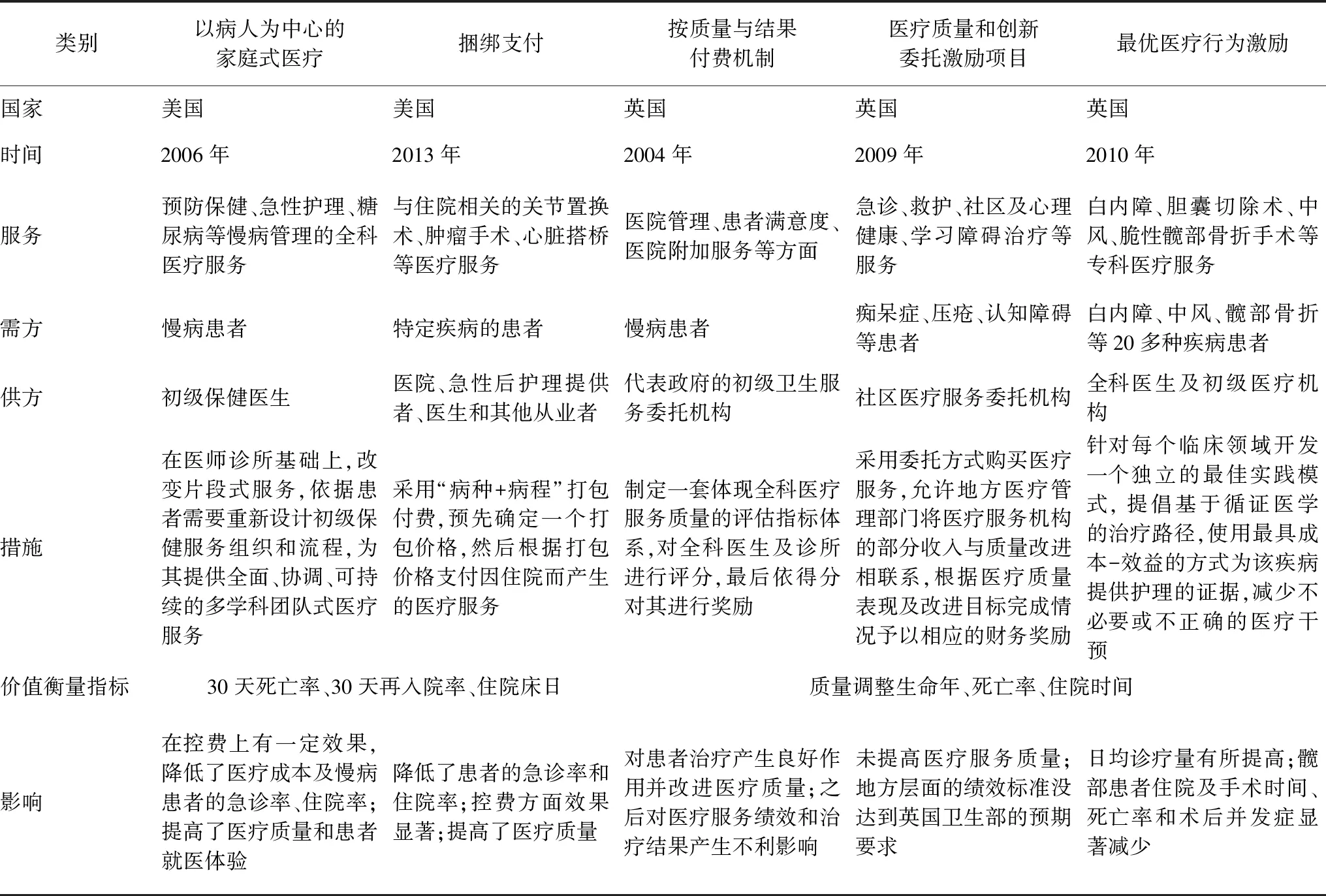
表1 国际上按价值支付与管理模式相结合的付费模式
由表1可知,以上五种付费模式的探索起步较早,价值衡量指标存在相同之处,但各自的措施、影响都有所区别,其中美国以病人为中心的家庭式医疗模式(patient-centered medical home,PCMH)和捆绑支付(bundled payment)对控费有一定效果,降低了医疗成本与患者的急诊率和住院率,提高了医疗服务质量,改善了患者的就医满意度;此外,有研究表明,参与按价值付费项目的美国患者30天再入院率和30天死亡率均显著下降,医疗成本有所降低;美国的部分基层卫生保健机构于2015年进行PCMH模式试点,结果表明该模式降低了医疗成本和慢病患者的急诊率、住院率,例如Medicare急诊下降了70%,再入院率下降了40%,提高了患者就医体验[10,18]。
英国的按质量与结果付费机制(quality and outcome frame,QOF)、最优医疗行为激励(best practice tariff,BPT)两类按价值付费模式在一定程度上都对不同的病种起到了正向作用,英国糖尿病和哮喘、髋部患者的死亡率有所降低,日均诊疗量得到提升,也提高了医疗质量。在引入QOF的前4年,英国糖尿病患者的中间结果目标总体上有所改善,例如2004年血压有所控制的患者比例为47%,2006年则达到了65%[20],但后来有研究表明QOF对医疗服务绩效和治疗结果均产生了不利影响[22-23]。医疗质量和创新委托激励项目(commissioning for quality and innovation,CQUIN)暂未提高医疗质量,地方层面的绩效标准也未达到预期要求。
以上五种付费模式的供方都是医疗服务提供者,提供的医疗服务涉及面广,需方为适用的特定疾病患者。综上所述,美国和英国于21世纪初开始探索按价值付费模式,实践时间早于我国,并且这些国家的部分按价值付费模式探索工作取得显著成效,降低了医疗成本,也提高了医疗服务质量以及患者的就医体验[11,21]。此外,国际上对于按价值付费项目的医疗质量评价体系指标更加全面,质量评价的主体趋于专业化,能有效保证质量评价的权威性。国外对于按价值付费的研究多集中阐述某一项手术或某一项服务具体应用按价值付费的例子,按价值付费切入点的选择不只局限于慢病健康管理服务,还涉及到急性保健等服务。
3 我国探索按价值付费模式的现状
3.1 国内按价值付费的制度建设起步较晚,缺乏制度保障
国际经验表明,英美等国家的按价值付费探索以及制度建设较早,进展显著且经验相对成熟。而我国在按价值付费模式的探索起步较晚,缺乏系统完善的制度保障自上而下构建按价值付费模式,政策保障作用有所延迟。此外,近几年我国也正进行付费模式改革的探索,但这些理论工作多集中于探讨按价值付费的概念、内涵、特点等,处于起步阶段;而实践工作集中于控制医疗费用快速上涨方面,医疗服务质量方面未得到足够重视[25],以浙江肝移植术按绩效支付为代表,绩效付费属于以价值为导向的医疗支付模式,即按价值付费模式的一种表现形式,其探索处于初步试点阶段,尚缺乏成熟的经验、方案和效果评价。
3.2 医疗价值评价指标体系不够完善
国际上按价值付费的探索是大势所趋,但我国目前医疗价值评价指标体系不够完善,包括如何评价医疗质量和疗效、精准估算医疗的真实成本、结合疗效和成本进行综合评价等,如果不能科学合理地衡量医疗疗效与成本,就无法进行持续性追踪以及针对性地制定干预措施[2]。此外,评价指标单一,可能会遗漏对重要医疗效果的评估,例如浙江开展的肝移植术按绩效付费项目,其评价指标采用患者术后存活年限这一指标对价值进行考核,指标单一,考核简单。目前疗效评估标准及对标体系的缺乏使得价值的衡量基础缺失[26],亟需建立科学合理的价值评估指标体系。
3.3 国内探索按价值付费模式的病种范围比较狭窄
国内有研究在理论层面指出慢病方面的健康管理服务能在长期水平上有效降低医疗成本,对于控制医疗费用的增长效果较明显,且慢病管理是按价值付费流程和系统改进可以产生真正影响的服务领域[27],但我国试点的病种范围或疾病类型过于局限,多集中于慢病的健康管理服务,没有建立稳健的风险调整机制来保障不同患者群体间的风险差异,也未将患者的构成纳入价值的考量范围。相关措施仅仅将按价值付费模式应用于部分医疗服务,未立足全生命周期并重视全周期效果评价。在此背景下,支付模式并不能激励医疗机构在医疗服务全价值链的各方面进行创新,也未能激励其管控医疗服务总费用以及成功保证实现医疗价值的提升,按价值付费模式探索的结果具有一定的局限性,发展进程缓慢。
4 建议
4.1 政策先行,为按价值付费的探索提供制度保障
我国按价值付费探索的制度建设起步晚,政策保障作用有所延迟,建议政策先行,推动基于价值的定价和报销政策及保障机制的出台,制定价值的原则、重点内容、路径与保障措施[6],循序推出相关措施,这有利于构建并推进按价值付费模式。此外,我国按价值付费模式进入积极探索阶段,但由于医疗体系复杂、地域差异较大,因此建议更多地区能够结合实际选择医保高消费、高需求群体进行试点,借鉴国外成熟的经验,总结实施过程中面临的困难与取得的经验成果,并结合我国的临床特点,研制出适合我国医疗卫生体系的按价值付费模式,推动按价值付费模式本土化发展。
4.2 科学设定结果指标,同时实现动态调整
本研究表明国际上重视患者疗效及体验等指标的衡量。在临床实践中没有衡量健康结果的指标集,相反,临床医生需专注于为患者定义健康的结果,并将这些结果按患者群体分类,例如对充血性心力衰竭与孕妇健康结果的衡量是不同的[28],因此制定指标体系时,需注重从指标体系的基本要素出发,实现动态调整,以点带面逐步建立医疗效果指标弹性评价体系,积极推进国内价值衡量指标的标准化研究,建立具有中国特色的按价值付费衡量指标体系。除健康结果外,还需用专业计算方法衡量他们为每位患者提供医疗服务的成本,以表明此服务是可以提高疗效并符合价值定义的,最终提高参保人接受医疗服务后的疗效价值与就医满意度。
4.3 合理确定病种探索范围,科学制定病种准入标准
研究表明,随着疾病谱转变,慢性病患者数量增加,其导致的疾病负担比重达70%[29]。据美国预测,在慢性病中实施按价值付费可为医疗服务提供者节省总预算的9%-16%;宏观层面上将会使国家卫生支出年均增长减少30%[30]。在我国的实践中,大部分试点地区都根据实际情况采用部分慢病作为切入点,但实际覆盖的病种有限,使得按价值付费探索的结果存在局限性。因此建议我国逐步扩大门诊慢病的病种覆盖范围,以及一些急性疾病的探索,从而能更直观的展示按价值付费探索呈现的效果;也可将按价值付费模式应用于整个医疗周期,激励医疗机构主动分享信息、运用最具性价比的方案来提供高质量的医疗服务,这样使结果更具可推广性。

