正念减压疗法对混合性焦虑抑郁障碍病人的干预效果
陈娟秀,梁嘉权,潘锦环,王晓妮,陈晓仪
佛山市第三人民医院(佛山市精神卫生中心),广东528000
混合性焦虑抑郁障碍(mixed anxiety and depressive disorder,MADD)是一组同时存在焦虑和抑郁状态,但两组症状分别考虑时均不足以符合相应诊断的心理障碍[1]。MADD的病因与精神环境因素与心理因素密切相关,与神经-内分泌-免疫-代谢机制紊乱有关。不良习惯亦可增加MADD的罹患风险,Falah-Hassani等[2]的研究发现,乙醇依赖[OR=2.02,95%CI(1.326,2.681)]、药物依赖[OR=1.84,95%CI(1.220,2.465)]是MADD发病的危险因素。MADD常见的临床症状除了焦虑与抑郁的共性症状外,还包含睡眠障碍与躯体障碍,若长期未能获得有效纠正,可进展为严重的精神障碍[3-4]。MADD的治疗原则是尽可能地控制与消除症状,恢复其社会功能,并降低复发率。服用抗焦虑药与抗抑郁药是MADD的治疗方式之一,但多项研究发现,药物治疗MADD存在停药后复发率较高、长期服药带来并发症等问题[5-6]。正念减压疗法(mindfulness-based stress reduction,MBSR)是运用内在的身心潜能,经有意识的、非判断的注意当下感觉,培养个体正念意识与正念行为,减轻心理压力,纠正认知偏差,实现促进身心健康的目的。相关研究表明MBSR可以缓解受试者的负面心理,改善注意力,减轻情绪耗竭,提升心理韧性[7-8]。本研究探讨了MBSR在MADD病人中的干预效果,旨在为MADD非药物治疗提供指导。
1 对象与方法
1.1 对象
选取佛山市第三人民医院2021年8月—2021年11月收治的118例MADD病人作为研究对象,采用EpiData 4.0计算机程序按1∶1分配比例随机分为对照组与研究组,每组59例。纳入标准:①符合国际疾病分类第10次修订本(international classification of diseases,ICD-10)关于MADD的相关诊断标准[9];②年龄18~50岁;③具备良好的语言、听力、理解功能。排除标准:①伴精神分裂、癫痫、人格分裂、双向情感障碍等其他精神疾病;②伴严重心、肝、肾脏器官病变、肿瘤等严重疾病;③伴自杀未遂史或持续性的自杀意念;④正参与其他类型研究者;⑤拒绝本研究内容者。本研究经我院伦理学会批准及认可,病人知情并签署同意书,研究类型为前瞻性随机对照研究。
1.2 干预方法
对照组不接受任何形式的正念干预,在持续8周的观察时间内,由我院临床心理科医生完成MADD疾病相关知识教育,包含MADD相关知识讲解(如焦虑、抑郁、睡眠障碍及躯体症状)、睡眠卫生教育、心理指导等,干预频率为每2周或3周1次,门诊干预。
研究组在对照组基础上采用视频会议的MBSR干预。具体内容如下:
1.2.1 组建MBSR干预团队
MBSR干预团队由我院临床心理科护士长担任组长,向科室内招募在临床心理科工作≥5年,且具备良好的语言沟通能力的4名护士组成。组长负责干预方案的制定、干预质量的监督、数据的汇总管理;其他成员负责MBSR的在线视频干预、微信群组信息管理等。MBSR团队组建完毕后,先系统性的集中学习MADD疾病的相关知识、MBSR干预原理、方法及干预质量控制等,学习时长不低于6 h,集中学习完毕后,考核理论知识掌握情况,得分>80分后开展正式干预。干预前将病人纳入微信群组中,方便信息的沟通及视频会议干预的信息、链接推送。
1.2.2 干预时间、频率及形式
干预时间:研究组病人分为2个时间段(2021年8月—2021年9月入组为第1个时间段,2021年10月—2021年11月入组为第2个时间段),每个时间段入组的病人均接受为期8周的MBSR干预,均在入组时间段截止日后的每周一开展干预。干预频率:每周1次,每次约30 min。干预形式:线上视频会议,会议软件为企业微信,指导病人下载企业微信APP软件,指导简单的使用方法,每周一视频会议开始前,生成链接,推送至微信群组,病人点击链接可直接跳转APP进入观看,视频会议干预期间开启视频保存功能,设置密码,于群内告知密码,为病人提供反复观看的便利。每周推送2篇关于MBSR的相关知识,让病人学习,并耐心解答病人关切的相关问题;研究团队每日提醒MADD病人按要求完成MBSR的练习,并通过微信群组的接龙功能,了解成员MBSR执行状况,执行不佳的予以电话与其沟通,提升依从性。
1.2.3 干预内容
第1周:焦虑与抑郁情绪识别与剖析。指导病人掌握常见的评价焦虑与抑郁量表,如戈德堡焦虑和抑郁量表(Goldberg Anxiety and Depression Scale,GADS)[10]、Zung编制的焦虑自评量表(Self-Rating Anxiety Scale,SAS)、抑郁自评量表(Self-Rating Depression Scale,SDS)[11]、状态特质焦虑量表(State-Trait Anxiety Inventory, STAI)[12]、贝克抑郁量表(Back Depression Inventory,BDI)[13]、健康问卷抑郁量表(Patient Health Questionnaire-9,PHQ-9)[14]的评测,掌握焦虑与抑郁情绪的评估方式,正确识别存在的负面情绪。讲解负面情绪诱因尽管存在个体性的差异,但正确看待负面情绪,采用积极措施加以控制,可减轻负面情绪带来的损害及继发性的睡眠困扰与躯体症状。
第2周:正念冥想训练。指导病人选择一个注意的对象,如声音、单词、身体感觉、运动感觉等,在选定注意对象后,选择舒适的坐位,闭上眼睛,完成简短的腹部呼吸放松训练后调整呼吸频率,将注意力集中在此前选定的注意对象,训练中思维出现了其他的想法、感受,导致注意力出现了转移,只需注意力随时回到最初的注意对象即可。每日训练1次,每次15~20 min,持续1周。
第3周:正念呼吸训练。选择轻缓、柔和的音乐作为背景,首先,感知身心状态,后将意识转移至呼吸,将注意力从双脚开始向头部扫描,注意力集中至身体的每个部位,在扫描每个部位过程中体会思想中产生的任何意念、想法,建立身体与心理的密切关联,从而实现开放的、顺其自然的态度接纳当下的想法。每日训练1次,每次15~20 min,持续1周。
第4周:3 min正念冥想。闭上眼睛或目光下垂开始练习,第1步:觉察此刻的想法、情绪、身体感觉等,可进行命名,将其转化为语言,如头部有紧张感、当下有愤怒感、悲伤的感觉正在升起等;第2步:温和地将注意力集中于呼吸与腹部起伏带来的身体感觉,体验吸气与呼气过程,以呼吸为锚,专注在当下,如果注意力分散了,只需温和地将注意力转移在呼吸上;第3步:拓展觉察的范围,除了体验呼吸带来的身体感觉,拓展至整个身体的感觉,包含身体姿势、面部表情,如实地反映身体不同部位感觉,若有不舒适的想法或情绪反复出现,可以觉察上述情绪带来的身体感觉,吸气时将气息带入这些身体部位,呼气时随同气息离开,告知自己无论是何原因,上述不舒适的感觉已经出现了,让我去体验、包容与接纳。每日训练2次或3次,每次5 min,持续1周。
第5周:正念步行训练。将注意力集中在周围环境体验上,以舒适为目标,选择恰当的步伐频率行走,可以在房间内踱步行走,行走过程中保持心理放松、开放,体验可能出现的任何想法,在行走的感觉中,对所出现的任何意念与想法不做批判、逃避、畏惧,诚恳地与其共存,从而达到内心开放与接纳的状态。每日1次或2次,每次15~20 min。
第6周:正念瑜伽。在舒适、无干扰的环境中练习,播放轻缓的音乐,指导病人数组简单的瑜伽动作,瑜伽训练中感受运动、呼吸的变化,其间若有情绪的变化,则只需将注意力重新拉回至瑜伽训练中,或将情绪命名后随着瑜伽的动作带离身体,实现与负面情绪和解、包容。
第7周:正念缓解压力训练。压力应对方式被认为是焦虑与抑郁的重要中介,压力是主观性的体验,压力体验加大了心理内耗。指导病人选择任何舒适的体位,将注意力集中在任何物体;开展正念压力探索,回忆最近一次感觉压力的相关事件及表现,与自我沟通,了解当下是否仍旧对此前事件感到压力,2次压力体验感觉是否存在差异,客观地体验此中的差异,不对任何想法进行批判、评价,在体验的过程中逐步与压力共存,慢慢体会压力的变化过程,感受压力的出现、和解与消失的过程,形成良好的压力应对方式。每日1次,每次15~20 min。
第8周:正念情绪驾驭训练。MADD被认为是心境障碍的过渡状态,其中情绪控制差是主要的诱发原因。指导病人静坐,播放舒缓、轻柔的音乐,想象自己处于令人舒适的环境中,如美丽的沙滩、广茂的田野、温馨的家庭等,设想自己良好地融入上述场景,感受舒适、美好场景带来的积极情绪变化;之后回忆自己处于负面情绪支配的场景,并由此带来的躯体不适症状(压迫感、窒息感、口干、疼痛不适、燥热等),对比积极情绪与消极情绪带来的感觉差异,学会将积极情绪与消极情绪共同包容、接纳、共存。
1.3 脱落、剔除与退出标准
研究中共随访2次,第1次为4周的MBSR干预结束后,电话随访了解其是否退出研究;第2次随访为干预8周后的门诊相关量表评测。脱落:①电话或门诊随访失败;②相关评测无法完成。剔除标准:干预期间接受了研究以外的相关治疗或参与了其他类型研究。退出标准:①病人告知不符合纳入与排除标准被错误入组;②任何理由主动退出。
1.4 研究中的盲法设计
心理科医生独立开展工作。采用自愿报名的形式招募4名临床心理门诊的护士参与研究,招募的护士被分为两组,一组完成MADD病人的入组、知情同意告知及随机分组工作,另一组完成基线资料收集、电话随访及STAI、BDI量表评测工作;两组护士均独立开展工作,相关研究信息不共享。干预团队仅完成研究组MADD病人的干预及管理。
1.5 评价工具与方法
1.5.1 基线资料收集
待MADD病人入组后收集基线资料,包含年龄、性别、文化程度、病程、工作状况等基线资料。
1.5.2 焦虑与抑郁状况
采用STAI、BDI分别评价。STAI包含状态焦虑量表(S-AI)、特质焦虑量表(T-AI)2个部分,每个部分各20个条目(均包含10个正向计分条目、10个反向计分条目),均采用Likert 4级评分法,从“完全没有”“有些”“中等”“非常明显”分别对应1分、2分、3分、4分,每部分总分范围为20~80分,得分越高代表焦虑症状越严重。BDI量表包含21个条目,采用Likert 4级评分法从轻至重分别对应1~4分,总分范围为0~63分,得分越高代表抑郁症状越严重。
1.5.3 睡眠质量
采用匹兹堡睡眠质量指数量表(Pittsburgh Sleep Quality Index,PSQI)[15]分别于入组时及干预8周后评价MADD病人的睡眠状况,包含睡眠质量(条目6)、入睡时间(条目2及条目5a)、睡眠时间(条目4)、睡眠效率(条目3及4)、睡眠紊乱(条目5b~5j)、催眠药物(条目7)、日间功能(条目8及条目9)共7个维度,每个维度得分范围为0~3分,总分0~21分,得分越高代表睡眠质量越差。向病人发放PSQI量表,由其填写并回收。
1.5.4 躯体症状
采用我院临床心理科设计的MADD躯体症状调查表调查过去1周内的躯体症状,该量表包含自主神经功能紊乱症状(口干、胸闷、气短、心悸4个条目)、呼吸系统异常症状(呼吸困难、过度换气、压迫感、窒息感4个条目)、消化系统异常症状(腹痛、腹胀、便秘、腹泻4个条目)及全身症状(疼痛、发冷、燥热3个条目)4个维度共15个条目,每个条目均采用Likert 5级评分法,从“无”“偶尔”“有时”“经常”“总是”分别对应0分、1分、2分、3分、4分,得分越高代表躯体症状越严重。向病人发放调查问卷,由其填写并回收。
1.6 统计学分析
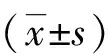
2 结果
2.1 研究中病例脱落、剔除与退出情况
研究期间,对照组共退出5例,脱落5例,剔除1例,最终纳入48例;研究组共退出3例,脱落3例,剔除1例,最终纳入52例。见图1。

图1 两组病人的脱落、剔除与退出情况
2.2 基线资料
两组病人的年龄、性别、病程、文化程度、工作状况比较差异无统计学意义(P>0.05)。见表1。

表1 两组MADD病人的基线资料比较
2.3 焦虑及抑郁程度(见表2)
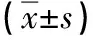
表2 两组MADD病人入组时及干预后的焦虑及抑郁程度比较单位:分
2.4 睡眠质量(见表3)
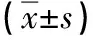
表3 两组MADD病人入组时及干预8周后PSQI量表及各维度得分比较单位:分
2.5 躯体症状(见表4)
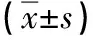
表4 两组MADD病人入组时及干预8周后躯体症状评分比较单位:分
3 讨论
3.1 MBSR可减轻MADD病人的焦虑与抑郁程度
MBSR通过引导练习者以接受、不加评判的心态持续察觉和关注当下的体验,实现缓解负面情绪。Shahidi等[16]在女高中生考试焦虑及情绪控制障碍应用MBSR,有效减轻了焦虑程度,提升了情绪控制能力。裴丽等[17]将微信视频的MBSR应用于老年前列腺增生病人,在持续了8周的干预后,病人的SAS得分及 SDS均低于干预前。Cherkin等[18]对慢性腰痛伴轻度焦虑或抑郁病人开展了前瞻性对照研究,病人被分为认知行为疗法(cognitive-behavioral therapy,CBT)组、MBSR组及常规护理组,常规护理组仅完成饮食、药物及运动指导;CBT组执行改变与疼痛有关的负面心理及行为训练;MBSR组开展了正念冥想、瑜伽训练,均予每周1 h,持续8周的干预,在第26周随访时,MBSR组和CBT组慢性腰痛病人主观症状及缓解焦虑或抑郁效果相当,且均优于常规护理组。本研究发现,研究组干预后S-AI、T-AI及BDI评分均低于对照组同期。说明MBSR可减轻MADD病人的焦虑与抑郁程度。正念是稳定、平和的心理状态,MBSR训练让MADD病人将注意力集中在具体的物体、事件或想法中,强调保持良好的专注力,减少情绪内耗,以中立的角色观察当下的自我,专注在当下的身体感受,与焦虑、抑郁情绪共存,在长期训练中实现负面情绪和解、包容、接纳过程,继而减轻焦虑与抑郁程度。
3.2 MBSR可提升MADD病人的睡眠质量
睡眠障碍是MADD病人常面临的问题,研究显示,MADD病人经历睡眠困扰比例达50.0%~70.0%[19],以睡眠潜伏期延长、睡眠总时间下降、睡眠片段化、夜间觉醒及觉醒后入睡困难为主要表现。睡眠障碍可加重日间功能障碍,引起困倦、乏力,并极易诱发或加重心理问题。研究发现,睡眠质量低下是焦虑、抑郁的危险因素之一[20]。刘国杰等[21]研究发现,MBSR可有效减轻参与夜班工作护士的负面心理,并改善其睡眠质量。Suh等[22]从PubMed、the Cochrane Library等数据库中检索了MBSR对癌症幸存者的随机对照研究,对9项研究开展了定量分析,与常规护理比较,MBSR改善了睡眠质量[标准化均方差(SMD)=-0.29,95%CI(-0.55,-0.04)]。Reich等[23]将322例0~Ⅲ期乳腺癌幸存者随机分为对照组与研究组,对照组开展常规干预,研究组实施为期6周的MBSR,包含认知教育与放松训练、静坐冥想、身体扫描、温和的瑜伽练习、行禅练习等,干预结束后,研究组病人的疲劳症状量表(Fatigue Symptom Inventory,FSI)、PSQI评分均优于对照组。本研究显示,干预8周后研究组PSQI总分及其睡眠质量、入睡时间、睡眠效率、睡眠紊乱、催眠药物、日间功能维度得分均低于对照组,提示MBSR有效提升了MADD病人的睡眠质量。原因主要与MBSR可协助MADD病人减轻焦虑、抑郁程度,降低负面心理对睡眠的损害有关;另外MBSR可减轻病人的认知偏差,让病人对觉察到的体验更为客观,继而减少长期注意偏向或认知偏差带来的大脑皮层神经功能兴奋性,提升睡眠质量。
3.3 MBSR可减轻MADD病人的躯体症状
自主神经功能紊乱症状、呼吸系统异常症状、消化系统异常症状、全身症状是MADD常见的躯体症状,原因主要与长期的情绪异常、压力感知、焦急、烦躁、感觉异常体验有关。躯体症状加重了病人的不适体验,降低了功能状况,并可能进一步诱发严重的精神疾病。本研究显示,研究组干预8周后自主神经功能紊乱症状、呼吸系统异常症状、消化系统异常症状、全身症状及总分均显著低于对照组同期。说明MBSR有效减轻了MADD病人的躯体症状。研究发现,MBSR可改善练习者的脑区功能,调节前额皮质的化学信号传导感应功能,影响下丘脑-垂体-肾上腺轴的相关神经递质分泌,继而改善人体对相关症状的感应程度,减轻应激反应[24]。MADD的躯体症状多为主观上的不良体验,MBSR增强对相关症状的耐受程度,可减轻躯体症状的不良体验;另外,MBSR还可通过调节焦虑、抑郁负面情绪的途径,减轻负面情绪带来的躯体症状。
4 小结
本研究支持为期8周的MBSR可减轻MADD病人焦虑、抑郁程度,提升睡眠质量,缓解躯体症状的结论。本研究MBSR干预形式选择了线上视频会议开展远程干预,没有开展一对一、面对面的指导方式,原因与前者干预效率更高,病人接受指导的自由度、舒适度更好,在现代通讯愈发方便、廉价的背景下,有更强的实用性、更大的干预空间。本研究干预者为临床心理科具备一定工作经验的护士,并未对其具备心理咨询师、心理治疗师资格等进行限制,原因与MBSR所需要的技术要求并不高有关,经相关学习,在实践中不断提升干预技巧,同样可满足病人接受专业指导的需求。有研究结果显示,关于MBSR干预成效方面,在完成4~8周的MBSR干预后,持续效果长达26周,甚至52周,显现了良好的长期成效,本研究远期效果有待进一步随访确定。

