医改背景下基于DRGs的临床路径实施效果评价*
孙雪松,高雪娟,张艳芳,刘晓琴,李玲,殷巨军,赵霞,张国江
(大同市第三人民医院,山西省大同市 037000)
疾病诊断相关分组(Diagnosis Related Groups,DRGs)综合考虑了疾病严重程度和复杂性,同时考虑医疗需要和资源的使用强度,被认为是一种“以患者为中心”的病例组合系统[1],已被证实可作为绩效评价及医保支付制度改革的有效工具,在全国范围内试点和推广,并倒逼医疗服务提供者主动节约成本提升效益[2]。医疗质量作为成本控制最有效的手段,临床路径作为兼顾医疗质量和效率的重要管理工具,是DRGs良好运行的内在要求。如何有效评价医改背景下临床路径的实施质量,优化注重质量和效率的标准化临床路径管理体系,成为下一步工作的重点。
1 资料与方法
1.1 研究资料
收集2020及2021前半年收治的住院患者(1 d<住院天数<60 d),采用东华DRGs住院医疗服务监测与分析系统及CN-DRGs(GJLC-V2020.01.06)进行分组,收集患者诊疗信息、费用信息及患者满意度资料等。
1.2 研究分组
根据DRGs模拟付费政策推行时间分为模拟付费前(2020前半年)与模拟付费后(2021前半年),并以是否完成临床路径(Clinical Pathway,CP)分为CP与非CP亚分组。
1.3 统计分析
采用SPSS 21.0及分层分析的方法评价临床路径对医疗服务的影响。定量资料采用中位数(四分位数间距)M(QR)进行描述,采用秩和检验进行统计推断,定性资料的比较采用卡方检验,相关性分析采用Spearman检验,检验水准α=0.05。
2 结果
2.1 研究样本的总体情况
研究共纳入35 714例入组患者,其中2020年17 270人次,年龄(56.0±27.0)岁,男性占比48.59%;2021年18 444人次,年龄(57.0±28.0)岁,男性占比49.58%。经比较,两年度临床路径的构成不同(χ2=120.786,P<0.05,见表1),2021年日间和特定单病种路径构成比较高,而筛查路径构成比降低。2021前半年临床路径的覆盖率和变异率较高,而变异退出率较低(见图1),2021前半年出院的87.83%完成路径,高于2020前半年的68.20%(χ2=2 025.69,P<0.05)。
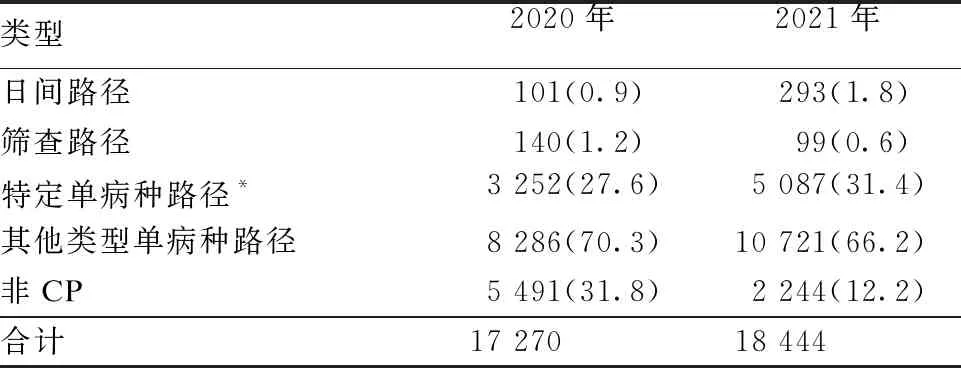
表1 2020年与2021年临床路径实施情况[例(%)]
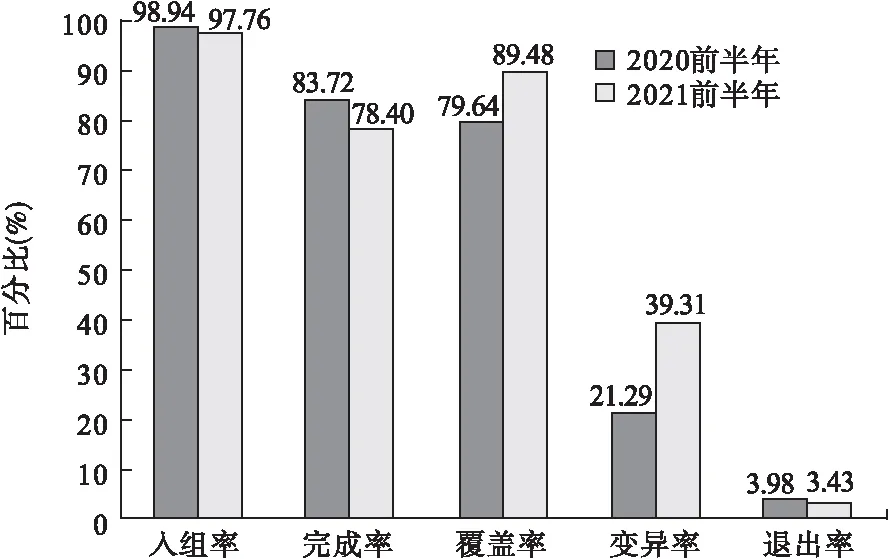
图1 2020前半年和2021前半年临床路径管理评价指标比较
2.2 基于DRGs指标的医疗服务效果评价

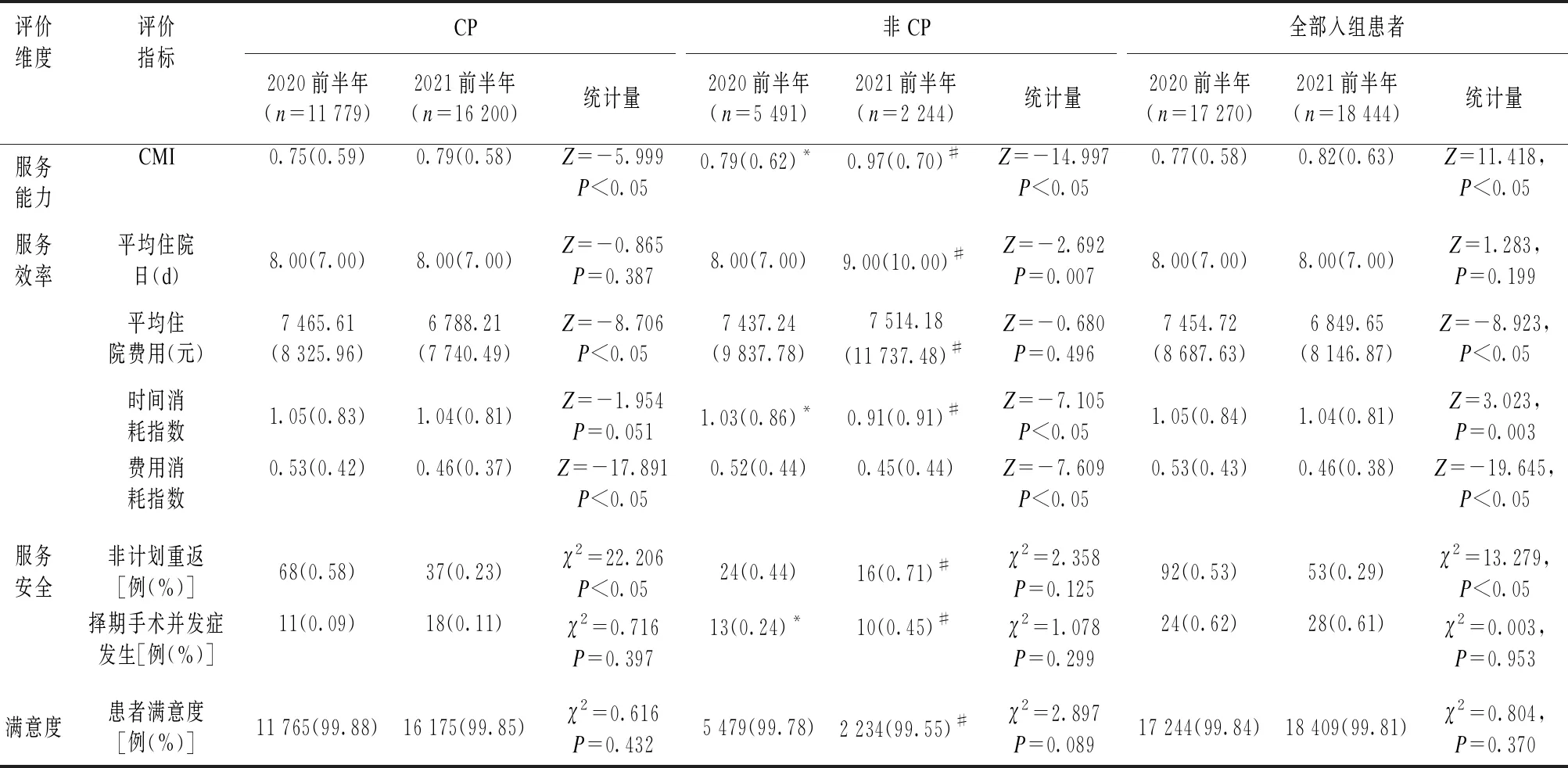
表2 基于DRGs指标的医疗服务效果评价
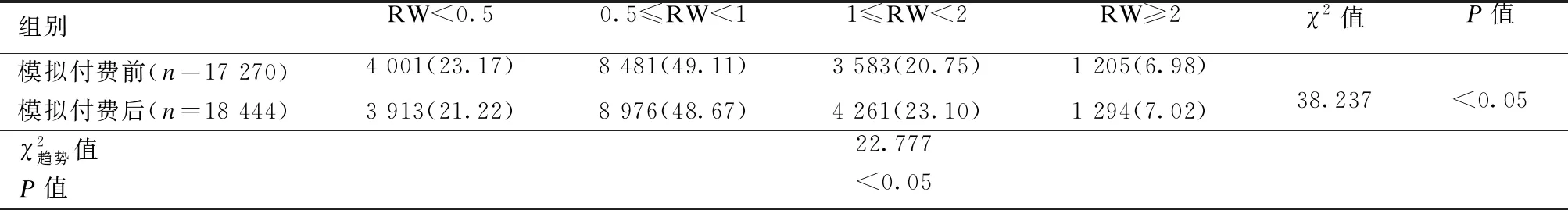
表3 模拟付费前后收治疾病类型[例(%)]
平均住院日在两年度间无统计学差异(Z=-1.283,P=0.199),但标化为时间消耗指数后,可见DRGs模拟付费后医院整体时间消耗指数显著降低(Z=-3.023,P=0.003);且两年度CP组均优于非CP组(Z2020前半年=-3.300,P=0.001;Z2021前半年=-9.437,P<0.05)。
2021前半年患者的住院次均费用显著降低(Z=-8.923,P<0.05),且标化为费用消耗指数后,可见2021前半年费用消耗指数明显降低(Z=-19.645,P<0.05),且CP与非CP均呈同样趋势(ZCP=-17.891,P<0.05;Z非CP=-7.609,P<0.05)。
医疗安全方面,两年度均未出现低风险及中低风险死亡,且2021前半年31 d非计划重返率显著降低(χ2=13.279,P<0.05),且CP的非计划重返率低于非CP组,但差异仅在2021年有统计学意义(χ2=16.155,P<0.05);两年度CP组的择期手术并发症发生率较非CP组显著降低(χ2=5.547,P=0.019;χ2=16.854,P<0.05)。两年度间非计划手术率间无统计学差异。
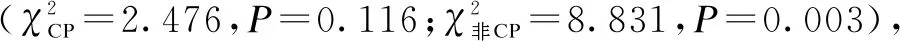
2.3 同一DRGs疾病组的医疗服务指标比较
比较两年度住院费用结构(见表4),可见医保支付政策推行后综合医疗服务类收入与治疗费占比显著升高(Z=-35.695,P<0.05;Z=-5.996,P<0.05),而药占比和耗占比显著降低(Z=-8.872,P<0.05;Z=-36.369,P<0.05)。

表4 模拟付费前后医疗费用结构变化[M(QR),%]
以2021前半年收治病例数前十的DRGs病组(3 562人次,占入组人次为19.32%)为研究对象(见表5),可见除GK25外,其余9个DRGs病组的次均费用显著降低;9个DRGs病组的平均住院日降低,其中仅有RE19、OB25及ET13的降低有统计学意义;药品费用除GK25升高,BR23下降无显著差异外,其余病组的药品费用均显著降低,10个DRGs病组的耗材费用均显著下降。
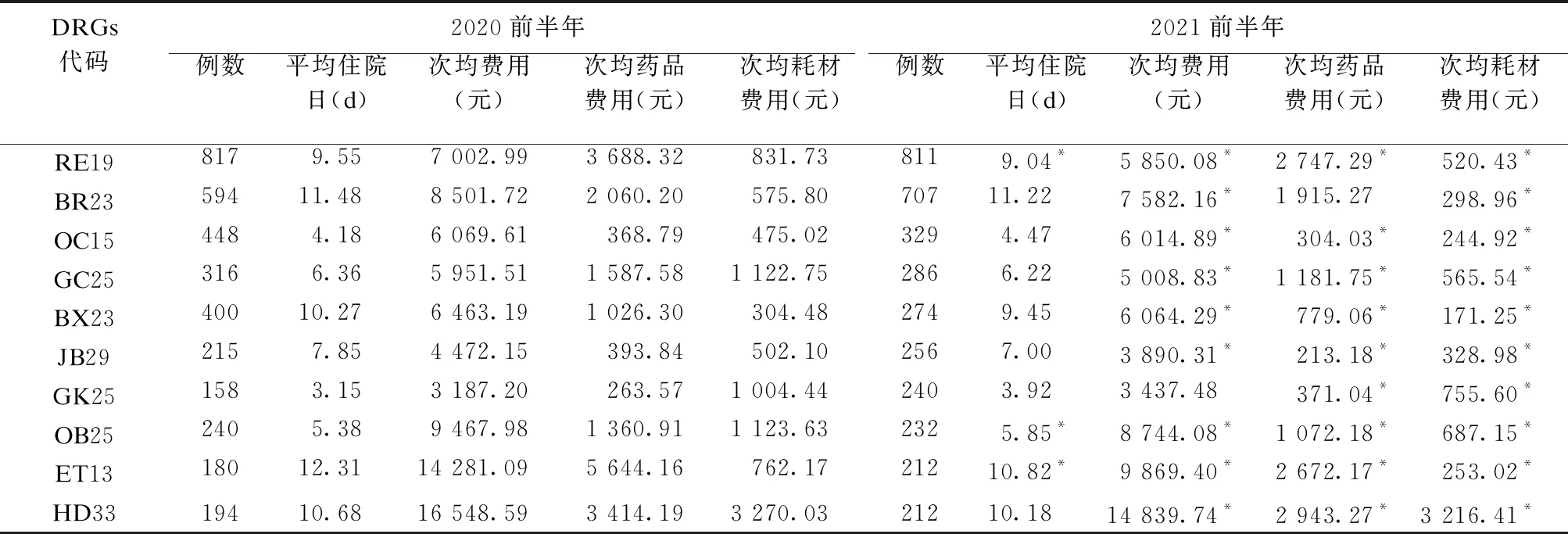
表5 同一DRGs病组的医疗服务指标比较
2.4 DRGs病组下临床路径实施效果评价
模拟付费后医院治愈好转率94.25%较模拟付费前的93.36%显著升高(χ2=12.154,P=0.001),进一步分析以上DRGs病组中入径例数前十的临床路径,可见2021年前半年临床路径的完成率及治愈好转率均明显升高(见表6),而非计划重返率显著降低,且临床路径的完成率与治愈好转率间存在正相关(r=0.815,P>0.05;r=-0.113,P>0.05),提示2021年医疗费用的有效控制可能与临床路径的有效完成有关。
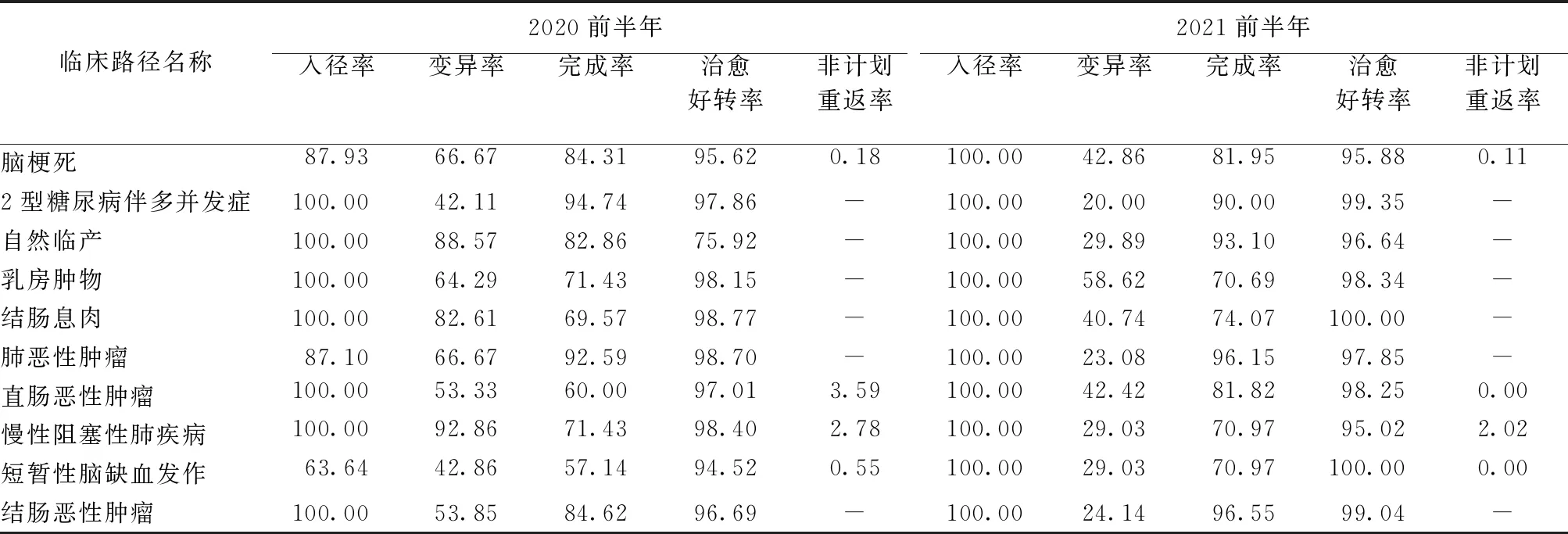
表6 DRGs病组下的临床路径实施效果评价(%)
2.5 DRGs下同病同治效果评价
2021年前半年住院天数的整体变异系数0.73低于2020年前半年的0.75,而住院费用的整体变异系数1.46较2020前半年1.39有所升高,将变异系数分段后,可见临床路径在病例的同质化诊疗方面发挥重要作用(χ2=5.117,P=0.163;χ2=1.418,P=0.922),见表7。

表7 不同住院天数及住院费用变异区间下DRGs组数及占比[组(%)]
3 讨论
国家医疗保障局自2019年启动DRGs与DIP付费国家试点,并于2021年11月印发《DRG/DIP支付方式改革三年行动计划》,要求于2025年实现DRG/DIP覆盖所有医疗机构,并基本实现病种、医保基金全覆盖,建立医保对医疗机构管理的高效支付管理和激励约束机制,推进医疗机构协同改革,重点推进医疗机构编码管理、信息传输、病案质控、内部运营机制建设等4个方面的系统改革,促进医疗机构强化管理,规范医疗服务行为。
临床路径是以患者为中心、以科学为依据、以结果为导向的规范化诊疗护理流程[3],其既是医疗本身又是管理手段,用以提升医疗质量和控制医疗成本,其过程干预和结果评价是临床路径管理的核心内容,运用DRGs指标可更精准契合患者的不同阶段或不同表现,从而得出更为客观的评价结果[4]。研究单位作为雁北地区的老三甲综合医院,占地面积不足5.5万平方米,实开床位仅1 161张,但门急诊量(2021年91万)和住院患者疑难复杂病例占比(2019国考成绩)大同地区第一。医院通过建立完善的筛查路径、疑难复杂及待诊病例等多类型的临床路径,将管理病种扩展到23个专业827个病种,其中98个按病种付费临床路径,74个日间医疗版临床路径,16个筛查路径,并全部实施临床路径信息化管理,路径覆盖率达89.42%[5],2021年结合医改政策、单病种及日间手术要求进一步完善相关路径,保证了临床诊疗的规范性和同质化。
3.1 临床路径对诊疗规范性及医疗质量的影响
临床路径通过将诊疗过程中涉及的关键检查、治疗、用药、护理等活动,建立起一套具有科学性和时序性的标准化治疗模式与治疗程序[6],从而减少治疗过程的随意性,减少变异,降低成本,最终起到规范医疗行为、控制诊疗风险与提高质量的作用,为DRGs的预付费支付制度改革奠定了基础。本次研究得出现有模式临床路径可有效保障医疗服务质量、提高医疗服务效率、提升患者满意度,降低非计划重返住院、非计划手术及择期手术并发症,这与吴小姣等[7]、马文晖等[8]研究一致。
3.2 DRGs付费政策对于医院经济运行的影响
我国以DRG/DIP支付制度改革为切入点进行公立医院综合性改革,旨在通过整体打包付费的方式,把药品、耗材、检查和检验费用等转变为医疗服务成本,将传统的实报实销后付费制度转变为依据病种的预付费制度,推动医院开展基于成本的精细化管理[9],并以“腾笼换鸟”的方式实现补偿机制转换。大同市自2020年10月启动DRGs模拟付费,研究单位作为7家试点医院之一,积极探索医改背景下医院高质量发展的实施路径,通过大力开展日间手术,加强单病种管理的方式提高运营效率,并主动调整收治病种类型。有研究表明,DRGs-PPS付费背景下,入组并完成临床路径的病例较未入组病例的例均费用和费用消耗指数显著下降,且临床路径在病案首页质量控制上发挥重要作用[10]。本次研究得出DRGs支付制度改革在引导医院调整收治病例类型(疑难复杂疾病占比升高)和病种费用结构(医疗服务占比升高、药品及耗材占比降低)上发挥积极作用,提示DRGs控费背景下医院运营的着力点在于进一步加强临床诊疗同病同治、同治同消耗,以及重点病组的成本核算。
3.3 基于DRGs优化临床路径管理
传统的临床路径管理,治疗方式均遵循第一诊断,未考虑并发症和合并症,推行效果受制于患者病情复杂,治疗方式和效果差异大,往往出现变异度和出径率较高的难题[11],并在临床路径的完成率上很难突破[12],这与本次研究发现非CP较CP的疑难程度较高一致。DRGs按照“临床过程相似,资源消耗相近”的原则对病种进行风险调整,便于管理者较为全面地把握不同疾病分组的权重特征、不同医疗服务者的绩效差异及医疗资源消耗差异。DRGs医保支付背景下基于“诊断+手术”的双维度病种划分的基础,通过并发症、合并症以及患者个体特征进行细分组,补充临床路径病种选择单一,覆盖面小的不足,尊重了临床诊疗的复杂多样性,临床接受度高,应用性较强,结合DRGs细化临床路径,可进一步提高路径的覆盖率,实现全病种临床路径[13]。此外,加强DRGs与临床路径的协同管理,将临床路径重点病种纳入DRGs评价指标体系,可更为客观地评价临床路径实施效果,并为DRGs病组精细化管理及成本管控提供客观、合理的参考。

