妊娠相关性乳腺癌的超声征象及病理特征分析
张莹莹,苑婉茹,栗河舟,吴娟,王慧珠
(郑州大学第三附属医院 超声科,河南 郑州 450052)
妊娠相关性乳腺癌(pregnancy-associated breast cancer,PABC)通常被定义为妊娠期间或产后1 a内确诊的原发性乳腺癌,其发病率占全部乳腺癌的0.2%~1.0%[1]。由于现代社会女性推迟生育以及恶性肿瘤发病率随年龄增加而升高,PABC可能会越来越常见[2]。乳腺超声是PABC首选的影像学检查方法[3]。由于妊娠相关激素的增加,乳房结构发生改变,会影响超声评估的准确性,也使得妊娠期和哺乳期发现的乳腺癌比非妊娠相关性乳腺癌(non-pregnancy associated breast cancer,non-PABC)更难被诊断。PABC的预后较差,目前尚不清楚这是与诊断和治疗的延迟有关,还是与肿瘤生物学行为相关[4]。本文对48例PABC和180例non-PABC的超声征象和病理特征进行回顾性分析,总结了PABC的超声声像图特征及相关病理特点,旨在提高对PABC的认知及诊断水平。
1 资料与方法
1.1 研究对象收集2016年1月至2020年12月郑州大学第三附属医院收治的48例PABC患者,共计48个肿块,发病年龄24~43(33.8±5.1)岁。并随机抽取同时期发病的non-PABC患者180例作为对照组,年龄23~45(34.1±7.5)岁。纳入标准:(1)所选取病例经病理结果证实;(2)术前行彩色多普勒超声检查;(3)术前未行放化疗。排除标准:(1)临床资料不完整者;(2)合并其他原发肿瘤者。收集临床病理资料,包括TNM分期、发病年龄、病理类型、免疫组化指标等情况。本研究经郑州大学第三附属医院伦理委员会审查同意(审批编号:2021-147-01)。
1.2 仪器与方法
1.2.1仪器 应用GE LOGIQ E9彩色多普勒超声仪器,选取频率9~15 MHz的线阵探头。
1.2.2超声检查方法 患者取仰卧位,双臂上举外展充分暴露胸部,对其双侧乳腺及腋窝进行全面扫查,并根据病灶具体情况调节超声参数使图像尽可能清晰。扫查内容:肿块大小(最大径)、边界、形态、内部回声、高回声晕环、钙化、后方回声特征、边缘、血流丰富程度、腋窝淋巴结。血流分级采用Adler分级标准[5]:0级为病灶内未见血流;Ⅰ级为少量血流,可见1~2处点状血流或棒状血流信号;Ⅱ级为中等量血流,可见3~4处点状血流信号或1条长度超过或接近肿块半径的穿支样血管;Ⅲ级为丰富血流,可见3条以上血管或血管相互连通,交织成网状。
1.2.3超声资料收集 收集其超声征象包括肿块边界、形态、内部回声、高回声晕环、钙化、后方回声特征、边缘、血流分级等,并按照美国放射学会乳腺影像报告系统和数据系统(Breast Imaging Reporting and Data System,BI-RADS)标准进行分类[6]。
1.3 病理诊断收集两组患者临床分期、淋巴结转移情况、病理类型、分子分型;收集免疫组化结果:雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)、Ki-67、HER-2表达状态。Ki-67以癌细胞核着色阳性的细胞≥14%为高表达,<14%为低表达。根据St.Gallen乳腺癌共识[7],按照ER、PR、HER-2、Ki-67的表达将其分为4种类型:luminal A型、luminal B型、HER-2过表达型、Basal-like型(三阴性)。病理分型按照是否浸润性分为3类:非浸润性癌、非特殊型浸润性癌、特殊型浸润性癌[5]。
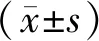
2 结果
2.1 超声征象分析本研究对228例患者的超声征象进行对比分析,结果显示两组患者的肿块大小、边界、形态、钙化、血流分级、边缘及BI-RADS分类差异无统计学意义(P>0.05);两组肿块内部回声、后方回声特征及高回声晕环间差异有统计学意义(P<0.05)。见表1。与non-PABC相比,PABC更倾向于表现为内部回声不均匀、后方回声无衰减、有高回声晕环(见图1~2)。

表1 PABC组与non-PABC组超声征象对比分析

A为右乳低回声,延伸至乳头,边界不清晰,形态不规则,边缘成角,周边组织回声增高;B为肿块内可及粗大穿支血流信号,RI 0.88。超声BI-RADS分类5类。

右乳低回声,边界不清晰,形态不规则,内可及多个点状强回声,周围组织回声增高,CDFI其内可及条状血流信号,RI 0.96,超声BI-RADS分类5类。
2.2 临床病理特征分析对228例患者的临床病理特征进行对比分析,结果显示两组患者HER-2、Ki-67表达、分子分型及病理类型差异无统计学意义(P>0.05),两组ER表达、PR表达、淋巴结转移及T分期差异有统计学意义(P<0.05)。两组均以非特殊型浸润性乳腺癌及Luminal B型所占比率最高。见表2。

表2 PABC组与non-PABC组病理特征对比分析[n(%)]
2.3 PABC不同分子亚型与超声征象相关性分析采用Fisher确切概率法进行分析,PABC不同分子亚型在相关超声征象间差异无统计学意义(P>0.05)。见表3。

表3 PABC组病理分型与超声征象相关性分析[n(%)]
3 讨论
目前临床上对妊娠哺乳期乳腺病灶评估的常用影像学检查方法是乳腺超声和/或钼靶,必要时再通过活组织检查明确诊断。其中,乳腺超声检查为首选的影像学检查方法[3]。因PABC的发病率较低,既往发表的关于其超声表现的文章较少[4],且病例数较少。PABC作为乳腺癌的一种特殊类型,其发生、发展过程与自身生理等因素密切相关。随着妊娠年龄的推迟,PABC的发病率在不断升高[8]。本研究显示,与non-PABC组相比,PABC组的超声征象中存在内部回声更不均匀、后方较少出现回声衰减的特征。分析其原因可能是:PABC组受雌孕激素影响,肿块生长更加迅速,极易出现中心部的缺血缺氧而导致液化坏死,故表现为内部回声不均。内部回声不均匀为低回声肿块内部出现无回声区(液化后的表现),内部回声均匀为低回声肿块内部不包含无回声区。当癌组织内出血或坏死导致液性成分增加时,超声征象常表现为肿块后方回声的增强,较少出现后方回声的衰减。高回声晕环的病理基础是癌组织向周围组织浸润,而在该区域出现脂肪组织、癌细胞和纤维间质的混杂,或因癌组织的直接浸润而引起不同程度的间质反应,由此构成了一个不规则的界面反射,声像图上此区域即表现为高回声晕[9]。PABC组高回声晕环的比率更高,可能与肿块生长较快、更易向周围组织浸润有关。
PABC为妊娠哺乳期少见的恶性乳腺疾病,容易被忽略和漏诊。乳腺泌乳腺瘤为妊娠哺乳期少见的良性乳腺疾病,其临床特征同PABC相似,肿块发现时通常体积较大[10]。少部分可在短期内迅速增大[11]。其超声征象为类似纤维腺瘤的良性表现,仅少部分可伴有粗大钙化或丰富血流,其与PABC的鉴别对于患者的治疗至关重要。哺乳期乳腺炎为一种哺乳期常见的乳腺疾病,其临床特征常较显著,表现为局部的红肿热痛等;超声检查可表现为其病变部位皮肤层增厚、皮下脂肪层回声增强、病变边界不清、形态不规则等[12]。PABC中亦有此类炎症表现,需与之鉴别。本研究中PABC的超声表现具有多样性,但其恶性征象大部分较显著,如钙化、高回声晕环、粗大穿支血流信号,这些特征对乳腺PABC和泌乳腺瘤及哺乳期乳腺炎等良性疾病的鉴别诊断具有参考意义。超声检查也因其敏感性高、易操作、无辐射性等优点,被认为是妊娠期哺乳期的首选检查[13],也是区分良恶性的最佳手段。
本研究中两组乳腺癌的病理类型差异无统计学意义,两组病理结果均以非特殊型浸润性癌占比最高,其中又以浸润性导管癌最为常见,这与封伟亮等[14]的研究报道相符。贾志莺等[15]报道,ER、PR、HER-2是评价乳腺癌最为常见的分子生物学指标,ER、PR阳性率低时更易发生淋巴结转移。本研究中ER、PR阴性率均较非PABC组高,故淋巴结转移率高可能与此相关。但两组间分子分型差异无统计学意义,即认为PABC组确诊时分期较晚与分子分型相关性不大。PABC组确诊时的T分期更晚、淋巴结转移率更高,这与Iqbal等[16]的报道一致。妊娠期激素水平的变化使得乳房结构发生了相应生理性改变,导致肿块不易被检出,且多数孕妇过度关注胎儿而忽视了自己。本文所收集的PABC病例中,有8例是发现肿块6个月之后进行就诊,12例在妊娠期即发现肿块但哺乳期才进行检查并确诊,其确诊时间因妊娠推迟了6~12个月。PABC组的超声测量肿块大小中位值高于对照组,而根据TNM分期,PABC组的肿瘤T分期也高于non-PABC组。PABC组确诊时有淋巴结转移的有26例(54.2%),较non-PABC组转移率(37.8%)高,差异有统计学意义。即本研究认为PABC组的淋巴结转移率高和肿块分期较晚与推迟就诊时间相关。而腋窝淋巴结转移情况又与乳腺癌预后的判别相关,故应提高对妊娠哺乳期乳房肿块的重视。本研究的局限性为:(1)本研究为单中心回顾性研究,会有一定的选择性偏倚;(2)本研究未纳入弹性成像、超声造影方面的数据,在今后工作中将进一步行大样本的多中心研究并进行多模态超声研究,更好地提高PABC的诊断正确率。
综上所述,与non-PABC相比,PABC更倾向于表现为内部回声不均匀、后方回声无衰减、有高回声晕环,可作为其诊断的参考,提高超声医生对PABC的诊断信心。PABC确诊时的分期较晚、淋巴结转移率高,应进一步提高对其重视水平以做到早诊早治。

