血压变异性与血管内治疗术后出血转化的关系研究
麦勇猛 邢维祖 苏庆杰
海南医学院第二附属医院神经内科,海南海口 570100
急性脑梗死是我国最常见的卒中类型,其特点为高致残率及高病死率。早期开放闭塞血管、恢复病灶血管血流是重要的治疗措施。静脉溶栓是急性脑梗死早期首选的治疗方法,但对于大血管闭塞患者,溶栓效果一般。血管内治疗(endovascular treatment,EVT)作为介入治疗手段之一,是指通过介入手术(导管、微导管、支架等)在导致脑梗死的病变血管处应用溶栓药物或取栓器使病变血管再通,从而恢复脑组织血供,促进神经功能恢复。当前对于血压变异性与EVT 术后并发出血转化的研究仍较少,本研究对海南医学院第二附属医院神经内科行EVT 的患者进行统计分析,对平均收缩压、最大收缩压、收缩压标准差、收缩压变异系数及舒张压相关数据进行整理,术后24h 复查头颅CT 平扫发现出血并发症,探讨血压变异性与EVT 术后并发出血转化之间的关系,为EVT 术后并发出血转化提供防治手段。
1 对象与方法
1.1 研究对象
纳入2019 年7 月至2021 年11 月海南医学院第二附属医院收治的前循环颅内大血管闭塞且均接受急性EVT 的急性脑梗死患者189 例,根据术后第2天复查头颅CT 是否出现新发高密度影,即是否并发出血转化将其分为非出血组(=150)和出血组(=39)。本研究获得海南医学院第二附属医院伦理委员的批准(伦理审批号:LW2021179),患者或家属均签署知情同意书。
1.2 纳入与排除标准
纳入标准:①年龄>18 岁;②前循环闭塞发病24h 内,经过严格影像学筛选(包括颈内动脉、大脑中动脉M1 段及M2 段、大脑前动脉A1 及A2 段闭塞);③入院行头颅CT 排除出血;④介入治疗方式为血管内机械取栓、血管内血栓抽吸技术、急性期颅内血管成形术及支架置入术。排除标准:①小动脉闭塞;②血压监测不足24h。
1.3 研究方法
所有患者均予以心电监护,每小时测一次血压,收集患者EVT 术后24h 的收缩压(systolic blood pressure,SBP)及舒张压(diastolic blood pressure,DBP),并计算术后24h 内SBP 及DBP 的血压变异性指标,包括平均收缩压(mean systolic blood pressure,SBPmean)、平均舒张压(mean diastolic blood pressure,DBPmean)、变异系数(coefficient of variation,CV)及标准差(standard deviation,SD)。
1.4 观察指标及评定标准
收集患者的临床资料:性别、年龄等;脑梗死相关危险因素:吸烟、高血压病、糖尿病、房颤、卒中、冠心病病史等;入院血糖值、术后是否使用降压药物、术后使用的抗血小板药物(阿司匹林、氢氯吡格雷、替罗非班)、桥接治疗、国立卫生研究院卒中量表(National Institute of Health stroke scale,NIHSS)评分、Alberta 卒中项目早期CT 评分(alberta stroke program early CT score,ASPECT 评分)、改良Rankin 评分(modified rankin scale,mRS 评分)、手术时间、取栓次数、24h SBP、24h DBP 等。
对纳入研究的患者术后24h 头颅CT 结果进行判读,由1 名副高职称以上的神经内科医师及1 名影像科医师进行独立阅片,头颅CT 见高密度灶归为并发出血组,否则为非出血组,对有异议的CT 结果由另一位副高职称以上的神经内科医师进一步阅片。
1.5 统计学方法
2 结果
2.1 两组患者的临床资料比较
出血组患者合并糖尿病比例、心房颤动比例、年龄、NIHSS 评分、取栓次数均高于非出血组,差异均有统计学意义(<0.05)。出血组患者的ASPECT 评分低于非出血组,差异有统计学意义(<0.05),见表1。
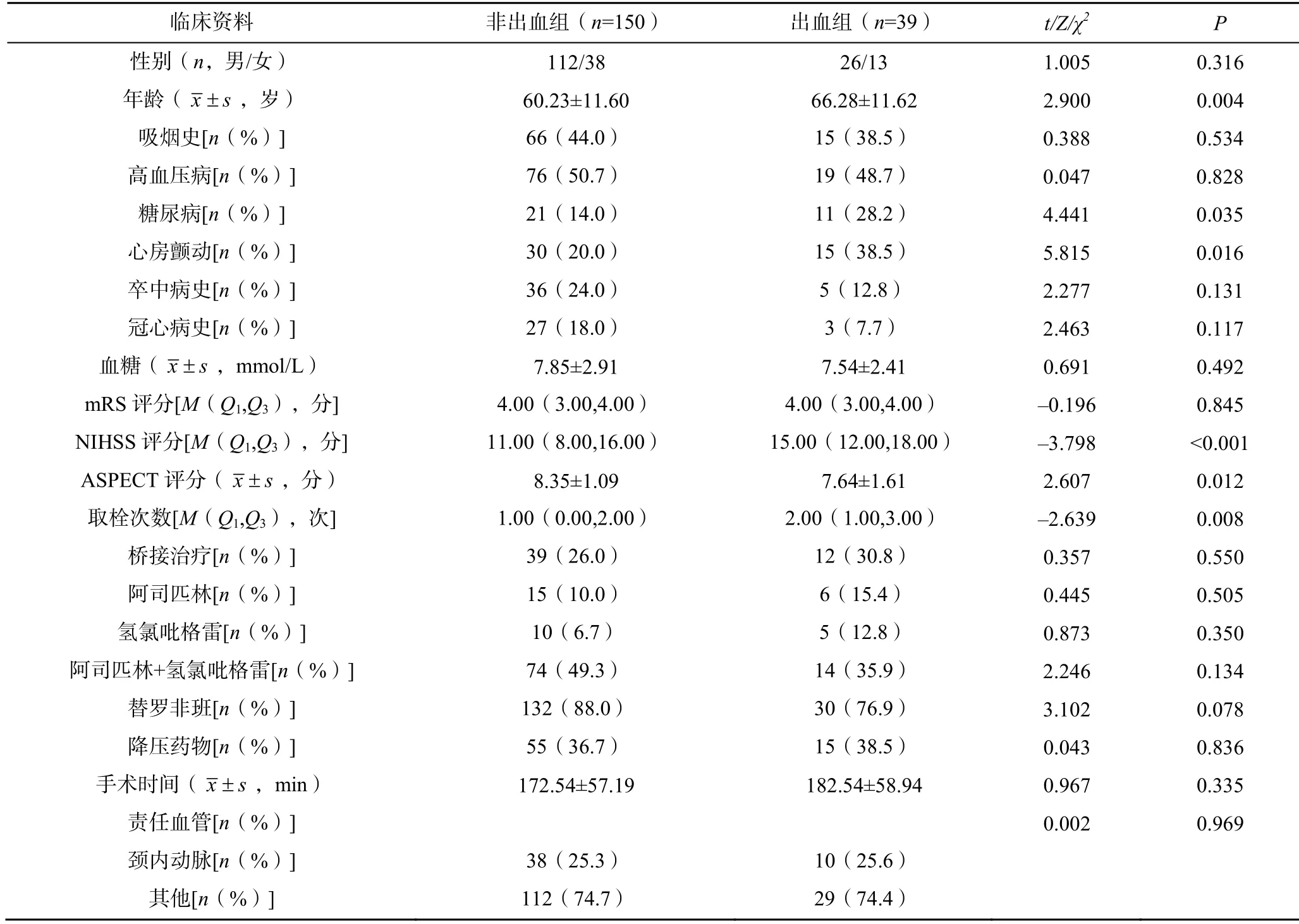
表1 两组患者的临床资料比较
2.2 两组患者的24h 血压变异性比较
出血组收缩压最大值(maximum systolic blood pressure,SBPmax,157.67mmHg vs 146.63mmHg,=0.023)、收缩压标准差(standard deviation,SD,13.48 vs 10.98,=0.002)、收缩压变异系数(coefficient of variation,CV,10.83 vs 8.88,=0.002)水平均明显高于非出血组,差异均有统计学意义(<0.05),见表2。
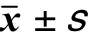
表2 两组患者的24h 血压变异性比较()
2.3 影响患者并发出血转化的影响因素分析(分别对SBPmax、SBPSD、SBPCV 建立模型)
影响患者并发出血转化的多因素Logistic 回归分析见表3。以患者是否并发出血转化为因变量(是=1,否=0),以上述单因素分析中差异有统计学意义的指标为自变量(模型1 纳入变量包括年龄、糖尿病、心房颤动、NIHSS 评分、ASPECT 评分、取栓次数、SBPmax;模型2 纳入变量包括年龄、糖尿病、心房颤动、NIHSS 评分、ASPECT 评分、取栓次数、SBPSD;模型3 纳入变量包括年龄、糖尿病、心房颤动、NIHSS 评分、ASPECT 评分、取栓次数、SBPCV),采用进入法建立多因素Logistic 回归分析模型,结果显示,校正年龄、糖尿病、心房颤动、NIHSS 评分、ASPECT 评分、取栓次数,SBPmax(=1.087,95%:1.015~1.164,=0.017)、SBPSD(=2.296,95%:1.514~3.348,<0.001)、SBPCV(=2.529,95%:1.56~4.101,<0.001)均为影响患者并发出血转化的独立危险因素,且呈正相关。
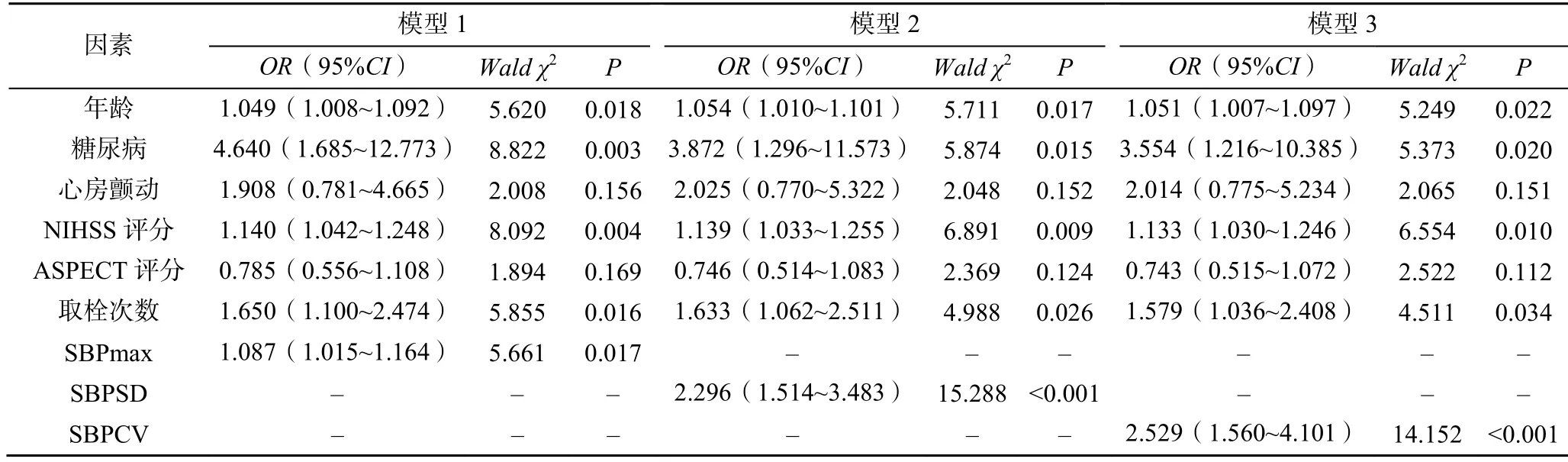
表3 影响患者并发出血转化的多因素Logistic 回归分析
3 讨论
本研究结果显示,SBP与出血转化相关,且EVT 术后前24h 内血压波动较高与出血转化相关,其中SBPSD、SBPCV 均为影响患者并发出血转化的独立危险因素。一项研究证实,急性脑梗死患者EVT术后,较高的SBP与脑出血风险高有关。EVT后24h 内收缩压峰值或血流动力学变异性较高的患者,脑出血发生率更高,预后更差,病死率增加。当SBPmean 达170mmHg(1mmHg=0.133kPa)时,发生脑出血的风险增加。在本研究中,出血组患者的SBPmean 保持在120mmHg 左右,低于以往的研究。因此,笔者认为,SBPmean 与症状性颅内出血(symptomatic intracranial hemorrhage,sICH)之间缺乏相关性并不意味着收缩压不重要,而是本研究中患者的收缩压控制相对较低。此外,本研究使用血压变异的两种定义,即血压变异的SD 和CV。SD反映观察值在均值附近的分布,CV 是SD 与原始值的平均值之比,被认为比SD 更稳定,这也解释了本研究SBPmax 及CV 与并发出血转化相关的原因。研究表明,SBPSD 与EVT 术后并发脑出血相关,本研究结果与其一致。
较高的血压变异性并发出血转化有几种可能的机制:首先,中枢自主神经参与交感神经过度反应和压力反射障碍可能在急性脑梗死并发出血转化病理生理学中发挥作用。自主神经系统受中枢神经系统的若干区域控制和影响,包括岛叶皮层、前扣带回和中扣带回皮层、腹内侧前额叶皮层、中背丘脑、杏仁核、海马、下丘脑、小脑和脑干的几个脑核。因此,交感神经系统的异常激活在脑梗死后是常见的,并可能导致血压波动。交感神经激活后可使血脑屏障通透性发生改变,这是由于促炎细胞因子的增加导致炎性反应。此外,缺血本身会引发强烈的炎性反应,进一步破坏脑血管,在EVT 再灌注后易发生颅内出血。其次,脑血管自动调节能力维持缺血半暗区血流稳定,避免过度灌注和出血转化。
值得一提的是,降低血压变异性并不是使SBP无限制下降,在另一项研究中,SBP 降至110mmHg以下也会导致病死率增加。24h SBP 下降>50mmHg或血压急性下降>30mmHg 可能会使整体预后恶化,应避免出现血压的急性升高或下降。为明确强化降压安全性和有效性,国外进行了一项多中心、随机对照试验,该研究结果表明,EVT 成功后,强化SBP目标为100~129mmHg,与标准护理SBP 目标为130~185mmHg 相比,并不能降低24~36h 的脑实质内出血率。
综上所述,本研究结果表明,血压变异性大可增加EVT 术后并发出血转化的概率,在临床中,需注意术后患者的血压波动情况。未来的研究需要进一步的大规模研究来证实血压变异性与EVT 术后并发出血转化之间的关系,以期通过平稳控制血压来减少出血转化的发生。

