DRGs 支付模式对现阶段医院财务管理的影响研究
温馨 张明 王惠丹 大连大学附属中山医院
医保是患者获得医疗补偿的有效途径,也是制约并引导医疗资源合理分配、提高服务质量的一种方法。我国现阶段医保支付模式还处于传统的数量付费阶段,按服务项目付费作为主要的付费方式。这种传统的支付模式,相关部门往往只是对医疗付费进行统一的管理,缺乏对医疗付费行为的有效控制,导致医疗费用支出大幅上涨,医院财务成本上升。加快医保支付方式的改革,提出新的DRGs 支付模式势在必行,不仅能促进医疗模式的健康化,而且可以合理分配资源,与医院可持续发展目标相契合;从病患的角度来看,基于高质量付费、高服务模式下,进行供给侧改革,有意识地降低成本,延缓医疗费用过快增长的趋势,控制医保超标现象,从源头解决病患“看病难,看病贵”的问题。
一、现阶段支付方式
目前医保支付方式主要分为两大类:预付制和后付制,每一类中又有不同的支付形式。
①预付制是指在医疗费用发生之前,保方按照标准将费用预先支付给医院,其中支付标准在短期内是固定不变的,一段时期后会按实际具体变化再做调整。预付制主要包括总额预付制、按人头付费和DRGs 支付等支付方式。
②后付制是指保方在医疗费用发生之后,按实际发生的费用向医院支付。后付制主要包括按服务项目支付和按服务单元支付等。其中按服务项目付费泛指对医疗服务过程中所涉及的每一种服务项目单独定价,统一由医院提供的服务项目和数量支付医疗服务费用的形式;按服务单元付费是一种特殊的支付方式,它是介于按项目付费和按病种付费之间的支付方式,又称平均费用标准付费,通过抽样部分的门诊处方和住院病历,剔除不合理的支出费用后再统计的支付形式。
目前,大部分医院主要还是采用传统的按服务项目付费制度,未来会逐步引入并细化DRGs 支付方式的先进理念。
二、DRGs 支付方式
(一)DRGs 概念
按疾病诊断相关分组(DRGs)支付方式是将住院患者诊断情况分组成若干DRGs,根据病情程度和服务强度对每个DRGs 分别指定价格,患者在诊疗过程中需一次性支付该指定价格。其核心目的是使整体的医疗支付过程标准化、规范化,将患者的诊疗过程可以看作一个整体,医院的收入与实际成本无关,而与每个病例及其诊断有关。
(二)DRGs 支付流程
目前DRGs 支付分组方案有CN-DRGs、C-DRGs 等多个版本,版本间的分组、编码和个体因素等方面略有不同。文章以CN-DRGs 分组方案为例,介绍医院在流程上主要分为四部分实现DRGs 付费,如图1 所示。一是由门诊或急诊诊断后,做入院准备,填写病案,采集完整患者信息,建立规范的诊断数据库;二是完成疾病分组及ICD 编码;三是办理核算,完成编码、价格、医保等信息审查,患者由DRGs 付费出院;四是医院结算,病历归档保存,并上传到数据库中。其中CN-DRGs 分组路径是一个复杂的过程。根据病案首页的主要诊断,将病例分成26 个组,提取疾病和手术操作的ICD 编码,考虑个体因素、伴随病、合并症及并发症等状况,分入相应的DRGs 组别中。ICD 编码的准确性是影响DRGs入组的最关键因素。
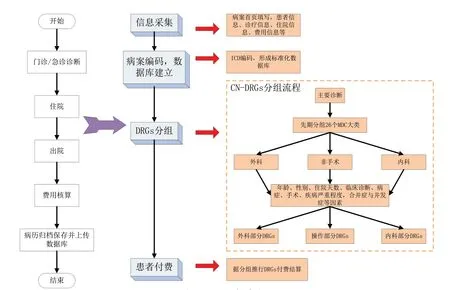
图1 DRGs 支付流程
三、DRGs 支付制度的影响分析及应对策略
引入DRGs 支付制度,对医院财务管理提出新的标准,使医疗服务科学化和规范化,充分发挥医保的基础性作用,促使医院完善现有的财务管理机制,控制医疗支出,降低运营成本,实现医院财务的健康发展,同时可以减轻患者医疗花费,使患者得到高质量的医疗服务。
(一)病案的规范化
在DRGs 应用过程中,病案的规范化管理是首要影响因素,病案首页填写的内容主要有患者信息、诊断信息、住院信息和费用信息等,这些信息的正确性决定着下一阶段的病案编码和分组治疗,进而直接关系到后期DRGs 付费和财务核算。所以,填写准确的病案信息,对应正确的医疗编码,科学地建立病案管理系统,可以减少相关医者和财务人员的额外人工消耗。
(二)预算控制
目前医院主要收入来源于政府的财政补贴和相关医疗服务,随着经济的发展,医院的未来发展更注重医疗服务的收入。DRGs 支付方式的推进,可以直接影响医院收入结构、现金流以及医疗服务质量等情况,同时财务管理对预算和成本的控制更加精细化、标准化。通过对收入/支出、材料采购、专项/自筹经费以及医院基建工程等预算统筹分配和控制,利用各部门、各业务之间的资源调配,从业务预算开始到资本和筹资预算编制,再到财务预算结束,形成一种链式可调控、可调配、可量化的全面预算管理机制,实现预算管理的全面性、制衡性以及适应性。
(三)成本控制
相对于预算管理,成本管理控制需要进一步提升,医保部门以DRGs 编码进行标准化付费,对各个病组的成本信息完成精准预测,同时医院提出精细化的成本预测与分销方法,准确地计算出各病种组的标准成本。主要体现在采购成本控制、潜在成本控制、人工成本控制、医疗安全成本控制、运营成本控制以及成本核算六大方面。DRGs 支付方式应用下,财务成本核算专员需要进行精准细致的成本核算工作,从各科室的诊疗服务、临床路径及成本项目分解、患者DRGs 付费等全部成本费用,并确定合适的成本要素、计量方法与成本摊销方式等,严格把控在DRGs 支付价格警示线以下,提升成本核算的精确性。
四、未来发展
未来,以DRGs 付费制度革新为切入点,全面提升医院的医疗诊断、医疗安全、服务质量和绩效管理等方面。在DRGs 控费下,实现医保、医院、医者和患者的多方共赢。
1.DRGs 基础实现,准确填写病案首页。
2.统一DRGs 版本,确定临床术语、ICD 编码、病种分组标准,明确临床诊疗及标准,医院可以快速对专科进行定位。
3.搭建全国统一的信息标准库,健全住院病人电子信息,针对急性病人的并发症和合并症等情况,以及病情严重情况,划分单独模块用于急性病人住院的临床复杂程度系统分析。同时各个医院增加医疗费用管理信息化大数据分析。
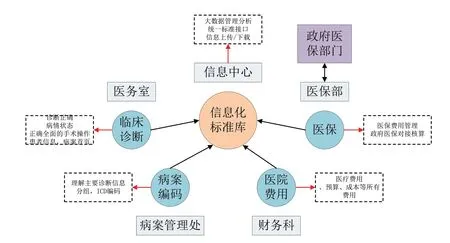
图2 多部门合作发展
4.在新的支付体系下,人才是医院发展的持续动力,加强人才培养有助于医院的未来发展,建立一套具有医院发展特色的考核和绩效体系,以工作饱和度为基础,以服务质量安全为核心,以高效率、低成本为支撑点,采取院科两级核算和考核的方法提升医务人员操作和患者满意度。
5.财务科室的精细化管理,财务科室需建立精细化财务管理方法,全面梳理财务执行流程,分工明确,加大监管力度。以财务部门为牵头人,将各临床、病案管理、档案信息等部门联系在一起,搭建相互配合、相互协调的医保管理系统。分析总结DRGs 支付方式带来的影响并及时解决,与政府医保管理部门对口接洽,进行反馈和沟通。
五、结语
为了抑制医院医疗费用的增长,国际已经普及应用了DRGs 支付方式,而我国在医改变革发展大趋势下,也已逐步应用DRGs 付费机制,引入新的支付方式给医院带来重大变化,不但可以在医疗服务下有效控制诊治成本和医疗费用,同时可以提高医院服务质量和加强医院基础管理,减少不必要的财务风险,为医院财务的精细化管理和医院未来健康发展提供有力的支持。

