高频超声联合放射性核素对原发性甲状旁腺功能亢进的术前诊断价值
谢东晴,沈智辉,宋 青,张 颖,罗渝昆
解放军总医院第一医学中心,北京 100853 1 超声诊断科;2 核医学科
近年来,原发性甲状旁腺功能亢进(primary hyperparathyroidism,PHPT)发病率逐渐升高,手术切除是其主要治疗方法[1-2]。术前影像学准确诊断有助于确定手术方式、减小手术损伤、缩短手术时间[3-5]。目前高频超声(ultrasound,US)、放射性核素(radionuclide,RN)、CT和MRI是主要影像学诊断方法,CT具有较好定位能力,尤其对胸骨后旁腺,但CT空间分辨率一般为3 mm,对于小的旁腺显示不足,另外CT有辐射。MRI费用高,耗时长,对于小的病变显示不佳。高频超声因为经济、实用、便捷的优点,已成为甲状旁腺首要的检查手段。放射性核素也是目前最常用的检查手段。研究发现超声与放射性核素的诊断能力不相上下[6]。本研究拟分析原发性甲状旁腺功能亢进症患者术前联合高频超声和放射性核素的诊断效能以及单独高频超声诊断效能,为术前影像学定位诊断提供数据参考。
资料与方法
1 研究对象 回顾性分析 2017 年 1 月- 2019 年12月在解放军总医院第一医学中心甲状旁腺切除术患者的临床资料。纳入标准:1)原发性甲状旁腺功能亢进;2)无颈部手术史和甲状旁腺病史;3)行甲状旁腺手术切除治疗,术后经病理证实;4)术前行高频超声和放射性核素检查。排除标准:1)继发性甲状旁腺功能亢进;2)凝血功能障碍和其他因素导致未能手术治疗。
2 高频超声检查 超声设备包括飞利浦 EPIQ7、Sequia-512、GE-logic9 等,探头频率 9 ~ 12 MHz,检查过程中平静呼吸、避免吞咽,扫查范围从颌下至胸骨上窝。图像收集信息包括甲状旁腺的数目、大小、位置、形态、内部回声、有无囊变、有无钙化、血流分布情况。其中体积计算长 × 宽 ×厚 × π/6。血流情况参考Alder半定量法:0级,无明显血流:1级,见1 ~ 2个点状或细棒状血管;2级,见3 ~ 4个点状血管或1条较长血管,其长度可接近或超过病灶半径;3级,见5个及以上点状血管或2条较长血管。0 ~ 1级为血供不丰富,2 ~ 3级为血供丰富。超声图像分析由2名高年资超声科医生分别进行,结果不一致时讨论决定。
3 放 射 性 核 素 检 查 使 用 SIEMENS 公 司Symbia3000AC/T型SPECT仪,低能通用型准直器,128 × 128 矩阵,能峰 140 keV,窗宽为 20%。99mTc-MIBI采用双时相法。患者取仰卧位,静脉注 射99mTc-MIBI 370 ~ 550 MBq (10 ~ 15 mCi),15 min后甲状腺和旁腺初始相显像,2 h后延迟相显相,每帧总计数4×105,同时行两个时相的上胸部视野显像以观察有无异位甲状旁腺病灶,根据前位显像结果选择增加斜位或侧位显像。图像评定标准和图像分析:初始相或延迟相甲状旁腺区域均出现异常MIBI浓聚灶区,判定为双时相平面显像阳性。通过两个时相减影处理完成后图像显示甲状旁腺区域的任何MIBI浓聚区,拟判定为减影相平面显像阳性。双时相和减影任意一种图像显示阳性病灶,则判定为显像阳性。报告均由2名10年经验的核医学科医生独立分析,意见不统一时协商讨论。
4 评价标准 1)诊断正确:单发结节,超声诊断单一结节与手术切除后病理结果一致;多发结节,超声诊断双侧/同侧结节与手术切除后病理结果一致。2)手术疗效:103例通过术前和术后20 min血甲状旁腺激素 (parathyroid hormone,PTH)、血钙值和血磷的改变,帮助确定手术定位是否成功。
5 统计学方法 使用 SPSS23.0 软件进行数据分析,计量资料连续变量,符合正态分布以±s表示,采用配对样本t检验;不符合正态分布以Md(IQR)表示,组间比较采用χ2检验或Fisher精确检验。计数资料比较采用配对χ2检验。以病理结果为金标准,绘制超声、核素和超声联合核素诊断效能的ROC曲线。Pearson相关性分析结节大小和囊性变区域与生化结果的相关性,P<0.05为差异有统计学意义。
结 果
1 甲状旁腺功能亢进患者一般情况 共 103 例纳入本研究,其中男24例,女79例,中位年龄55(19 ~ 78)岁。共切除结节115枚。经病理证实甲状旁腺来源108枚,其中腺瘤106枚(1例为单侧3枚,3例双侧单枚),甲状旁腺增生2枚。右上16枚,右下34枚,左上17枚、左下39枚,异位2枚(位于上纵隔1枚,甲状腺体内1枚);余7枚分别为淋巴结2枚,结节性甲状腺肿3枚,甲状腺腺瘤2枚。见表1。
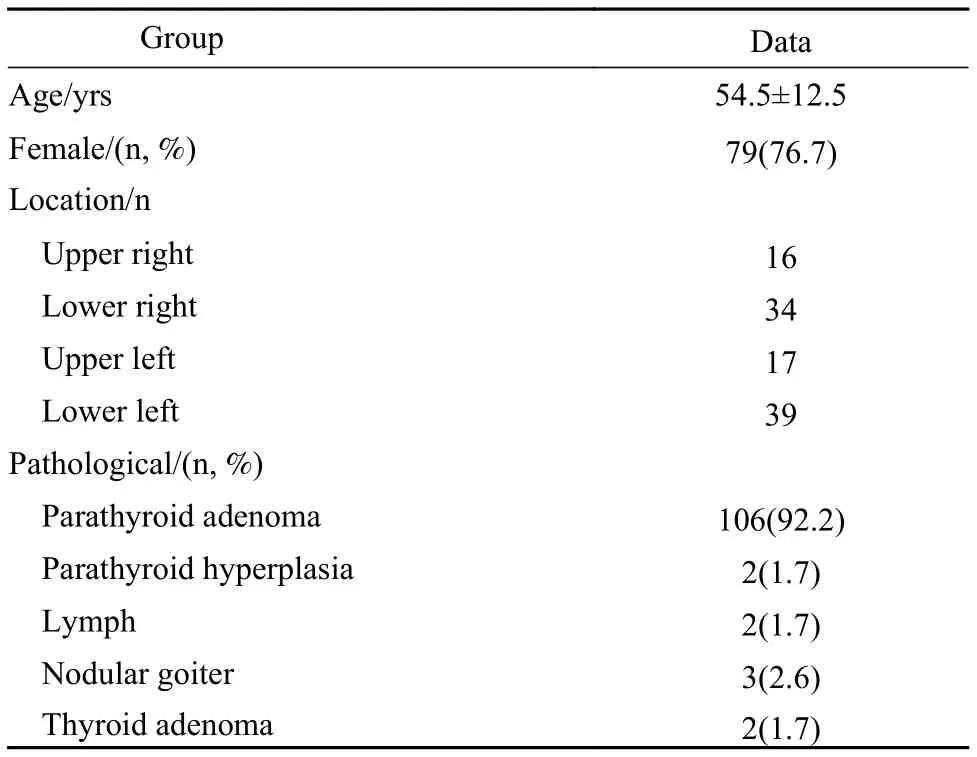
表1 患者一般情况、甲状旁腺结节位置和手术病理结果Tab.1 General condition, position of parathyroid nodule and pathological results of the patients
2 PHPT 患者手术前后生化指标变化 配对t检验显示:术后血PTH、血钙指标较术前明显下降,术后血磷指标明较术前明显升高(P<0.05)。见表2。Pearson相关性分析显示:甲状旁腺结节体积和最大径线与PTH呈正相关(r=0.658、0.551,P<0.01),而结节囊变最大径线与PTH无明显相关性(r=-0.126,P=0.062)。见表3。
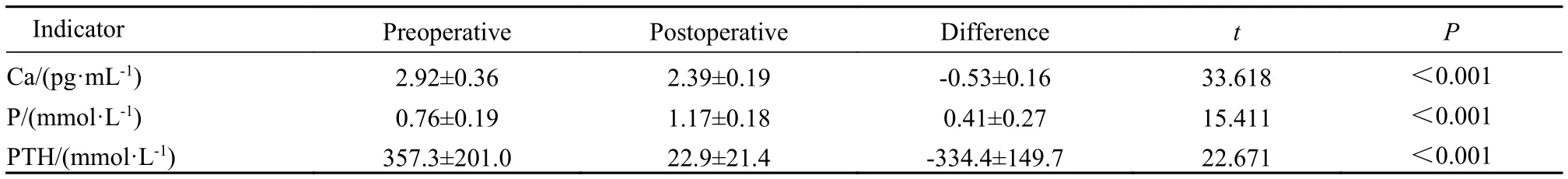
表2 甲状旁腺结节体积和手术前后实验室指标(n=103)Tab.2 Parathyroid nodules volume and laboratory index before and after operation (n=103)

表3 甲状旁腺结节体积、最大径、囊变区域与PTH的相关性Tab.3 Correlation between PTH and parathyroid nodule volume, maximum diameter and cystic area
3 甲状旁腺来源的结节的金标准诊断结果 本研究样本(原发性甲状旁腺功能亢进症103名患者的115例结节)经外科手术切除后以病理方法证实(金标准方法),其中阳性(甲状旁腺来源/甲状旁腺病灶)108例,阴性(其他来源/淋巴结、结节性甲状腺肿、甲状腺腺瘤)7例。
4 高频超声对甲状旁腺来源结节的诊断效能 准确定位诊断甲状旁腺结节95枚,包括单一结节88例,双侧结节2例,单侧多发结节1例。右上13枚、右下34枚,左上15枚、左下33枚,结节大小 0.7 cm × 0.5 cm × 0.6 cm ~ 7.2 cm × 3.2 cm ×5.2 cm。 病灶多位于下区,一般位于甲状腺下动脉后方的甲状旁腺区,多呈椭圆形或三角形,有完整包膜,形态规则,实质多为均匀低回声,部分因出血或液化坏死而囊性变,可表现为囊壁不规则增厚的囊性结节,囊内液性暗区透声差。少数有钙化。结节前缘有明显血管绕行,内部一般可见丰富血流信号,若为囊性结节时囊壁上可见血流信号(图1)。其中10枚结节发生囊变,结节囊性变主要发生在最大径线2 cm以上。2枚结节内部有钙化。超声漏诊13枚(包括2枚异位结节,余结节大小主要集中在 0.5 cm ~ 1 cm 和 3.5 ~7 cm范围),误诊4枚(淋巴结2枚,甲状腺瘤2枚)。超声诊断的敏感度为88.0%,特异性为42.9%,准确率为85.2%。
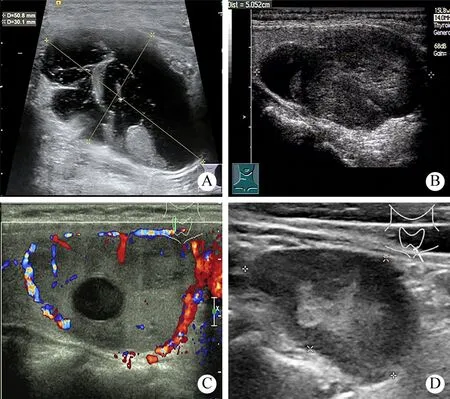
图1 甲状旁腺腺瘤高频超声声像图A:甲状腺右叶下1/3后方囊实性结节,以囊性为主,囊性区域透声欠佳;B:甲状腺右叶中上1/3后方不均质低回声结节,结节位于甲状腺实质内,内可见少许无回声区;C:甲状腺左叶中部1/3后方不均质低回声结节,彩色多普勒检查可见周边环绕血流信号,并穿入结节内;D:甲状腺左叶下2/3后方不均质低回声结节结节中心可见偏高回声区域Fig.1 Ultrasonography of a parathyroid adenomaA: cystic-solid nodules could be seen in the posterior 1/3 of the right lobe of thyroid gland, mainly with cystic, with poor sound penetration in the cystic area.B: heterogeneous hypoechoic nodule was behind the middle and upper 1/3 of the right lobe of thyroid, which was located in the thyroid parenchyma with some anechoic areas.C: heterogeneous hypoechoic nodule was behind the middle 1/3 of the left lobe of thyroid.Color Doppler examination showed surrounding blood flow signals and penetrating into the nodule.D: a heterogeneous hypoechoic nodule was posterior to the lower 2/3 of the left lobe of the thyroid gland with a hyperechoic region in the center of the nodule
5 放射性核素显像对甲状旁腺来源结节的诊断效能 放射性核素显像准确定位诊断101枚甲状旁
腺结节(图2)。单一结节97例,双侧结节1例,右上14枚、右下33枚,左上16枚、左下36枚,上纵隔结节1枚,甲状腺内1枚。漏诊7枚,误诊3枚。诊断敏感度为93.5%,特异性为57.1%,准确率为91.3%。
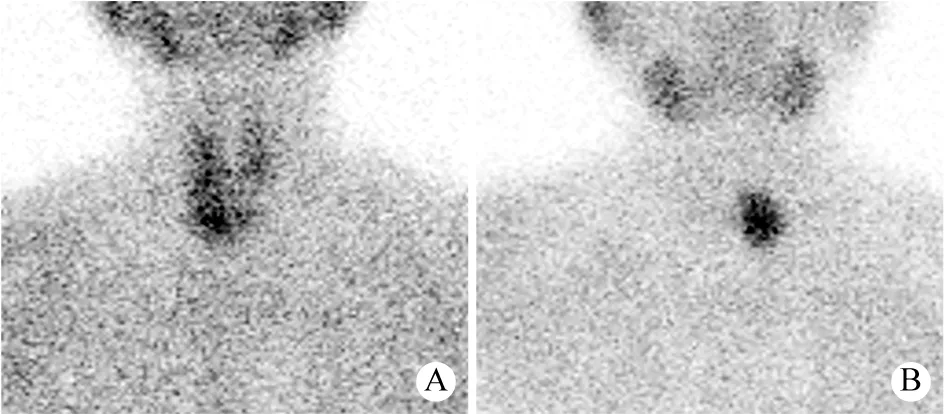
图2 甲状旁腺腺瘤放射性核素图像A:甲状腺右叶下1/3后方囊实性结节,注射99mTc-MIBI后15 min时(初始相)示甲状腺右叶下极见显像剂浓聚;B:甲状腺左叶下极低回声结节,注射99mTc-MIBI后120 min时(延迟相)示甲状腺左叶下极显像剂浓聚Fig.2 Radionuclide image of a parathyroid adenomaA: cystic solid nodules were posterior to the lower 1/3 of the right lobe of thyroid.At 15 min after injection of 99mTc-MIBI(initial phase), imaging agent concentration was observed in the lower pole of the right lobe of thyroid; B: hypoechoic nodules were found in the left inferior lobe of the thyroid.Concentration of imaging agent in the left inferior lobe of the thyroid was shown at 120 min after injection of 99mTc-MIBI(delayed phase)
6 高频超声联合放射性核素对甲状旁腺来源结节的诊断效能 超声联合放射性核素超声定位诊断106枚甲状旁腺结节,单一结节97例,双侧结节2例,单侧多发结节1例。右上15枚,右下34枚,左上16枚、左下37枚,上纵隔结节1枚,甲状腺内1枚。漏诊2枚,误诊1枚。诊断敏感度为95.4%,特异性为85.7%,准确率为94.8%。两种方法联合定位诊断与超声单独定位诊断在敏感度和准确率方面差异有统计学意义(P<0.001),而特异性差异无统计学意义(P=0.250)。超声与金标准的关联性差异有统计学意义(χ2=5.214,P=0.022),优势性差异有统计学意义(χ2=4.765,P=0.049);核素、超声核素联合与金标准的关联性差异有统计学意义 (χ2=19.505,P=0.001;χ2=71.430,P<0.001),优势性差异无统计学意义(χ2=1.600,P=0.344;χ2=0.333,P=1.000)。见图3、表4。
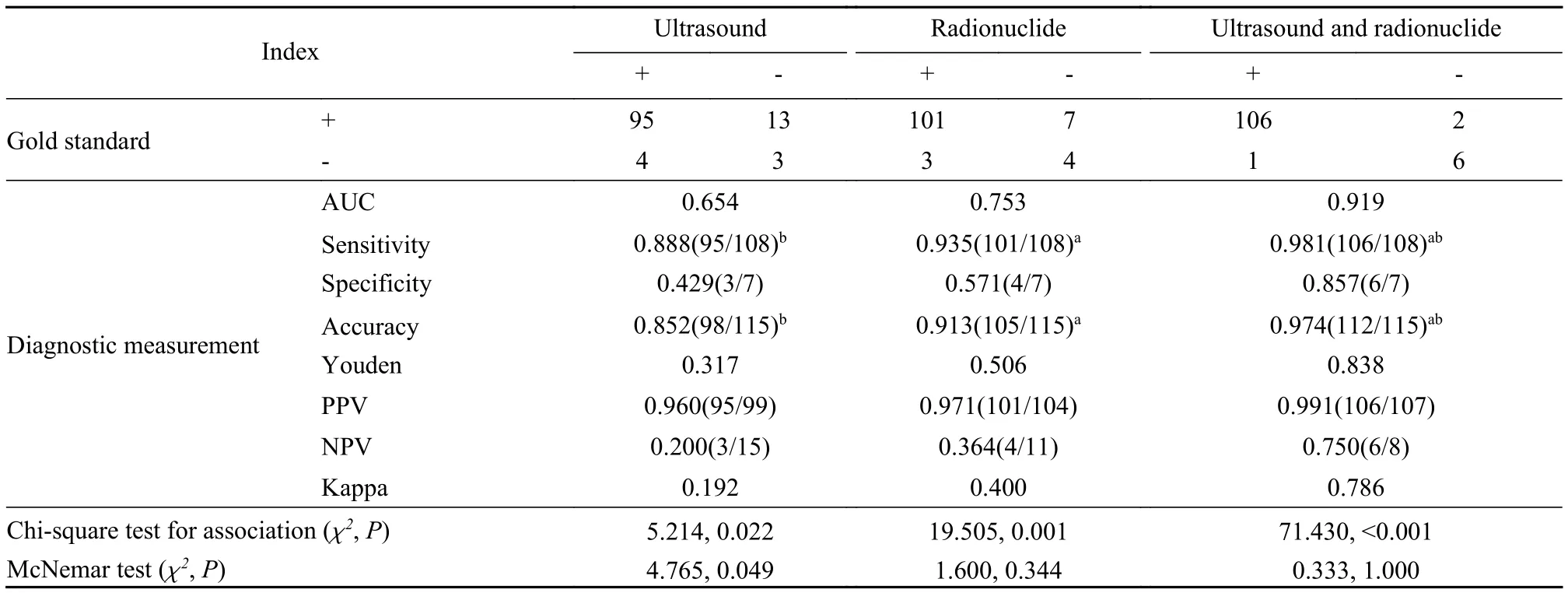
表4 两种检查方法单独和联合诊断的敏感度、特异性和准确率Tab.4 Sensitivity, specificity and accuracy of two methods used alone and in combination
讨 论
原发性甲状旁腺功能亢进症是甲状旁腺激素分泌过多,引起以高血钙、低血磷为主要特征,导致机体骨骼、肾、神经、消化等器官病变的内分泌系统疾病。目前主要的治疗方法是手术切除,而术前检出病灶并准确定位是手术成功的关键[7]。
使用高频超声可以显示5 mm左右的病灶,本研究中超声准确定位的最小结节径线为6 mm(体积46.8 mm3),但并非所有5 mm以上结节高频超声均能准确定位。既往研究中超声对甲状旁腺定位准确率为80% ~ 95%[8],本研究与既往研究相符。正常位置漏诊的结节大小主要集中在0.5 ~1 cm 和 3.5 ~ 7 cm,当结节大小为 0.5 ~ 1 cm,尺寸偏小,血流特征不典型时,往往容易漏诊。甲状旁腺腺瘤可因出血或液化坏死而囊性变,这是腺瘤一种特殊现象[6]。本研究中发现 3.5 ~ 7 cm 的大结节往往更加容易出现大面积的液化区域,而且结节向外颈部、颌下或纵隔方向生长,此时很难准确诊断为甲状旁腺结节。而结节囊性变范围与结节大小、PTH值均无明确相关性,这与王蓓等[9]分析结果一致,但与李秀梅等[10]结果不一致。可能因为甲状旁腺结节囊性变概率低,囊性变结节数量少,这三组数据中囊性变结节分别为10例、11例、25例,约占总结节数的10%、14.3%、20%,还需更多数据深入研究分析。另外合并甲状腺多发结节,尤其甲状腺结节和甲状旁腺结节重叠时,也容易造成超声对甲状旁腺的漏诊。总之,超声对甲状旁腺结节诊断准确率取决于结节的位置/大小/内部回声、是否合并甲状腺多发结节、合并甲状腺炎等。结合血PTH和血钙等血生化指标能提高诊断甲状旁腺病灶的准确率。也有研究表明超声造影根据组织的微血管化和血流动态对甲状旁腺疾病的诊断有更高的准确率[11-12]。对于可疑甲状旁腺病灶的还可通过FNA明确性质[13]。
甲状旁腺结节还易与淋巴结相混淆,尤其桥本甲状腺炎背景下的中央区淋巴结易反应性增生,且超声表现不典型,皮髓质通常不清晰,表现为低回声结节,十分容易误诊为甲状旁腺结节。而Zuckerkandl结节(ZT)是甲状腺的一部分,是胚胎发育过程中外侧甲状腺原基在甲状腺背侧的残留突起,与甲状腺间有高回声的不完整分隔[14],而甲状腺旁腺病变与甲状腺间的结构由甲状旁腺病变包膜、甲状腺包膜以及二者之间的少量脂肪构成,故瘤体与甲状腺间的分隔不完整,仅部分或大部分显示时,诊断甲状腺外病变特异性明显降低[15]。
本研究中放射性核素采用99mTc-MIBI双时相联合减影相对PHPT病灶定位准确,对异位病灶具有明显优势,经病理证实两枚异位结节定位准确。但对体积小于1 cm3、位置深、代谢慢(如有囊性变)和代谢快的病灶以及多个相邻结节可能会漏诊。本研究的漏诊结节集中在双侧病灶、单侧多发病灶和病灶大面积囊性变,假阳性结果主要是因合并甲状腺疾病引起,甲状腺结节、甲状腺炎对于99mTc-MIBI的摄取明显高于正常甲状腺组织[16],本研究中3例假阳性病灶,其中2例为甲状腺腺瘤,1例为甲状腺乳头状癌。但超声可以动态实时观察病灶,对于甲状旁腺多发病灶与甲状腺结节的辨识方面优于放射性核素。放射性核素准确定位2枚异位结节,对异位结节的诊断效能明显优于超声。本研究中放射性核素的敏感度、特异性和准确率相比李秀梅等[10]的报道有明显提高 (93.5%vs78.87% ,57.1%vs50% ,91.3%vs78.08%)。分析原因可能是本研究中联合减影相。曹景佳和李亚明[17]的研究中同样表明SPECT/CT联合减影相可明显提高甲状旁腺亢进结节检出率。
综上所述,高频超声与放射性核素对于甲状旁腺病灶的定位能力相似,可以单独用于甲状旁腺疾病的诊断,但高频超声的准确度不够,与金标准之间尚有差距。而两者联合的诊断准确率高于单一影像学方式,可与金标准相媲美。在高频超声基础上联合放射性核素可有效提高对PHPT的术前定位诊断。本研究不足之处是纳入病例均为原发性甲状旁腺功能亢进,未进一步比较继发性甲状旁腺功能亢进的高频超声与放射性核素诊断效能有无差异。

