动态血糖监测系统指导的个体化营养及运动治疗在妊娠糖尿病治疗中的应用
吴珊
(江西省妇幼保健院产科,南昌 330006)
随着国内居民生活水平的提高和饮食结构的改变,妊娠期糖尿病的发病率逐年升高,已经成为严重影响母体和胎儿安全的又一常见危险因素[1]。饮食控制和运动治疗是控制妊娠糖尿病患者血糖水平的重要手段,但缺乏个体化导致治疗效果并不能达到预期[2]。近几年,越来越多的研究报道指出,根据血糖监测结果调整饮食控制和运动治疗计划有利于提高妊娠期糖尿病的血糖控制效果[3]。普通指尖血监测血糖较难反映血糖的变化曲线和波动趋势,容易漏掉某些点发生的无症状性高、低血糖,导致血糖监测效果欠佳[4]。针对此情况我院使用了动态血糖监测系统辅助个体化营养及运动治疗在改善妊娠结局方面获得了良好的效果,现总结报道如下。
1 资料与方法
1.1 一般资料 纳入2021年1月至2021年6月我院接诊的80例妊娠期糖尿病孕妇作为本次的研究对象。按照随机数字表对照法分为两组,每组40例。观察组初产妇23例、经产妇17例,年龄为21~38岁,平均(30.17±4.12)岁,入选时孕周为24~28周,平均(26.16±1.53)周,入选时体质量指数(BMI)为19.17~25.72 kg/m2,平均(22.37±3.12)kg/m2;对照组初产妇24例、经产妇16例,年龄为21~38岁,平均(30.28±4.07)岁,入选时孕周为24~28周,平均(26.22±1.47)周,入选时BMI为19.15~25.84 kg/m2,平均(22.44±3.23)kg/m2。两组孕妇的上述基线资料差异无统计学意义(P>0.05)。
1.2 纳入和排除标准 纳入标准:单胎头位妊娠初产妇;符合美国糖尿病学会2021年《妊娠合并糖尿病诊治指南》[5]中妊娠期糖尿病诊断标准,经口服葡萄糖试验确诊;文化程度为中学以上;本研究经我院医学伦理委员会审核通过,入选者签署知情同意书。排除标准:孕前即诊断为糖尿病或糖耐量受损者;合并重要脏器功能障碍或严重全身基础疾病者;有认知功能障碍、精神疾病或交流障碍者。
1.3 方法 对照组在普通指尖血监测下接受个体化营养联合运动治疗:每日对孕妇进行1次指尖血糖水平测定,根据测定结果由营养师按照糖尿病饮食标准配给饮食,由主管医生及护士安排运动疗法,指导患者每日坚持进行下肢、上臂运动,每周3次,每次为25 min左右,以可耐受为宜。
观察组在动态血糖监测系统下接受个体化营养联合运动治疗:采用动态血糖监测系统对孕妇进行24 h血糖监测,记录血糖动态变化,根据监测结果由营养师合理调整饮食结构,由主管医生及护士调整运动强度。
所有孕妇治疗3 d后出院,叮嘱其出院后继续按营养师调整的营养食谱进食并详细记录,每周与营养师联系调整饮食方案。每天坚持同样强度的运动治疗,以能耐受为主。治疗10 d后对血糖控制不理想的孕妇采用胰岛素治疗。整个孕期每隔2周入院复查。
1.4 观察指标 比较两组孕妇治疗后不同时间(治疗后24 h、48 h、72 h)餐后血糖检测结果变化情况、孕妇及新生儿围产期一般情况[孕期体重增加幅度、分娩前糖化血红蛋白(HbAlc)水平、新生儿出生体重、新生儿娩出后1min Apgar评分、新生儿身长]、孕妇及围产儿结局(先兆子痫、羊水过多、早产、剖宫产、新生儿低血糖)差异。
1.5 统计学分析 数据均采用SPSS 19.0进行统计和处理,计量数据表示为(±s),较采取t检验,计数数据表示为[n(%)],采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组治疗后不同时间餐后血糖检测结果的比较 两组治疗后24 h餐后血糖峰值、餐后血糖谷值、日内血糖波动幅度对比,差异无统计学意义(P>0.05);观察组治疗后48 h、72 h餐后血糖峰值、餐后血糖谷值、日内血糖波动幅度均低于对照组,数据间对比差异有统计学意义(P<0.05),见表1。
表1 两组治疗后不同时间餐后血糖检测结果的比较[mmol/L,±s]

表1 两组治疗后不同时间餐后血糖检测结果的比较[mmol/L,±s]
分组餐后血糖峰值24 h 48 h 72 h餐后血糖谷值24 h 72 h 48 h日内血糖波动幅度24 h 48 h 72 h观察组(n=40)对照组(n=40)t P 9.24±2.01 9.12±2.08 0.378>0.05 7.53±1.52 8.95±2.03 5.908<0.05 6.21±0.89 8.23±1.84 14.355<0.01 7.48±2.18 7.23±2.15 0.725>0.05 6.12±1.23 7.11±2.06 5.090<0.05 6.11±0.74 7.09±1.32 8.376<0.05 4.21±1.02 4.18±1.08 0.186>0.05 3.01±0.42 4.09±1.02 16.263<0.01 1.85±0.12 3.89±0.98 107.517<0.01
2.2 两组孕妇及新生儿围产期一般情况的比较两组孕妇孕期体重增加幅度、分娩前HbAlc水平以及新生儿出生体重、新生儿娩出后1 min Apgar评分、新生儿身长对比,差异无统计学意义(P>0.05),见表2。
表2 两组孕妇及新生儿围产期一般情况的比较(±s)
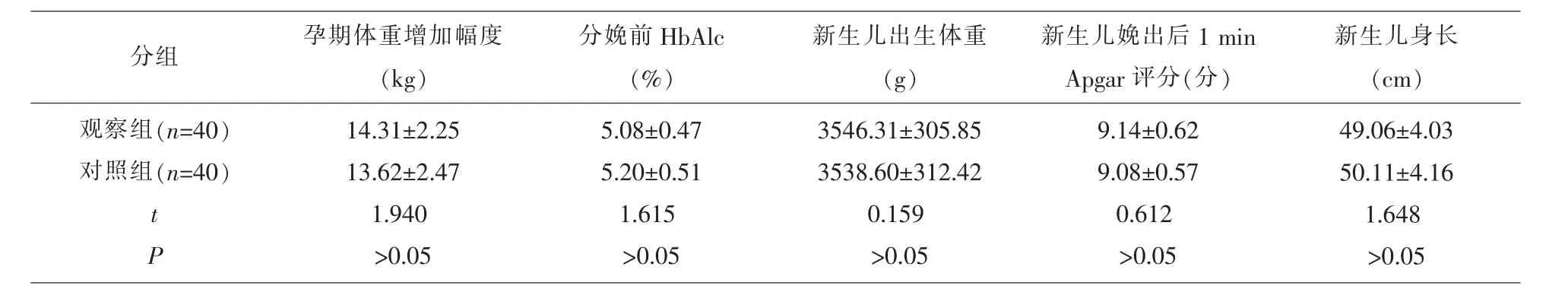
表2 两组孕妇及新生儿围产期一般情况的比较(±s)
新生儿身长(cm)观察组(n=40)对照组(n=40)分组 孕期体重增加幅度(kg)分娩前HbAlc(%)新生儿出生体重(g)新生儿娩出后1 min Apgar评分(分)t P 14.31±2.25 13.62±2.47 1.940>0.05 5.08±0.47 5.20±0.51 1.615>0.05 3546.31±305.85 3538.60±312.42 0.159>0.05 9.14±0.62 9.08±0.57 0.612>0.05 49.06±4.03 50.11±4.16 1.648>0.05
2.3 两组孕妇及围产儿结局的比较 观察组羊水过多、早产、新生儿低血糖发生率低于对照组,数据间对比差异有统计学意义(P<0.05);两组先兆子痫、剖宫产率对比,差异无统计学意义(P>0.05),见表3。
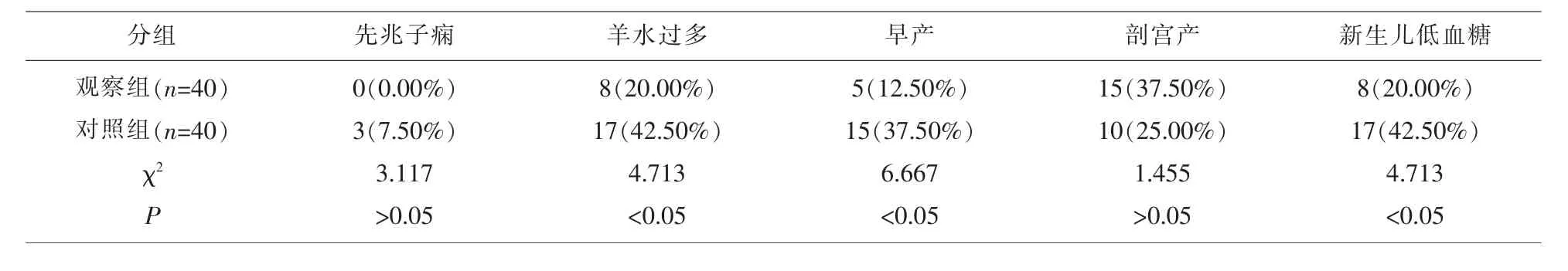
表3 两组孕妇及围产儿结局的比较[n,%]
3 讨论
我国是糖尿病高发地区,其中妊娠期糖尿病发病率高达6.8%~15%,且呈现逐年升高的趋势。临床研究表明,妊娠期糖尿病孕妇较普通孕妇发生妊娠期高血压疾病、产后出血、胎膜早破等的几率明显增高,新生儿发生早产、低血糖、巨大儿、肺炎、窒息、高胆红素血症及新生儿成年后发生慢性非传染性疾病的风险也都大大增加[6]。因此,专家指出积极监测妊娠期糖尿病孕妇血糖变化,采取科学有效的医学营养治疗、运动治疗等加强血糖控制是十分有必要的[7]。
临床研究表明,无论是营养治疗还是运动治疗都需要以准确的血糖监测结果作为实施依据,否则难以达到良好的血糖控制效果[8-9]。目前,指尖血糖测定在临床上应用十分广泛,具有便捷、准确的优点,但其只能显示某一时刻患者的血糖值,效果难以令人满意[10]。动态血糖监测系统能够定时记录患者的血糖值,每日可记录血糖值高达288个,能够全面的反应妊娠期糖尿病患者全天血糖变化曲线及血糖波动情,为临床医师提供更为准确的数据基础,为实施个体化营养和运动治疗提供了可靠依据[11-12]。本研究结果显示,观察组治疗后48 h、72 h餐后血糖峰值、餐后血糖谷值、日内血糖波动幅度均低于对照组,而且观察组治疗后24 h、48 h、72 h日内血糖波动幅度呈逐渐下降趋势,表明动态血糖监测系统指导的个体化营养及运动治疗能够提高妊娠糖尿病孕妇的血糖控制效果,且能够将餐后血糖维持在良好的稳定状态,减少血糖波动,这也为降低母婴不良情况风险提供了有利条件[13-14]。王荟等[15]的研究报道中也尝试使用实时动态血糖监测系统指导妊娠期糖尿病患者的相关治疗,获得了良好的效果,与本研究结果相符。而本研究中两组孕妇孕期体重增加幅度、分娩前HbAlc水平以及新生儿出生体重、新生儿娩出后1min Apgar评分、新生儿身长以及先兆子痫、剖宫产率并无明显差异,可见两种血糖监控方式指导个体化营养和运动治疗均能够合理控制孕期增重、孕妇血糖水平、新生儿大小等因素,这对于防范先兆子痫,减少因胎儿过大、宫内窘迫等导致的剖宫产以及改善新生儿娩出后Apgar评分是极为有利的[16]。但观察组羊水过多、早产、新生儿低血糖发生率低于对照组,分析原因主要为普通指尖血监测血糖连续性较差,无法准确反映血糖的变化曲线和波动趋势,容易出现遗漏某些重要血糖波动时间点的情况,增加了引发不良情况的风险因素[13]。
综上所述,动态血糖监测系统能够指导个体化营养及运动治疗,提高妊娠糖尿病血糖控制效果,降低母婴不良情况发生率,值得临床推荐。

