海南省成人阻塞性睡眠呼吸暂停低通气综合征患者无创正压通气治疗接受情况及其影响因素分析
杜莉,熊小花,段芳芳,任雪,羊春菊,关义婷,王配配*
本文价值:
无创正压通气(NPPV)是阻塞性睡眠呼吸暂停低通气综合征(OSAHS)的一线治疗方法,但治疗依从性差限制了其临床获益。本研究发现仅18.7%的OSAHS 患者接受NPPV 治疗,对疾病、NPPV 认知不足及老年人(年龄≥60 岁)是拒绝接受NPPV 治疗的重要原因。这一结果提示加强对患者尤其老年人对OSAHS 及NPPV 治疗的认知、提高其接受度,应成为睡眠医学科的工作重点之一。
阻塞性睡眠呼吸暂停低通气综合征(OSAHS)是一种临床常见的慢性疾病。OSAHS 患者睡眠时上气道反复塌陷、阻塞引起低通气和呼吸暂停等呼吸事件,导致患者睡眠结构被破坏、间歇性低氧血症、交感神经紧张性增加,可引起夜间憋醒、心悸,并导致患者出现日间嗜睡、记忆力注意力下降等症状,长期可致患者多系统器官功能受损,心脑血管、代谢性疾病发病率增加,严重者可导致患者猝死[1]。
无创正压通气(NPPV)是指通过正压无创呼吸机涡轮增压的方式,给患者持续输送适宜的气道正压从而保持患者上呼吸道开放的疗法,是治疗OSAHS 患者的首选方式[2]。长期NPPV 治疗可有效减少患者呼吸事件的发生,改善患者日间症状(如日间嗜睡)、生活质量和神经认知功能,降低患者发生交通事故的风险。并且NPPV 可改善心血管合并症患者的症状,减少不良预后的发生[3-5]。但若想完全发挥NPPV 治疗的优势,其前提就是患者需要持续、规范地接受NPPV 治疗,但如何提高OSAHS 患者的治疗依从性仍是一大难点[6]。NPPV 治疗依从性包括接受性和顺应性两点,接受性指OSAHS 患者是否愿意接受NPPV 治疗;顺应性指患者能否按医嘱使用NPPV 设备及患者使用NPPV 设备时间占总睡眠时间的比例(依从性良好标准:1 个月内超过70%的夜晚接受NPPV 治疗,且每晚接受治疗时间超过4 h)[7]。多数研究关注患者接受并长期使用NPPV 设备的顺应性,例如调研患者在不同时间内(如1 个月、3 个月、半年、1 年、2 年等)使用NPPV 设备的顺应性情况、影响因素及不同干预方法(例如行为治疗、NPPV 教育)对患者顺应性提高的有效性[8-9]。此类研究多数未纳入确诊为OSAHS 后拒绝接受NPPV 治疗及经压力滴定后仍然放弃NPPV 治疗的患者,未从全流程管理的角度对患者的NPPV 治疗依从性进行分析,以致目前对NPPV 治疗接受情况的了解仍较局限。
OSAHS 患者接受NPPV 治疗涉及以下环节:OSAHS 患者接受NPPV 治疗宣教、呼吸机压力滴定及按照滴定好的参数持续规范地维持治疗,任何一个环节出现患者不依从的情况均将影响到NPPV 治疗的疗效。目前仅有为数不多的研究探索了OSAHS 患者对NPPV治疗的接受情况[10-11],对其影响因素的研究也集中在接受压力滴定的患者[12-13]。本文以符合NPPV 治疗指征的OSAHS 患者为研究对象,通过对其NPPV 治疗接受情况及影响因素分析,探索潜在干预靶点,为睡眠医学科OSAHS 患者NPPV 治疗的全流程精准管理提供依据。
1 对象与方法
1.1 研究对象 选取三亚中心医院(海南省第三人民医院)睡眠医学科于2019 年12 月至2021 年12 月确诊为OSAHS 且符合NPPV 治疗指征的402例患者为研究对象,纳入标准:(1)符合《美国睡眠医学学会临床实践指南》[14]中OSAHS 的诊断标准,即呼吸暂停低通气指数(AHI)≥5 次/h;(2)具有NPPV 治疗指征,包括:①中、重度OSAHS(AHI ≥15 次/h);②轻度OSAHS(5 次/h ≤AHI<15 次/h)但临床症状明显(如日间嗜睡、认知障碍及抑郁等),合并或并发心脑血管疾病、糖尿病等;③OSAHS 患者围术期治疗;④经手术或其他治疗〔如悬雍垂颚扁桃体成形(UPPP)手术、口腔矫治器等〕后仍存在的OSAHS;⑤OSAHS 合并慢性阻塞性肺疾病,即“重叠综合征”[15];(3)年龄≥18 岁;(4)能配合完成睡眠监测和量表评估;(5)临床资料完整。排除标准:(1)存在严重器质性疾病,如肿瘤、严重心肺疾病需氧疗者等;(2)存在严重精神疾病(如抑郁症、焦虑症)且未能控制者;(3)合并中枢性睡眠呼吸暂停症状;(4)有NPPV 治疗相对及绝对禁忌证者,如患巨大肺大泡、气胸、纵隔气肿等肺部疾病;(5)妊娠期;(6)生活不能自理、语言沟通不畅及不能配合随访者。本研究通过三亚中心医院(海南省第三人民医院)伦理委员会批准(220161)。
1.2 资料收集 入院后记录患者人口学特征,包括年龄、性别、民族、文化程度;记录患者临床资料,包括合并症、临床症状、体质指数(BMI)等。于睡眠监测前,采用STOP-BANG 问卷评估患者OSAHS 风险[16],采用Epworth 嗜睡量表(ESS)评估患者日间嗜睡程度[17]。
1.3 OSAHS 诊断 应用Ⅲ级便携式睡眠监测仪(冰岛Nox Medical 公司,型号:Nox-T3),采用中心外睡眠监测(OCST)模式,对患者进行睡眠监测。监测鼻气流、胸腹运动、血氧饱和度(SPO2)、体位和鼾声等参数,记录平均SPO2、最低SPO2(LSPO2)、SPO2低于90%的时间(T90)。根据《美国睡眠医学会睡眠及其相关事件判读手册(规则、术语和技术规范2.3 版)》[18]判读呼吸事件,即SPO2较基线值下降≥3%则判读为低通气。OSAHS 严重程度分级:(1)轻度OSAHS:5次/h≤AHI<15次/h;(2)中度OSAHS:15次/h≤AHI<30次/h;(3)重度OSAHS:AHI ≥30 次/h。
1.4 分组标准及NPPV 治疗流程 根据NPPV 滴定接受与否将患者分为接受滴定组和拒绝滴定组;根据NPPV治疗接受与否将患者分为接受治疗组与拒绝治疗组,其中接受滴定后拒绝治疗的患者纳入压力滴定后拒绝组。
治疗流程:(1)确诊为OSAHS 且符合NPPV 治疗指征的患者,由主诊医师进行病情和OSAHS 治疗可选方案的讲解,睡眠技师进行NPPV 机器演示、面罩选择,此阶段拒绝的患者视为拒绝NPPV 滴定与治疗。(2)同意尝试NPPV 治疗的患者视为接受滴定,其后通过APAP 模式对患者进行压力滴定,以探测适宜的通气模式及压力范围,压力滴定采用荷兰飞利浦公司的单水平全自动呼吸机(DreamSation Auto CPAP DS500 型)和/或澳大利亚瑞思迈公司的单水平全自动呼吸机(AirSense 10AutoSet 型),以90%(飞利浦)/95%(瑞思迈)的压力设定治疗压力范围。完成压力滴定后,拒绝长期使用NPPV 的患者视为拒绝治疗;符合NPPV 治疗指征,且接受NPPV 治疗时长≥2 周的患者视为接受治疗。
1.5 统计学方法 采用 SPSS 26.0 统计软件进行数据分析。符合非正态分布的计量资料采用M(P25,P75)表示,组间比较采用Mann-Whitney U 秩和检验;计数资料以相对数表示,两组间比较采用χ2检验;等级资料比较采用秩和检验。采用多因素Logistic 回归分析探讨NPPV 治疗接受情况的影响因素。以P<0.05 为差异有统计学意义。
2 结果
2.1 NPPV 治疗接受概况及拒绝理由 在纳入研究的402 患者中,男294例、女108例,平均年龄(50.7±14.3)岁,轻度、中度、重度OSAHS 患者分别为58例、141例、203例。接受治疗组患者仅75例(18.7%),包括7例(14.4%)轻度患者、20例(35.1%)中度患者及48例(50.5%)重度患者。拒绝治疗组共327例患者,其中245例(74.9%)拒绝滴定,82例(25.1%)压力滴定后拒绝治疗,见图1。

图1 OSAHS 患者的NPPV 治疗参与流程图Figure 1 Flow diagram of the enrollment of OSAHS patients with indications for NPPV accepting or rejecting NPPV
患者不接受滴定,直接拒绝NPPV 治疗的理由:(1)认为无治疗必要(112/245,45.7%);(2)认为长期NPPV 治疗不方便(56/245,22.9%);(3)尝试减重、手术等其他治疗(48/245,19.6%);(4)经济压力(15/245,6.1%);(5)简单试戴后体验不佳(14/245,5.7%)。
患者接受滴定后,拒绝NPPV 治疗的理由:(1)认为长期NPPV 治疗不方便(31/82,37.8%);(2)与预期治疗效果不符(22/82,26.8%);(3)NPPV 滴定过程漏气等(17/82,20.7%);(4)经济压力(8/82,9.8%);(5)选择其他治疗方法(4/82,4.9%)。
2.2 NPPV 压力滴定接受情况及相关性分析 接受滴定组和拒绝滴定组在人口学特征、临床资料上比较,差异均无统计学意义(P>0.05),见表1。以是否接受NPPV 滴定(赋值:拒绝=0,接受=1)作为因变量,参照既往NPPV 治疗接受情况有关影响因素的研究结果,将年龄(赋值:青年组=1,中年组=2,老年组=3)、性别(赋值:男性=1,女性=2)、合并症(赋值:否=0,是=1)、临床症状(夜间失眠易醒、夜间憋醒、日间嗜睡)(赋值:否=0,是=1)、颈围(赋值:实测值)、BMI(赋值:实测值)、ESS(赋值:实测值)、OSAHS 严重程度 (赋值:轻度=1,中度=2,重度=3)、T90(赋值:实测值)作为自变量进行多因素Logistic 回归分析,结果显示,年龄、性别、民族、有无合并症、临床症状(夜间失眠易醒、夜间憋醒、日间嗜睡)、颈围、BMI、ESS、OSAHS、T90 不影响患者对压力滴定的接受情况(P>0.05),见表2。

表1 NPPV 接受滴定组与拒绝滴定组人口学特征及临床资料比较Table 1 Comparison of demographic and clinical characteristics between acceptors and rejecters of NPPV titration

表2 NPPV 滴定接受情况影响因素的多因素Logistic 回归分析Table 2 Multivariate Logistic regression analysis of factors associated with NPPV titration acceptance
2.3 NPPV 治疗接受情况的影响因素分析 单因素分析显示,与拒绝治疗组相比,接受治疗组的中年人(45~59 岁)占比高(49.3 % vs 33.3%)、老年人(≥60岁)占比低(12.0% vs 32.1%)、伴夜间憋醒的比例高38.7% vs 26.3%)、重度OSAHS 患者占比高(64.0% vs47.4%)、平均SPO2及LSPO2均更低、T90 更长,差异有统计学意义(P<0.05),见表3。以是否接受NPPV治疗(赋值:拒绝=0,接受=1)作为因变量,以单因素分析中P<0.05 的变量及参照既往NPPV 治疗接受情况有关影响因素的研究结果,将年龄、性别、合并症、临床症状(夜间失眠易醒、夜间憋醒、日间嗜睡)、颈围、BMI、ESS、OSAHS 严重程度、T90 (赋值:同上)作为自变量进行多因素Logistic 回归分析,结果表明年龄〔OR=0.39,95%CI(0.16,0.93),P<0.05〕、T90〔OR=1.14,95%CI(1.01,1.29),P<0.05〕是OSAHS患者接受NPPV 治疗的影响因素,见表4。

表3 NPPV 接受治疗组与拒绝治疗组人口学特征及临床资料比较Table 3 Comparison of demographic and clinical characteristics between acceptors and rejecters of NPPV
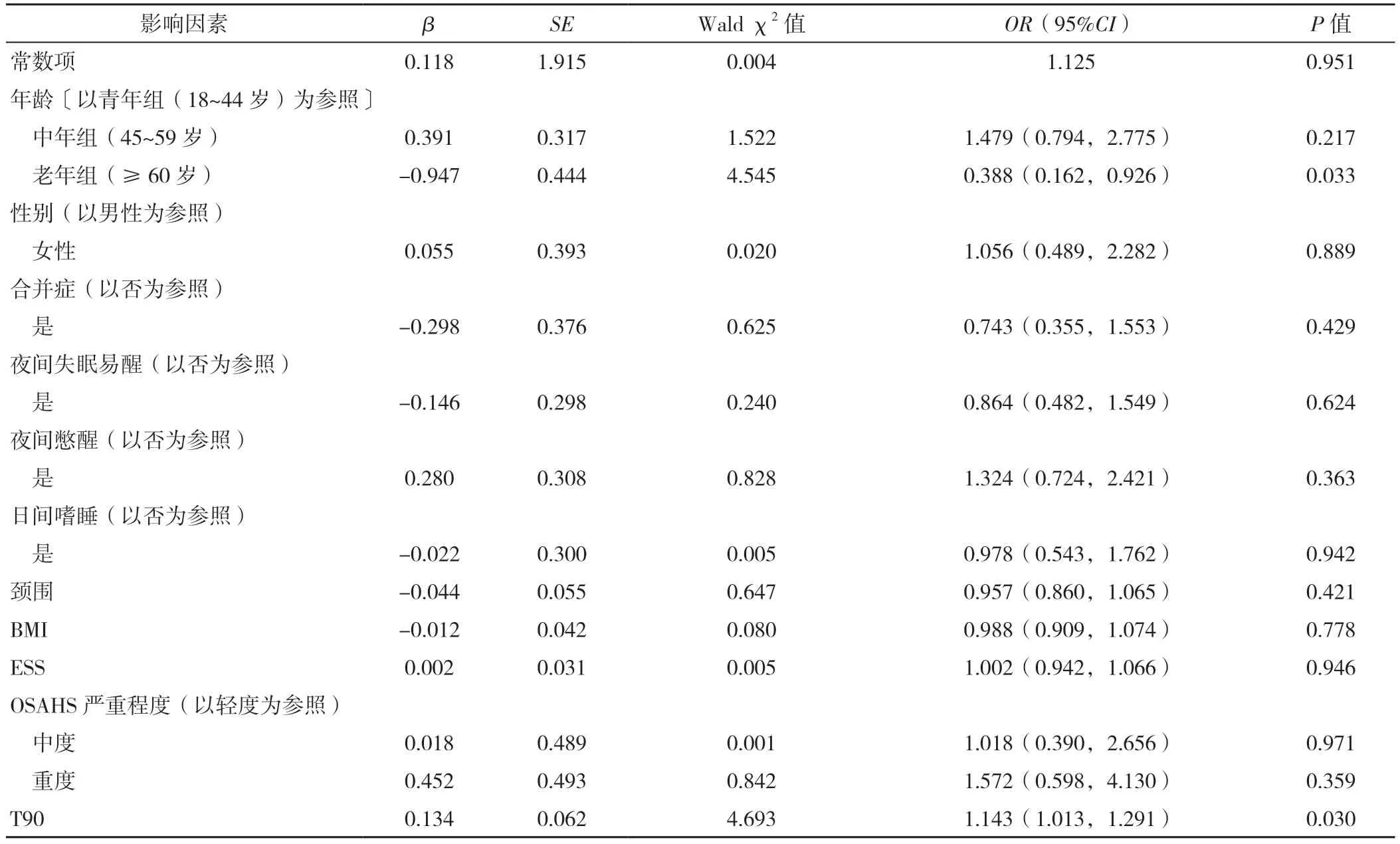
表4 NPPV 治疗接受情况影响因素的多因素Logistic 回归分析Table 4 Multivariate Logistic regression analysis of factors associated with NPPV acceptance
3 讨论
NPPV 是OSAHS 的一线治疗方式,但因其普及程度相对较低、患者不习惯佩戴设备入睡等,导致患者的治疗依从性不佳。本研究调查了初期就诊的OSAHS 患者对NPPV 治疗的接受情况,结果显示402例符合NPPV治疗条件的OSAHS 患者中,仅18.7%(75/402)患者接受了NPPV 治疗,而15.9%(64/402)的患者转而寻求其他治疗方式。与LIAO 等[10]2001—2010 年对广东、上海4 097例OSAHS 患者的调查结果相比,本研究患者NPPV 治疗接受情况相对较好(18.7% vs 10.3%),这可能与睡眠医学近10 余年的快速发展、睡眠疾病科普推广较前增加有关。本研究与LIAO 等[10]研究中,中、重度OSAHS 患者均超67.0%,但大部分患者均拒绝接受NPPV 治疗,拒绝的主要原因均为患者对疾病及其风险认知不足,否认了治疗的必要性。王拢拢等[11]分析了广州市公务员职业人群中高危OSAHS 患者睡眠监测及其对持续气道正压通气系统(CPAP)的接受情况,发现即使给予免费的睡眠筛查及NPPV 治疗,仍仅有55.3%的患者接受NPPV 治疗。以上研究表明自我决定的行为干预和不需要治疗的自我观念是患者最终不接受NPPV 治疗的重要原因。
接受NPPV 治疗,指符合NPPV 治疗指征的OSHAS患者接受NPPV 治疗时长≥2 周。患者在确诊为OSAHS后,可在两个阶段拒绝NPPV治疗,(1)压力滴定前阶段:此阶段主要由医师先讲解病情、治疗方案,再由睡眠技师进行NPPV 机器、面罩佩戴演示后,让患者选择是否接受治疗,本研究60.9%(245/402)的患者在此阶段拒绝接受NPPV 治疗,未接受压力滴定。(2)压力滴定后阶段:通过第一阶段的患者接受压力滴定,然后再让患者选择是否仍要接受治疗,本研究中20.4%(82/402)的患者在此阶段拒绝接受NPPV 治疗。既往相关研究多集中于第二阶段后患者对NPPV 治疗的接受情况及影响因素的探讨[12-13,19]。而本研究结果显示患者拒绝接受NPPV 治疗的情况绝大部分发生于第一阶段,而此阶段拒绝的前两位原因为认为无治疗必要(45.7%)、认为长期NPPV 治疗不方便(22.9%),表明患者的主观看法很可能是其对NPPV 治疗接受情况的决定因素。本研究发现,接受治疗组和拒绝治疗组相比,年龄、夜间憋醒症状、OSAHS 严重程度、平均SPO2、LSPO2及T90均存在差异(P<0.05),多因素Logistic 回归分析表明,年龄及T90 是患者NPPV 治疗接受情况的影响因素。而接受滴定组和拒绝滴定组人口学特征、临床资料差异均无统计学意义(P>0.05),多因素Logistic 回归分析也显示人口学资料、临床资料不影响患者对压力滴定的接受情况(P>0.05),因此本研究团队推测当纳入此阶段拒绝的患者时,生物医学相关因素可能并非影响患者接受NPPV 治疗的重要因素,尤其是对患者接受压力滴定的影响甚微。
李庆云等[20]指出,应以生物-心理-社会模式全面分析NPPV 治疗依从性的影响因素,在临床工作中关注构建积极健康的行为认知,包括认识疾病的危险性、治疗的益处及接受治疗的决心(自我效能)等在提高依从性中的重要性。OSAHS 疾病相关知识知晓率低、就诊率低和NPPV 治疗接受低的现象在不同国家地区普遍存在[12,21-25]。SIA 等[26]对1 306 名新加坡民众进行电话采访,发现民众中仅21.5%知晓OSAHS,仅13.0%可正确定义OSAHS。TENTINDO 等[27]研究发现即使是高危人群(如慢性疼痛需使用阿片类止痛剂者),对OSAHS 疾病的知晓率(37.5%)及就诊率(30.7%)依然非常低。门诊工作中也常能听见患者的一些错误观念,如:打鼾的人那么多,是正常现象;打鼾是睡得香,睡得好。部分患者因饱受睡眠障碍困扰,也愿意寻求诊断治疗,但希望疾病由服药或更简便的方式治疗,认为长期规律使用NPPV 治疗过于麻烦、会对呼吸机产生依赖性等,因此不愿接受该疗法。近年来为改善患者对NPPV 治疗的顺应性,相关从业人员已对NPPV 设备进行了多种技术改进,包括管路温度、湿度调节系统,延迟升压,强迫振荡技术等。这些技术提高了患者的佩戴舒适性、减少了患者的夜间觉醒次数,但上述改进措施对患者是否接受压力滴定的影响并不明显[28]。经济状况是影响NPPV 治疗接受情况的又一原因[29],我国NPPV 治疗尚未被列入医保范畴,影响低收入患者的长期使用[30],但本研究中因经济压力拒绝治疗的患者仅占总人数的5.7%,因此可认为其目前并非是阻碍NPPV治疗推广的关键因素。
ASKLAND 等[6]综述了针对成人NPPV 依从性的教育、支持、行为及整合干预模式:(1)教育性干预侧重增加OSAHS、NPPV 治疗以及健康结局相关的知识,采用面对面讲座、阅读材料、录像或以上几种形式结合,但患者主动参与部分较少。(2)支持性干预通过具有监测功能的NPPV 设备及时反馈NPPV 使用状况给患者或同时反馈给临床工作者,临床工作者按需及时给予技术支持或协助解决使用中碰到的障碍/困难,或同伴支持,以鼓励患者长期使用NPPV 治疗。(3)行为干预采用有患者主动参与的心理治疗技术(包括认知治疗、行为治疗、认知行为治疗、动机增强治疗),以期改变患者有关OSAHS、NPPV 治疗的信念及使用习惯(改变的动机、结果预期、自我效能、行为改变等)。
以上干预方式中,教育、动机增强治疗或认知治疗均可促使患者接受压力滴定。自睡眠医学科成立以来,本课题组通过多种媒介手段(如海南日报“大医精讲”、爱奇艺自贸维他命的直播、海南日报及多家当地媒体纸质&电子版报道、“健康睡眠,共筑抗疫防线”进机关的系列公益讲座、公众号平台、义诊等),针对睡眠障碍等问题对民众进行科普。同时,本课题组也初步探索了拒绝滴定患者的人群特点,以期制订相应的动机增强治疗或认知治疗方案。另外,尽管《成人阻塞性睡眠呼吸暂停基层诊疗指南(2018 年)》[31]、《成人阻塞性睡眠呼吸暂停多学科诊疗指南》[32]、《阻塞性睡眠呼吸暂停与糖尿病专家共识》[33]和《睡眠呼吸暂停与心血管疾病专家共识》[34]等多个指南和专家共识已发布,医疗工作者(尤其是二级及以下医院相关从业人员)对OSAHS 的了解程度仍然不足,这也会影响到民众对OSAHS 的重视程度。因此如何提高本地区医疗工作者OSAHS 的筛查水平也是科室建设初期的重点工作之一。
本文局限性:(1)本研究属于观察性研究,未采集婚姻状况、伴侣是否支持、收入水平等数据,也未通过相关汉化量表评估患者的自我效能,因此尚不能推断以上社会心理因素对患者NPPV 治疗接受度的预测作用;(2)本研究数据来源于单中心,样本量有限,结论仍需多中心、大样本的研究加以验证。
综上,海南省成人OSAHS 患者的 NPPV 治疗接受情况不佳,年龄、T90 是患者接受 NPPV 治疗的影响因素,因此需重点关注老年OSAHS 患者。未来在诊疗过程中应加强对患者,尤其老年患者的教育及认知行为干预,同时应注重全流程管理,以增强 NPPV 治疗依从性。
作者贡献:杜莉进行数据的整理、结果的分析与解释、撰写论文;杜莉、王配配进行文章的构思与设计;杜莉、熊小花、任雪、杨春菊、关义婷进行数据的收集;杜莉、段芳芳进行统计学处理;段芳芳、王配配进行论文的修订;王配配进行研究的实施与可行性分析、负责文章的质量控制及审校、对文章整体负责,监督管理。
本文无利益冲突。

