2016—2020年某三甲医院血培养病原菌分布及耐药分析
孟敬弼 金春梅 姜雪 石蓉
(延边大学附属医院(延边医院)医学检验科,吉林 133000)
近几年来菌血症、败血症乃至脓毒血症等血流感染(bloodstream infection, BSI)的发生率随着介入等侵入性临床治疗的广泛应用而日益增长[1-2]。BSI的发病率在全世界范围内处于较高水平[3-4],由于病原菌对抗菌药物的敏感性因地区而异,长期监测细菌抗菌药物耐药率的变迁对有效的临床治疗和控制感染极为重要。血培养作为当前判断患者是否感染致病菌最可靠的手段,在降低由各种病原微生物所致的死亡率有其不可忽略的价值[2]。血培养不仅可以明确血流感染中致病菌种类,还可以获得其药敏试验结果,从而在临床诊疗中提供更科学有效的参考依据,更重要的是可以避免各种药物的滥用所致的多重耐药菌的出现。本研究旨在调查并分析延边大学附属医院2016—2020年血培养阳性标本中病原菌的分布及其耐药率,为临床医生合理应用药物提供更为可靠的参考数据。
1 材料与方法
1.1 材料来源
延边大学附属医院2016—2020年住院及门诊病人血培养阳性分离菌株,且已剔除同一患者的重复菌株。
1.2 方法
使用BD Phoenix 100全自动微生物分析仪进行菌株鉴定和药物敏感性分析;采用Kirby-Bauer纸片扩散法、E-test法进行补充药敏试验,药敏试验按照美国临床和实验室标准协会(CLSI)当年标准判定[5]。
1.3 数据分析
采用WHONET 5.6进行数据分析。
2 结果
2.1 血培养分离菌株分布情况
2016—2020年共收集到1664株,其中细菌1642株,占98.7%;真菌22株,占1.3%;其中革兰阳性菌789株,占47.4%;革兰阴性菌853株,占51.3%。分离的菌株中,居前5位的分别为大肠埃希菌(347株,占20.9%)、表皮葡萄球菌(208株,占12.5%)、肺炎克雷伯菌(180株,占10.8%)、金黄色葡萄球菌(179株,占10.8%)和链球菌属(127株,占7.6%),见表1。

表1 血培养阳性分离株中病原菌的分布Tab.1 Distribution of clinical isolates from positive blood culture
2.2 血培养阳性分离株科室分布
1664株血培养阳性分离株主要来自10个临床科室,其中重症监护科分离株数量最多(890株,占53.5%);其次为肾内科(155株,占9.3%),见图1。
3 主要细菌对抗菌药物药敏情况
3.1 葡萄球菌属对抗菌药物的耐药性
除甲氧西林敏感凝固酶阴性葡萄球菌(methicillin-sensitive coagulase negative Staphylococci,MSCNS)外,其他葡萄球菌对青霉素的耐药率均高于90.0%。179株金黄色葡萄球菌中耐甲氧西林金黄色葡萄球菌(methicillin-resistantStaphylococcus aureus,MRSA)检出35株,检出率为19.6%。MRSA和耐甲氧西林凝固酶阴性葡萄球菌(methicillin-resistant coagulase negative staphylococci, MRCNS)对红霉素、复方磺胺甲恶唑、环丙沙星以及氨基糖苷类药物的耐药率均高于甲氧西林敏感金黄色葡萄球菌(methicillin-sensitiveStaphylococcus aureus, MSSA)和MSCNS。MRCNS对替考拉宁耐药率为0.4%,未检出对万古霉素和利奈唑胺耐药的菌株,见表2。
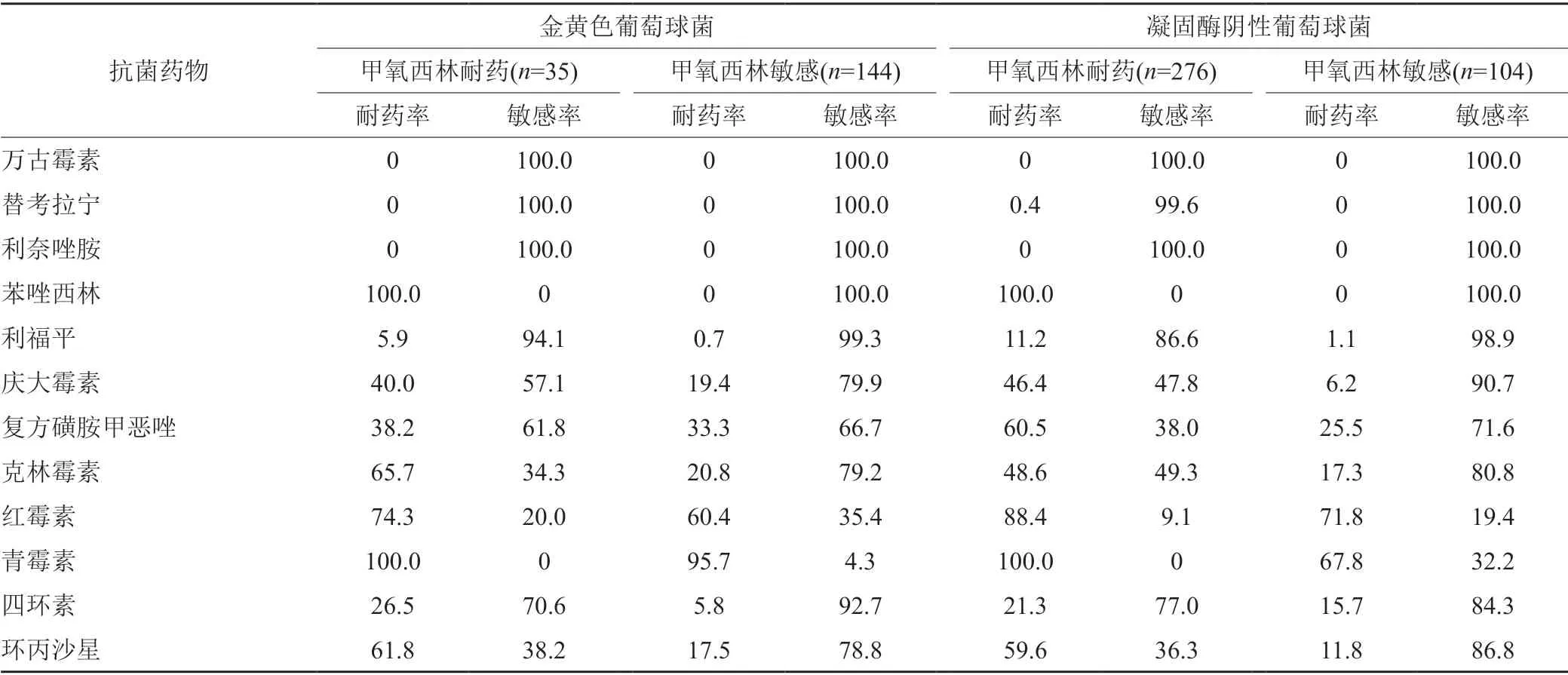
表2 葡萄球菌属对12种抗菌药物的药敏情况(%)Tab.2 Susceptibility of Staphylococcus to 12 kinds of antibiotics(%)
3.2 链球菌属对抗菌药物的耐药性
在分离出的所有链球菌中,未检出对万古霉素和利奈唑胺有耐药性的菌株;肺炎链球菌对青霉素和头孢曲松的耐药率分别为33.3%与11.1%;β-溶血性链球菌对左氧氟沙星的耐药率高达40.0%,见表3。
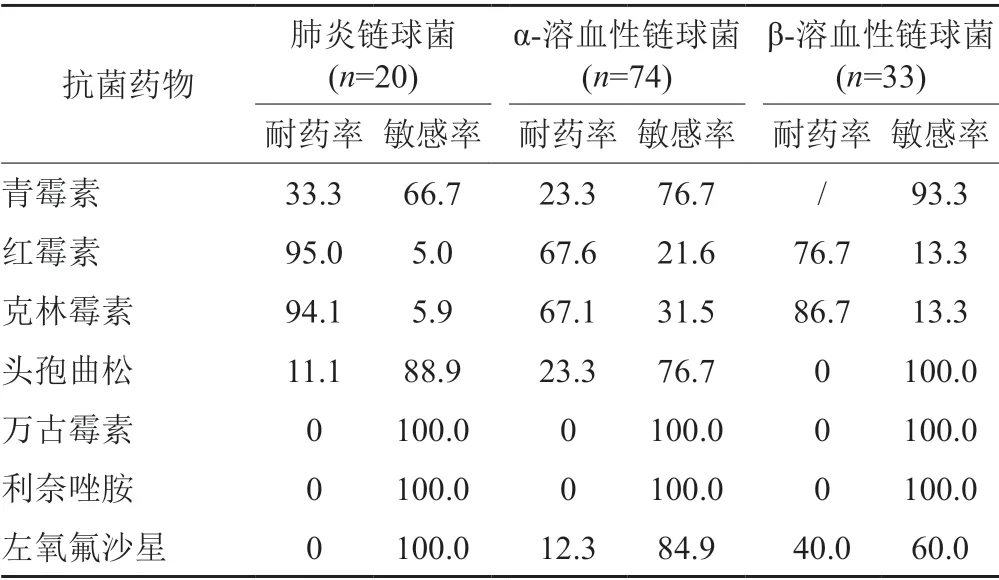
表3 链球菌属对7种对抗菌药物的药敏情况(%)Tab.3 Susceptibility of Streptococcus to 7 Antibiotics(%)
3.3 肠球菌属对抗菌药物的耐药性
粪肠球菌对氨苄西林的耐药率为16.7%,对青霉素的耐药率为34.5%,屎肠球菌对氨苄西林和青霉素的耐药率分别为86.2%和88.9%。粪肠球菌与屎肠球菌对万古霉素和替考拉宁耐药率均为0,见表4。
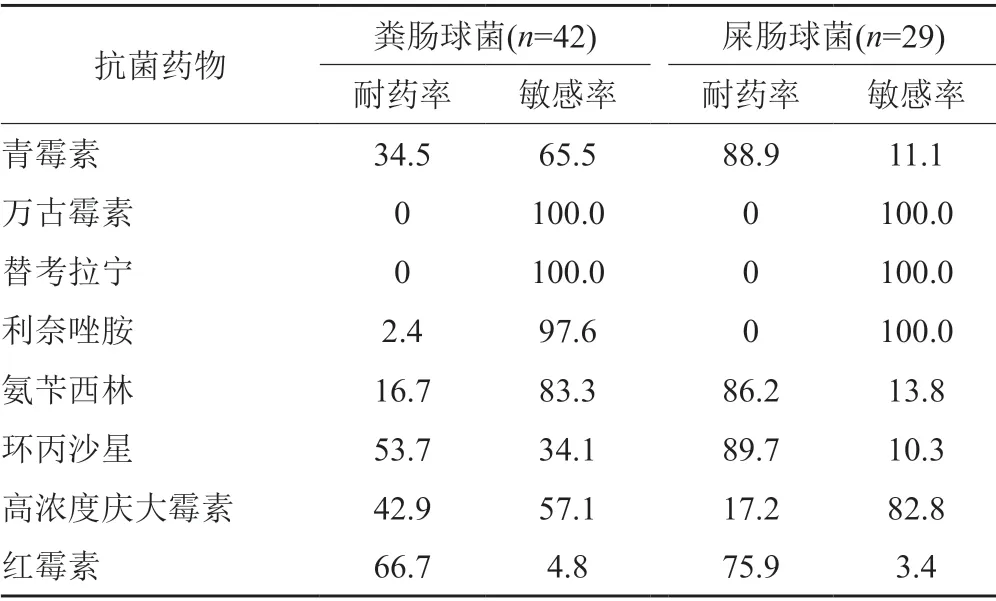
表4 粪肠球菌及屎肠球菌对8种抗菌药物的药敏情况(%)Tab.4 Susceptibility of Enterococcus faecalis and Enterococcus faecium to 8 kinds of antibiotics(%)
3.4 主要肠杆菌目菌株对抗菌药物耐药性
大肠埃希菌、肺炎克雷伯菌及阴沟肠杆菌对碳青霉烯类药物的耐药率分别为0.3%、4.4%和8.5%。肠杆菌目细菌对哌拉西林/他唑巴坦、两种碳青霉烯类药物及阿米卡星的耐药率处于较低水平,均不到10.0%,见表5。

表5 肠杆菌目对21种抗菌药物的药敏情况(%)Tab.5 Susceptibility of Enterobacterales to 21 kinds of antibiotics(%)
3.5 非发酵菌对抗菌药物的耐药性
铜绿假单胞菌对两种碳青霉烯类耐药率均为13.3%,且未发现对阿米卡星耐药的菌株。产碱杆菌属对头孢噻肟、头孢吡肟和氨曲南的耐药率均高于90.0%。鲍曼不动杆菌对两种碳青霉烯类药物的耐药率达52.4%。未发现对复方磺胺甲恶唑耐药的嗜麦芽窄食单胞菌,见表6。
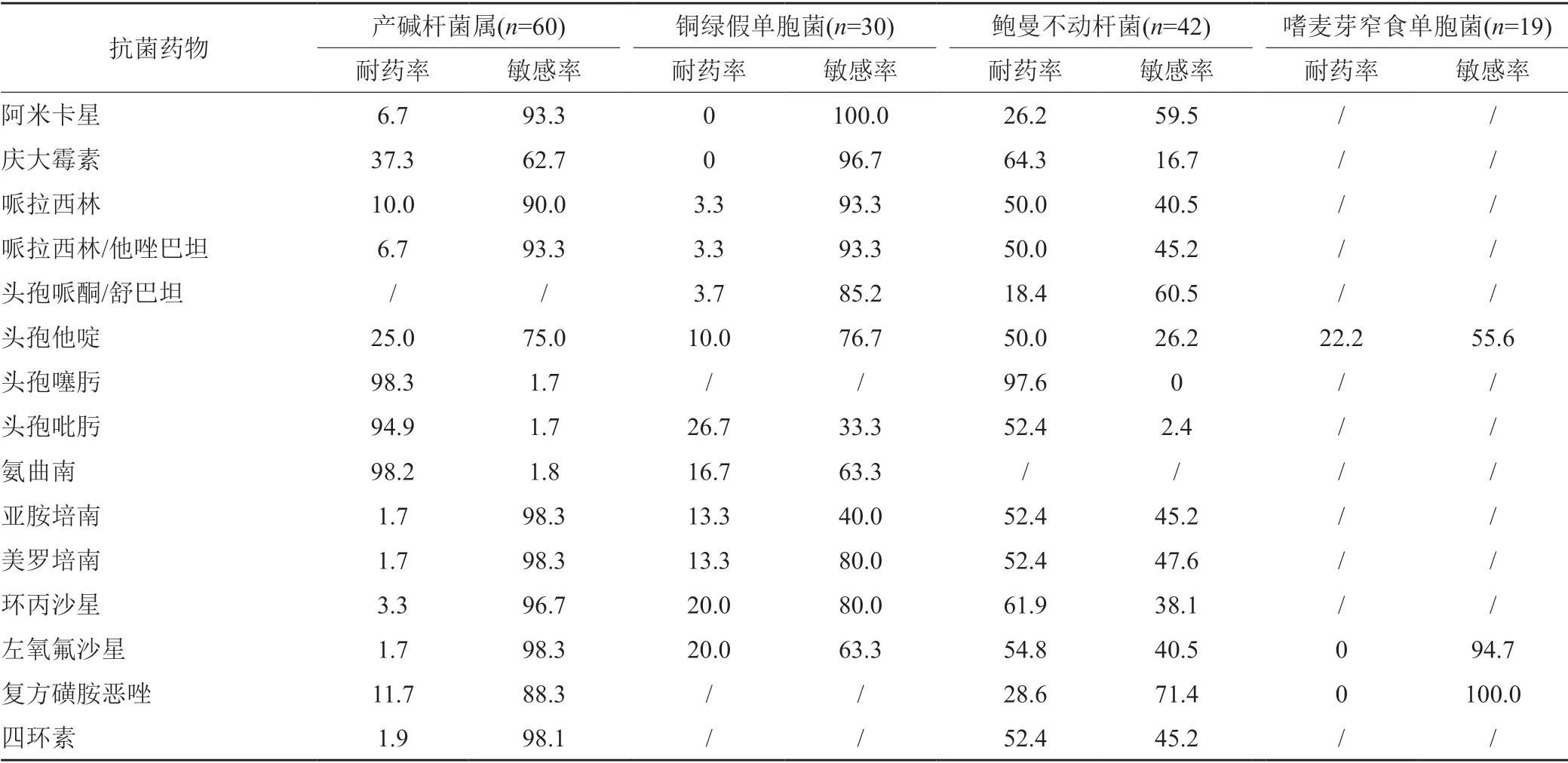
表6 4种主要非发酵菌对常用抗菌药物的药敏情况(%)Tab.6 Susceptibility of four main nonfermentating bacteria to common antibiotics(%)
4 讨论
在我国作为危重症感染性疾病之一的血流感染在临床上具有多种感染途径[2]。造血干细胞移植、皮肤黏膜损伤、深部组织感染和留置导管都是形成血流感染的主要途径[2,6]。杨祖耀等[7]的数据表明,我国住院患者中由于血流感染途径导致的死亡率高达28.7%。并且由于各种多重耐药(multi-drug resistant,MDR)菌株的频繁出现,导致在治疗感染MDR菌株的患者时选择有效的抗菌药物越发困难。尽早进行血培养结合临床生化等指标进行早期诊断,并及时制定个体化诊疗方案有效降低血流感染病死率。
本研究中血培养阳性病原菌株主要来自重症监护科、肾内科及泌尿外科等科室。从病原菌的临床科室分布来分析,不难看出我院重症监护科是血流感染的高发区。众所周知,重症监护科患者的高死亡率是全世界公认的问题,其获得性血流感染也是导致高病死率的重要因素[8]。
引起患者血流感染的病原菌中,革兰阳性菌和革兰阴性菌数量近乎持平,分别为47.4%和51.3%。这一趋势与中国内地总体报告结果相似[1,9-10],但其药敏结果又不完全相同。我院血培养阳性菌中,大肠埃希菌的分离率占首位。大肠埃希菌既是胃肠道的常见共生菌,又是临床中不可忽略的病原菌之一。Vihta等[11]的文献中表明,近几年大肠埃希菌成为了欧洲地区导致BSI的主要原因,其迅速升高的耐药性已引起了全世界的关注。由于头孢菌素类抗生素的大规模使用,对其耐药率有增高趋势[1]。
药敏结果显示,葡萄球菌属对青霉素的耐药率较高,未发现利奈唑胺与万古霉素耐药株。MRSA在过去的几十年里一直被认为是严重威胁公众健康的主要病原菌。对2005年中国12个城市的金黄色葡萄球菌研究发现,MRSA的平均检出率超过50.0%,其中上海是MRSA感染的主要灾区,检出率超过80.0%[12]。最新研究显示[13],由于ST239型医院相关性MRSA的感染率的下降使得上海地区MRSA感染率从2008年的83.5%下降至2017年的54.2%。我院最近几年数据显示[14],2010—2013年我院MRSA的检出率为27.3%,2016—2020年MRSA的检出率为19.6%,相比有明显下降,其原因有待研究。肺炎链球菌与α-溶血性链球菌对青霉素敏感率明显低于β-溶血性链球菌。各组链球菌属细菌对红霉素和克林霉素的耐药率均高于65.0%,其中肺炎链球菌的耐药率最高,达90.0%以上。在链球菌属感染时,应避免将红霉素和克林霉素作为首选药物。笔者发现屎肠球菌对除高浓度庆大霉素以外的大部分抗菌药物的耐药率均高于粪肠球菌,特别是对青霉素的耐药率达88.9%,我院屎肠球菌对高浓度庆大霉素的耐药率为17.2%,低于2019年的CHINET水平[1]。
目前,控制细菌耐药的重点是抑制多重耐药菌的传播[15],尤其是肺炎克雷伯菌,其耐药性近年来大幅度增加。根据CHINET耐药数据,可以看出,肺炎克雷伯菌对碳青霉烯类药物的耐药率在过去10年中持续增高(从2010年的9.2%升至2019年的25.0%以上)[1]。但是,与我国大陆地区对碳青霉烯类耐药的肠杆菌目细菌呈上升趋势相比,我院检出的肠杆菌目细菌对亚胺培南和美罗培南的耐药率仍低于10.0%。由于大多数对碳青霉烯类耐药的菌株对其他常见的抗菌药物也有耐药性[16],故导致临床用药陷入窘境。不同种类的非发酵菌对抗菌药物的耐药率差异很大,本院鲍曼不动杆菌对包含碳青霉烯类在内的11种药物的耐药率达到或高于50.0%,但对复方磺胺甲恶唑(28.6%)的耐药率处于相对较低水平。近年来的数据表明,鲍曼不动杆菌对碳青霉烯类的耐药率逐年增加[1],碳青霉烯类的大规模使用是造成鲍曼不动杆菌耐药的高危因素[17],因此建议医院要加强对此类药物的管理,尽量减少此类药物的使用频率。
世界卫生组织2019年已将抗生素的耐药性列入威胁全球卫生安全的十大问题之一。多重耐药菌株的出现对于临床是一个严峻的挑战,及时分析血培养结果并结合流行病学、基因组学可以有效预防其爆发,做到第一时间的管控。血培养对于临床诊疗中控制血流感染和降低病死率具有一定意义,今后更应加强细菌耐药监测,时刻关注国内外病原菌耐药动态,严格掌握抗菌药物的适应证,合理选择抗菌药物。