原发性乳腺弥漫性大B细胞淋巴瘤常规超声及超声造影表现1例
董春慧,滕登科,隋国庆,王琦美慧,董 鹏,王 辉
(吉林大学中日联谊医院 超声科,吉林 长春130033)
1 临床资料
患者女性,49岁,于1个月前发现左侧乳腺肿物,近日自觉增大来吉林大学中日联谊医院就诊,既往无乳腺癌及淋巴瘤病史,门诊以乳腺肿物收入院。查体:视诊两侧乳房、大小形态对称,局部无红肿热痛,无乳头内陷、溢液,无皮肤局部凹陷、水肿;触诊:左乳9点钟方向可触及一肿物,蚕豆大小,无压痛、活动性较差、质硬。按压乳头及乳晕无液体流出。触诊腋窝及锁骨上下窝淋巴结无明显肿大。血常规:红细胞,白细胞及血小板计数正常。凝血常规:纤维蛋白原定量:4.31 g/L。
常规超声检查:左侧乳腺9点钟方向距离乳头约1.3 cm处可见一低回声肿物,大小2.21 cm×1.60 cm×1.90 cm,形态不规则,呈分叶状,纵横比<1,后方无衰减。彩色多普勒超声(CDFI):肿物内可见多支条状彩色血流信号,收缩期的最大流速为13.43 cm/s,RI为0.75。右侧乳腺未见异常。双侧腋窝未见肿大的淋巴结,见图1。
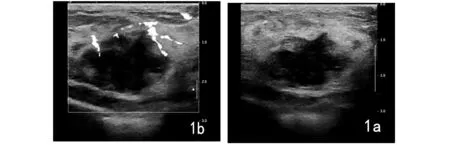
图1 原发性乳腺弥漫性大B细胞淋巴瘤患者超声与彩色多普勒血流成像图。图 a 超声示低回声肿物,形态不规则,呈分叶状,纵横比<1,后方无衰减;图 b 彩色多普勒血流成像示肿物内可见多支条状彩色血流信号。
超声造影:经肘正中静脉团注入超声造影剂(perfluorobutane,GE,Oslo,Norway)1 ml,10 s造影剂开始灌注增强,增强早期:造影剂从周边向中心填充,呈现弥漫性的高增强,形似“雪花样”表现,快于周围乳腺实质,27 s达到高峰,峰值36 dB。增强晚期:造影剂廓清明显慢于周围乳腺实质,呈“快进慢退”表现。病灶呈现均匀向心性增强,超声增强后病灶边界清晰,见图2、3。
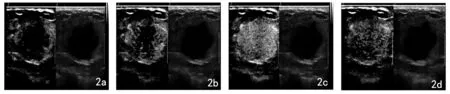
图2 原发性乳腺弥漫性大B细胞淋巴瘤患者超声造影图像。图a示造影剂刚开始进入病灶,可见周边开始增强。图b示增强早期造影剂向心性进入病灶内部。图c示病灶增强达到峰值时,内部呈弥漫亮点样分布,似“雪花样”表现。图d示增强晚期造影剂逐渐消退。

图3 原发性乳腺弥漫性大 B 细胞淋巴瘤患者超声造影及时间-强度曲线。
PET-CT检查:双侧乳腺增生,左侧乳腺内上象限可见高代谢灶,考虑淋巴瘤浸润。其余部位未见异常代谢区域,见图4。
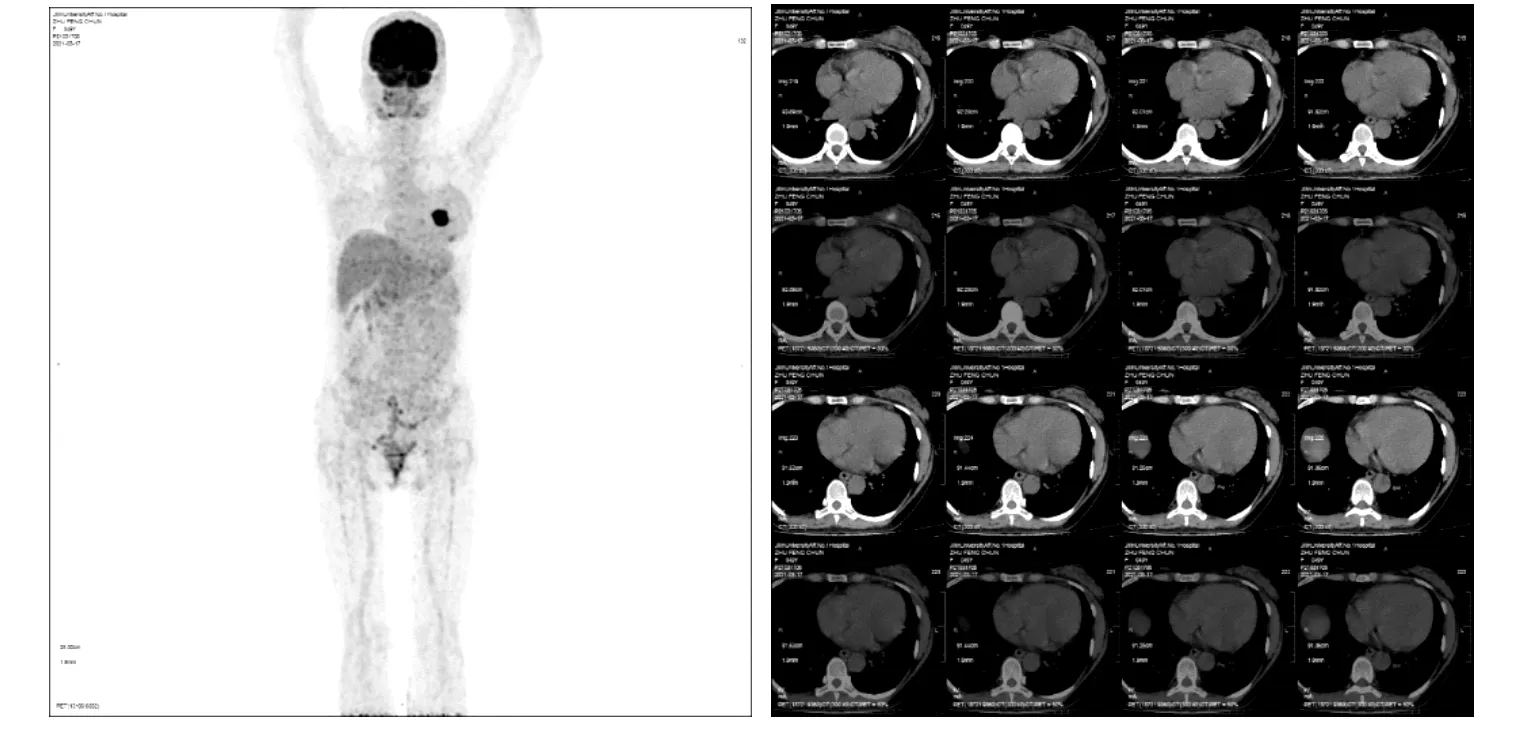
图4 原发性乳腺弥漫性大 B 细胞淋巴瘤患者PET-CT图像。
超声引导下对肿物行粗针穿刺活检:结合病理学结合免疫组织化学检查以及Fish荧光检测诊断结果为非霍奇金弥漫大B细胞淋巴瘤,非生发中心来源亚型。免疫组化:CK(-),Vim(部分+),S-100(-),LCA(+),Ki67(80%+),CD3(-),CD20(+),PAX-5(+),C-myc(50%+),SOX11(-),Bcl-2(+),Bcl-6(+),CD10(-),CD23(-),CD5(-),EBER(-),P53(20%+),CyclinD1(-),Mum-1(灶状+)。Fish荧光检测:MYC、BCL2、TP53(-)、BCL6基因未发生断裂重排,BCL6基因3个拷贝的细胞比例26.5%,见图5、6。
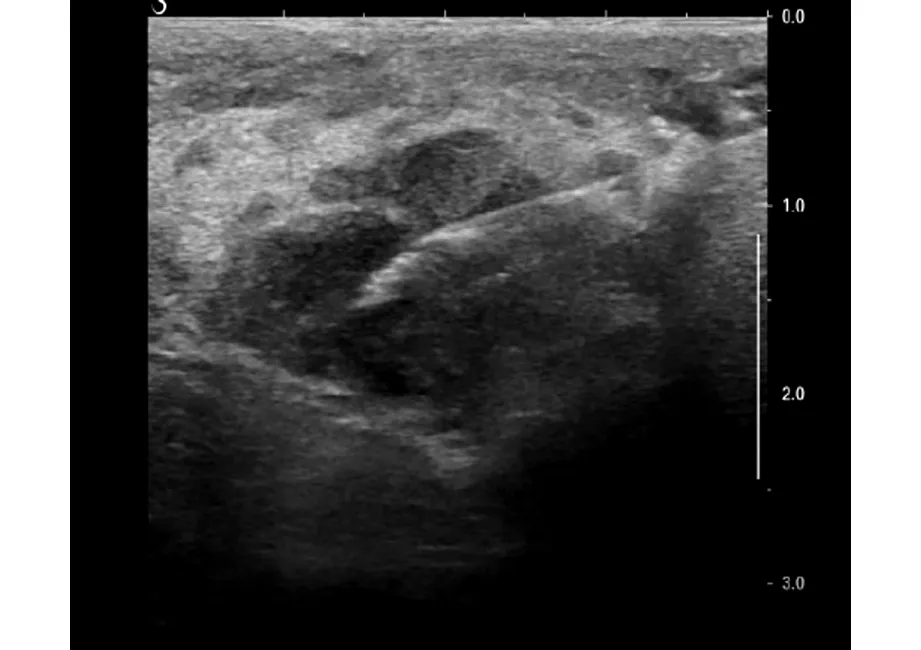
图5 原发性乳腺弥漫性大 B 细胞淋巴瘤患者行超声引导下粗针穿刺活检超声图像

图6 原发性乳腺弥漫性大 B 细胞淋巴瘤患者病理检查呈弥漫性增生,考虑淋巴瘤(HE 染色 ×40)。
本病例患者临床上最终选取了R-CHOP化疗方案(R:利妥昔单抗,C:环磷酰胺,H:表柔比星,O:长春地辛,P:醋酸泼尼松),共进行了6次化疗。本病例患者化疗后进行了PET-CT复查,结果显示原发病灶完全消失,全身其余部位未见异常高代谢区域。见图7。

图7 原发性乳腺弥漫性大 B 细胞淋巴瘤患者PET-CT复查图像。
2 讨论
淋巴瘤(Lymphoma)可发生在全身的任何部位,其中淋巴结、扁桃体、脾及骨髓是最常累及的部位[1-2]。原发性乳腺淋巴瘤(PBL)是一种极为罕见的结外淋巴瘤,占乳腺恶性肿瘤的0.04%-0.5%,非霍奇金淋巴瘤的1%,其中以弥漫大B细胞淋巴瘤最为常见[3]。原发性乳腺淋巴瘤1972年由Wiseman和Liao提出,1990年Huge修订了PBL的诊断标准[4-5],目前有以下条件:①有足够的病变组织提供检查。②肿瘤内有乳腺组织或肿瘤临近乳腺组织。③处同侧腋下淋巴结外、受累外,没有其他淋巴结病变。④无其他器官或组织的淋巴瘤病史。由于疾病预后较差,容易误诊为乳腺癌,因此早期诊断对该疾病患者治疗方式的选择有着重要的意义。
超声是乳腺常用的影像学诊断技术,但是常规超声的其敏感性和特异性较低[6]。为了进一步鉴别乳腺良恶性病变,评估病灶对周围组织浸润程度。近年来,随着超声造影技术的不断发展,给患者提供了新的选择。与增强MRI相比,超声造影是一种纯血池的显像技术,具有实时动态、可重复性好、安全无辐射等优点[7]。
目前,PBL超声造影表现的国内外相关文献报导较少,本病例报道了1例原发性乳腺淋巴瘤的常规超声及超声造影表现,为后续病例提供参考。PBL的超声表现复杂多样,多与其组织学构成、分化程度有关。常规超声多呈现纵横比<1,内部无钙化的表现,有时内部可见丝网状结构,后方回声增强或无变化,CDFI多显示病灶内部血流信号丰富,多为高阻型动脉血流[8-9]。本病例的病灶内部未见丝网状结构,其余常规超声表现与既往文献报道基本一致,而超声造影呈现特殊的弥漫性高增强,形似“雪花状”表现,超声增强后病灶边界较清。我们预测呈现这种特异性的造影表现可能的原因是弥漫大B细胞淋巴瘤的瘤细胞较单一,大小较一致,多呈弥漫分布,缺乏聚集成巢的倾向[10]。目前有关超声造影诊断PBL的相关文献报道罕见。
PBL在临床上十分罕见,常被误诊为乳腺癌,应注意与其鉴别:与乳腺淋巴瘤相比较,乳腺癌的常规超声多表现为纵横比>1,内部常伴微钙化,后方回声衰减,且超声造影多表现为“蟹足样”的穿支血流,内部血流杂乱不均匀,造影后病灶范围增大[11],这与乳腺癌的的实质多向周围组织浸润并伴有间质的增生,且肿瘤间质胶原成分较多,排列紊乱,内部微血管多分布不均匀有关[12]。
PBL的最终确诊依靠病理及免疫组化检查[13]。对于拟诊断为乳腺癌的患者,可通过常规超声及超声造影的方法行进一步鉴别。当病灶呈现纵横比<1,内部无钙化,后方回声增强或无变化,CDFI显示病灶内部血流信号丰富。超声造影呈现均匀向心性的“雪花状”高增强,增强后边界清晰的特征时,须警惕可能为PBL。此时,可行超声引导下粗针穿刺活检获取病理组织,结合免疫组化的结果来进行最终确诊,这对PBL的诊断以及治疗方式的选择有重要的意义。PBL的治疗方式主要以化疗为主。手术对于PBL治疗仍有争议,有数据表明,手术切除会导致较差的局部控制。化疗是是治疗的关键组成部分,含蒽环类药物化疗后同侧乳腺照射是标准的治疗方法[14]。
目前。PBL仍是一种很难的诊断的疾病,超声检查能确定肿瘤的位置、大小、数目、形态和邻近组织的关系,超声造影还可提供肿瘤的血供情况及增强模式,如果能够对PBL的声像图特征及造影强化模式进行归纳总结,将有助于早期的诊断,进一步指导临床的治疗及预后。

