睡眠体位改变对开角型青光眼眼压波动的影响
李秀娟
(厦门市中医院,厦门,361000)
青光眼是一类与病理性眼压升高有关的,具有特征性视神经病变和视功能损害的疾病。正常人眼压一般处于11~21 mm Hg(1 mm Hg=0.133 kPa)范围,既可使眼球保持正常形态,同时确保屈光间质具有最强光学性能。临床眼压测量对于青光眼的诊断、治疗和预后具有重要意义。降眼压是目前唯一证实有效的抗青光眼治疗方法。有研究表明[1]体位改变会导致眼压发生改变。正常健康者由卧位改为坐位,眼压降低。侧卧位时,眼压较平卧位进一步降低。有研究认为[2]眼压峰值出现在夜间,而夜间睡眠时间在全天活动中占据了很大比例,平卧位、右侧卧位、左侧卧位是人们夜间睡眠比较习惯的几种体位,因为了解夜间睡眠体位变化时眼压的波动性,对于青光眼治疗具有重要作用。本文拟选取30例原发性开角型青光眼(Primary Open Angle Glaucoma,POAG)患者和正常对照眼,探讨睡眠体位改变对青光眼眼压波动的影响。
1 资料与方法
1.1 一般资料 选取2019年1月至2019年6月期间就诊于厦门中医医院眼科的30例原发性开角型青光眼患者为观察组,并选取同时期健康志愿者30例为对照组。观察组中男18例,女12例,年龄为32~52岁,平均年龄(42.69±1.58)岁;均为双眼青光眼患者。对照组中男17例,女13例,年龄31~52岁,平均年龄(42.65±1.57)岁。2组基础资料比较差异无统计学意义(P>0.05),具有可比性。本研究经我院医学伦理委员会审批通过。
1.2 纳入标准 观察组患者均符合POAG的临床诊断标准,即具有青光眼特征性视神经损害和视野缺损,眼压不超过30 mm Hg,房角镜下房角开放,初诊未用降眼压药或者停用降眼压药超过1个月。对照组的纳入标准为临床上轻度白内障或者轻度屈光不正患者,无青光眼病史。
1.3 排除标准 1)重要脏器疾病史;2)高血压;3)矫正视力小于0.3;4)黄斑病变、角膜病变、内眼术后、抗青光眼激光术后等。
1.4 研究方法 2组患者由同一名测量者(LXJ)采取Icare回弹式眼压计(索维SW-500)进行眼压检测,均在同一时间段19:00~21:00进行测量。嘱咐被检查者在检查前30 min避免剧烈运动、摄入咖啡、浓茶。首先,被检查者正坐30 min后测量坐位眼压,然后调整到平卧状态,30 min后进行平卧位眼压测量;然后调整到右侧卧位30 min后进行右卧位眼压测量;最后转变为左侧卧位,在30 min后进行左卧位眼压测量。在平卧位和侧卧位时应在头下放置13 cm高的垫枕,确保头部与脊柱在同一水平面。每次测量需重复测量6次,取平均值,若有无效数值,增加测量次数。测量每位研究对象的双眼数据。
1.5 观察指标 观察2组在夜间平卧位、右侧卧位、左侧卧位时的眼压值。
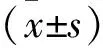
2 结果
2.1 2组患者不同体位下眼压值比较 2组患者最高眼压均为侧卧位,其中观察组左眼最高眼压为左侧卧位,右眼最高眼压为右侧卧位。观察组与对照组进行比较,左、右眼眼压比较差异无统计学意义(P>0.05)。坐位、平卧位时观察组和对照组的眼压比较差异无统计学意义(P>0.05);在右侧卧位、左侧卧位时观察组左、右眼眼压均明显高于对照组,差异有统计学意义(P<0.05)。见表1。

表1 2组患者不同体位下眼压值比较
2.2 2组患者不同体位与坐位眼压差比较 观察组平卧位、右侧卧位、左侧卧位时左、右眼眼压较坐位的增幅均明显高于对照组(P<0.05),且侧卧位眼压上升幅度要明显高于平卧位,差异均有统计学意义(P<0.05)。见表2。

表2 2组患者不同姿势与坐位眼压差比较
3 讨论
青光眼主要为视神经结构、功能遭受持续性破坏和损伤,其危险因素较多,但眼压出现显著波动性是导致青光眼进一步发展的重要危险因素。而且在青光眼治疗中,控制眼压是主要方法。眼压受到多种因素的影响,体位、血压、颅内压等因素均有可能导致眼压出现较为明显的波动[3]。临床上部分青光眼患者即使眼压控制良好,但是仍然会出现视神经和视野进展,此现象可能与夜间体位改变导致的眼压变化有关。因此,了解体位变化时的眼压波动对于青光眼患者具有重要意义。本文主要分析不同体位的眼压变化,以期为临床上控制眼压,延缓青光眼进展提供思路。
本研究发现,在坐位、平卧位、侧卧位中,侧卧位的眼压最高,平卧位次之,坐位眼压最低,这与大部分研究相同。体位引起眼压波动可能原因有:一是坐位变为卧位,血压升高,眼动脉压随之升高,眼压升高。二是重力作用减弱,头部及眼部血流量增加,眼内容物增加,眼压由此升高。此外本研究发现,在坐位和平卧位时,青光眼患者眼压较正常人无明显差异,但是在侧卧位时有显著差异。而且青光眼组体位改变后眼压的波动幅度明显高于正常组,侧卧位增幅(青光眼组7.71~8.43 mm Hg,正常组3.13~5.36 mm Hg)高于平卧位(青光眼组1.56~2.70 mm Hg,正常组1.41~2.36 mm Hg)。韦金儒等[4]研究发现,正常眼平卧位较坐位增幅为2.46 mm Hg,与本研究相近,而青光眼组平卧位较坐位增幅为4.85 mm Hg,高于本研究,可能与体位维持时间(25 min)、眼压计(Perkins压平眼压计)不同有关。关于正常人和青光眼患者体位改变与眼压波动的关系,既往研究发现,正常眼由坐位变为平卧位,眼压升高小于6 mm Hg,而青光眼组升高在7~10 mm Hg。产生差异的可能原因是青光眼患者上巩膜静脉压增幅更大。健康人群在平卧位时,上巩膜静脉压要高于坐位的上巩膜静脉压,眼球周围血量再次分配,当脉络膜血量、眼眶静脉压同时升高时,会导致眼内压显著上升。青光眼患者自身血量调节系统功能发生紊乱,因此眼内压变化更为明显。另有研究发现上巩膜静脉压每升高1 mm Hg,眼压升高0.8 mm Hg。刘翠芳[5]发现体位改变引起的眼压改变在使用降眼压药物或者进行抗青光眼手术后仍无法消除,可能原因是青光眼损害眼部血管的自我调节能力的过程是不可逆的。
本研究设置的维持体位时间是30 min,有研究表明体位改变后,眼压在1 min内完成改变,且30 min后仍维持不变。有研究认为[6-7]眼压峰值出现在夜间,为了不对患者夜间睡眠造成影响,本研究观察夜间19:00~21:00期间体位改变与眼压波动的关系,此时接近患者睡眠时间,有利于评估睡眠过程中体位改变对眼压的影响。甄毅等[6]观察使用降眼压药物的POAG患者,发现9:30~15:30期间,眼压无波动,且卧位眼压24 mm Hg高于本研究未用药的17~18 mm Hg,可能与不同青光眼分期有关。因此在临床工作中,使青光眼患者在睡眠过程中应尽可能避免侧卧位,在术后短期内可尽量坐位,预防眼压升高,降低视功能进一步损害的可能[8]。
总之,无论POAG患者或者正常人群,睡眠体位改变会造成青光眼眼压波动,尤其侧卧位时眼压显著提高。此外,侧卧位时青光眼患者眼压与正常人有显著差异,青光眼组体位改变后眼压的波动幅度明显高于正常组,侧卧位增幅高于平卧位。因此青光眼患者在睡眠过程中应尽可能平卧,避免侧卧位,降低眼压波动幅度,减少青光眼性损害。

