观察老年高血压患者睡眠时间及睡眠质量与血压变异性的相关性
张艳平
(谷城县人民医院,谷城,441700)
高血压是临床上较为多发的心脑血管疾病之一,以体循环动脉压增高为主要症状,多发于老年群体中[1]。患病后,患者会出现心血管、肾脏以及眼底等多个器官的损伤,会引发多种并发症的发生,具有较高的致死、致残率,对患者的身体健康造成严重影响。高血压的发病机制较为复杂,患者需长期服用高血压药物控制血压。平稳降压是减轻高血压患者靶器官损伤最主要的方式之一,血压变异性是指患者血压在一段时间内出现的波动程度,也是血压稳定性评价的客观指标[2]。有研究发现,血压变异性与患者的心脏、肾脏及血管的损伤存在一定的关联性,测试血压变异性能够有效预测患者靶器官损伤及心血管事件的发生[3-4]。睡眠障碍也是近年来多种疾病患病的影响因素之一,睡眠时间较短的患者往往更容易发生高血压疾病,提示睡眠质量、睡眠时间和高血压密切相关,充足的睡眠时间与良好的睡眠有助于维持血压稳定,但当前对于睡眠质量及血压变异性之间的关联性影响研究较少[5]。本文选取我院心内科收治的老年高血压患者80例作为研究对象,观察老年高血压患者睡眠时间及睡眠质量与血压变异性的相关性,现将结果报道如下。
1 资料与方法
1.1 一般资料 选取2019年6月至2020年6月谷城县人民医院心内科收治的老年高血压患者80例作为研究对象,按照夜间睡眠时间长度不同,分为>7 h组(43例)与≤7 h组(37例),并根据是否并发阻塞性睡眠呼吸暂停低通气综合征(OSAHS),可分为非OSAHS组(51例)与OSAHS组(29例)。非OSAHS组中女24例,男27例,年龄60~84岁,平均年龄(72.75±757)岁;OSAHS组中女13例,男16例,年龄61~85岁,平均年龄(72.79±7.59)岁。一般资料经统计学分析,差异无统计学意义(P>0.05),具有可比性。本研究经过我院伦理委员会批准并经患者及其家属知情同意。
1.2 纳入标准 在患者未服用药物2次及以上的状态下,测量舒张压超过90 mm Hg(1 mm Hg=0.133 kPa),收缩压超过140 mm Hg;睡眠障碍患者出现夜间多导睡眠监测提示每晚平均7 h的睡眠中呼吸暂停以及低通气反复发作的次数明显超过30次,或者呼吸暂停低通气指数超过5次/h。
1.3 排除标准 1)排除合并继发性高血压疾病史者;2)排除严重器质性病变疾病者;3)排除精神障碍、心理障碍疾病、认知障碍、意识障碍无法配合研究开展者;4)排除严重器质性病变疾病者;5)排除近期内采取过抗焦虑、抑郁、镇静催眠药物治疗者;6)排除凝血功能障碍、免疫功能障碍疾病者。
1.4 研究方法
1.4.1 对睡眠呼吸情况进行监测 就诊后,指导患者佩戴多导睡眠采集分析系统记录仪对睡眠呼吸情况进行监测,根据是否并发OSAHS分为非OSAHS组(51例)与OSAHS组(29例),并将其依循夜间睡眠时间不同,分为>7 h组(43例)与≤7 h组(37例),指导患者在上臂佩戴无创性便携式动态血压监测仪评价血压波动情况,其中夜间(晚22:00-6:00),测量1次/h,白昼(早6:00-22:00),每30 min测量1次。
1.4.2 血压变异性评价 动态血压变异性主要利用血压波动的情况进行评估,血压波动评估指标由血压变异系数(CV)表示,CV=血压标准差/血压均值,包括24 h收缩压变异系数、24 h舒张压变异系数、日间收缩压变异系数,日间舒张压变异系数,夜间收缩压变异系数,夜间舒张压变异系数。
1.5 观察指标 观察老年高血压患者睡眠时间及睡眠质量与血压变异性的相关性,观察日间SBP-CV水平与夜间DBP-CV、SBP-CV水平的变化情况。

2 结果
2.1 非OSAHS组与OSAHS组日间、夜间DBP-CV与SBP-CV水平比较 2组患者日间DBP-CV水平比较,差异无统计学意义(P>0.05);与非OSAHS组比较,OSAHS组老年高血压患者的日间SBP-CV水平与夜间DBP-CV、SBP-CV水平更高,2组比较差异有统计学意义(P<0.05)。见表1。
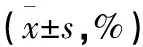
表1 非OSAHS组与OSAHS组日间、夜间DBP-CV与SBP-CV水平比较
2.2 >7 h组与≤7 h组日间、夜间DBP-CV与SBP-CV水平比较 与睡眠时间>7 h组比较,≤7 h组老年高血压患者的日间、夜间DBP-CV与SBP-CV水平更高,2组比较差异有统计学意义(P<0.05)。见表2。
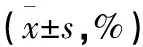
表2>7 h组与≤7 h组日间、夜间DBP-CV与SBP-CV水平比较
3 讨论
近年来,随着社会发展与生活方式的不断演变,非传染性慢性疾病对人体的危害逐渐加重,已经成为影响我国居民健康的重大公共卫生问题之一,其中心脑血管疾病的死亡占据城乡居民总死亡的主要原因之一[6-7]。高血压具有发病率高、血压控制难、病程长、根治率低及病死率高的特点,发病机制较为复杂,也是引起肾功能衰竭、脑卒中、动脉瘤、冠心病与充血性心力衰竭等疾病的危险因素[3]。若血压水平长期处于较高的状态,容易诱发肾脏损坏,或者造成较为严重的并发症,并且还会导致多器官功能衰竭,对患者生命安全构成严重威胁[8]。根据相关调查发现,我国18岁以上人群对于高血压疾病的知晓率、控制率及治疗率明显较低,近年来随着健康宣教工作的开展有一定的提高,但与其他发达国家相比,我国仍处于相对较低的水平[9]。受到多种因素的影响,导致高血压控制率较低,包括高钠低钾饮食、肥胖、精神紧张、过度饮酒等,另外,睡眠障碍也是导致血压控制效果较差的主要影响原因之一[10]。睡眠障碍主要包括失眠、不宁腿综合征、周期性肢体运动障碍、继发性失眠、主观性失眠等,根据调查发现,我国大约超过38%的人群均会出现不同程度的睡眠障碍,其中老年群体的患病率明显更高,且睡眠障碍的情况更严重[11-12]。另有学者研究表明,睡眠时间的缩短可能增加患者高血压疾病患病的风险,当患者睡眠障碍时可见患者的血压呈不同程度地升高,且合并原发性失眠的高血压患者其血压变异性明显更高,与睡眠障碍的严重程度呈正相关性[13]。
睡眠质量的降低可能造成皮质醇以及儿茶酚胺升高,刺激交感神经系统,从而造成血压升高,尤其是夜间血压,提示高血压患者可表现为血压昼夜变化规律异常,即血压的非勺型或反勺型改变,一般情况下,单纯高血压患者的非勺型血压更常见于高血压合并睡眠障碍患者[14],血压变异性主要指血压在一段时间内的波动情况,是血压稳定的客观评价指标[15]。有临床调查研究表明,睡眠质量、睡眠时间和高血压患者血压变异性联系密切,充足的睡眠时间与良好的睡眠质量有助于维持血压的稳定[16]。血压变异性的增加主要与患者的睡眠障碍有关,同时也与收缩压的升高有一定关联,血压变异性会影响到人体自身的调节机制,导致相应器官功能甚至结构受损,最终导致出现较多并发症,因此在患者控制血压的同时还需要控制患者血压的变异性[17]。目前,公众对于睡眠质量和增加睡眠时间的认识仍有不足之处,但将睡眠障碍考虑在高血压患者的诊疗中可对部分血压反复控制不良的患者提供一个新的诊疗思路,而将改善睡眠质量作为一个全新的治疗手段,能够有效的改善患者的血压,而深度睡眠则更有利于促进体内激素的分泌,修复疲劳症状,对于血压的稳定以及预防心脑血管疾病的治疗有着至关重要的作用[18]。
本文结果显示,与非OSAHS组比较,OSAHS组老年高血压患者的日间SBP-CV水平与夜间DBP-CV、SBP-CV水平更高,2组比较差异有统计学意义(P<0.05);与睡眠时间>7 h组比较,≤7 h组老年高血压患者的日间、夜间DBP-CV与SBP-CV水平更高,2组比较差异均有统计学意义(P<0.05)。
综上所述,老年高血压患者血压增加与睡眠质量及睡眠时间密切相关,患者睡眠质量差,睡眠短,高血压发病率越高,高血压患者睡眠时间及睡眠质量与血压变异性具有一定关联性。

