妊娠期糖尿病患者剖宫产术后糖代谢与快速康复、睡眠质量、营养状态的相关性分析
骆志慧
(东莞市妇幼保健院产二科,东莞,523000)
妊娠期糖尿病(Gestational Diabetes Mellitus,GDM)属于妊娠期常见代谢性疾病,剖宫产的GDM患者易出现各种并发症影响康复。文献报道显示,血糖指标与剖宫产GDM患者的预后情况密切相关。剖宫产是GDM患者常用分娩方式,患者机体长时间处于高血糖状态会威胁母婴安全,还会诱发内分泌紊乱,增加手术风险性,影响术后切口愈合,增加感染概率,因而需指定针对方案促使患者术后快速康复[1]。调查发现多数GDM患者伴有睡眠障碍,且长时间处于浅睡眠状态,极可能激活患者机体应激系统或者致使碳水化合物代谢紊乱,导致妊娠期血糖水平异常紊乱,加之部分患者因妊娠出现营养失衡现象,会导致GDM患者在剖宫产术后出现糖代谢异常[2]。因而本研究着重分析GDM患者剖宫产术后糖代谢与快速康复、睡眠质量、营养状态的相关性,旨在为临床促GDM患者术后康复提供支持,现将结果报道如下。
1 资料与方法
1.1 一般资料 选取2020年4月至2021年4月东莞市妇幼保健院收治的行剖宫产分娩术的患者180例作为研究对象,按照是否患有GDM分为对照组和观察组,每组90例。对照组年龄23~36岁,平均年龄(28.96±3.11)岁,妊娠周期38~40周,平均妊娠周期(39.12±0.71)周,平均体质量指数(Body Mass Index,BMI)(25.66±3.41)kg/m2,其中初产妇68例、经产妇22例。观察组年龄23~36岁,平均年龄(29.16±3.01)岁,妊娠周期37~39周,平均妊娠周期(38.16±0.81)周,平均BMI(25.63±3.26)kg/m2,其中初产妇70例、经产妇20例。2组患者一般资料经比较,差异无统计学意义(P>0.05),具有可比性。本研究经我院医学伦理委员会审批通过。
1.2 纳入标准 1)纳入患者均符合美国妇产科医师学会《妊娠期糖尿病指南(2017)》GDM诊断标准[3];2)患者均自愿参与研究且签署知情书。
1.3 排除标准 1)伴精神疾病或认知障碍者;2)妊娠前伴糖尿病或代谢性疾病者;3)资料不完整者。
1.4 研究方法 调查评价指标如下:术后糖代谢指标采用每日采指尖血糖监测空腹血糖(Fasting Blood Glucose,FBG)、餐后2 h血糖(2 h Fasting Blood Glucose,2 h FBG)。睡眠质量采用匹兹堡睡眠质量指数量表(Pittsburgh Sleep Quality Index,PSQI)评价,量表含18个条目,总分21分,评分越高睡眠质量越差,评分临界值为7分[4];营养状态采用个体营养监测分析仪(北京四海华辰科技有限公司,型号NQA-PI)监测围产期产妇的基础代谢率与营养素评分;快速康复指标为首次排气时间、住院时间。
1.5 观察指标 1)比对2组术后糖代谢指标、PSQI评分、营养状态指标、快速康复指标。2)分析GDM患者术后糖代谢指标与PSQI评分、营养状态指标、快速康复指标的相关性。

2 结果
2.1 2组患者术后糖代谢指标、PSQI评分、营养状态指标、快速康复指标分析 观察组术后FBG、2 h FBG、PSQI评分、营养素评分、首次排气时间、住院时间均高于对照组,差异有统计学意义(P<0.05)。见表1。
表1 2组患者术后糖代谢指标、PSQI评分、营养状态指标、快速康复指标比较分)
2.2 分析GDM患者术后糖代谢指标与PSQI评分、营养状态指标、快速康复指标的相关性 相关性分析:术后糖代谢指标FBG、2 h FBG均与PSQI评分、营养素评分、首次排气时间、住院时间呈正相关,差异有统计学意义(P<0.05)。见表2。
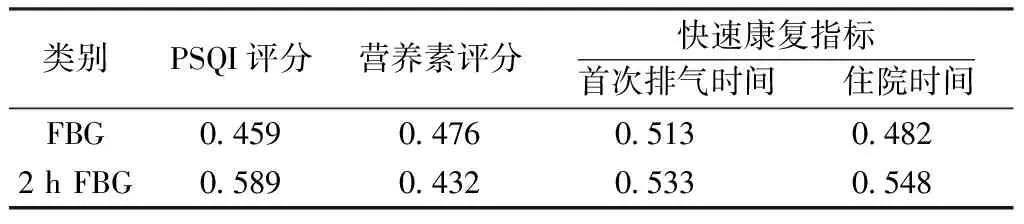
表2 分析GDM患者术后糖代谢指标与PSQI评分、 营养状态指标、快速康复指标的相关性(r)
3 讨论
GDM属于妊娠期女性常见代谢性疾病,患者长期处于高血糖状态会影响母婴安全,增加剖宫产手术的风险性,如术后切口愈合不良、感染等,且研究表明GDM患者术后糖代谢异常的影响因素诸多,如睡眠质量、营养状态、剖宫产术后康复情况等。因而本研究着重分析GDM患者剖宫产术后糖代谢与快速康复、睡眠质量、营养状态的相关性。
本研究选取本院剖宫产分娩的GDM患者,并收集同期剖宫产分娩的正常孕妇,分析术后糖代谢与快速康复、睡眠质量、营养状态等指标,结果显示观察组术后FBG、2 h FBG、PSQI评分、营养素评分、首次排气时间、住院时间均高于对照组,差异有统计学意义(P<0.05),证实剖宫产术后GDM患者糖代谢异常,且睡眠质量相对较差,营养状态差,首次排气时间与住院时间均相对较长。进一步分析相关性发现GDM患者术后糖代谢指标FBG、2 h FBG均与PSQI评分、营养素评分、首次排气时间、住院时间呈正相关,差异有统计学意义(P<0.05),进一步证实GDM患者术后糖代谢异常与其睡眠质量、营养状态、首次排气时间与住院时间均呈正性相关。营养状态差会导致患者机体营养不均衡,从而导致部分营养元素摄入不均衡,影响机体营养吸收,可能会导致部分与胰岛素敏感性相关的元素深摄入不足,进而影响术后糖代谢水平[5]。睡眠质量差会影响患者的生理与心理,导致内分泌水平异常,且可能与产妇机体胰岛素抵抗水平相关,从而导致GDM患者术后糖代谢指标持续异常[6]。剖宫产手术具有一定创伤性,可能会导致患者糖代谢紊乱加重,且会增加术后并发症发生率,因而对患者实施快速康复管理可有效缩减首次排气时间、住院时间,促患者术后恢复。
GDM是一种妊娠期间常见的代谢性疾病,据世界流行病学调查显示大约12%的孕妇会患有妊娠糖尿病[7]。调查发现部分GDM患者剖宫产术后仍处于高血糖状态,影响母婴安全,且还极易导致术后切口愈合不良、感染等情况。经过本研究分析发现术后糖代谢指标FBG、2 h FBG均与PSQI评分、营养素评分、首次排气时间、住院时间呈正相关,表明为控制GDM患者剖宫产术后糖代谢指标,可从加强营养管理,调整睡眠,促进快速康复方面入手。生活方式的改变,包括最低限度的健康饮食、体育锻炼和自我监测血糖水平等,是唯一表明可能改善GDM产妇及其婴儿健康的干预措施,生活方式干预可明显降低巨大儿的发生率,饮食管理是糖尿病血糖控制的主要手段,合理的饮食不仅可以使血糖水平得到良好的控制,还可以降低治疗药物的使用率,这一点对于妊娠期妇女尤为重要,但因受GDM患者孕期、病情、饮食习惯及饮食控制等方面的认识不一,传统的饮食管理模式用统一的营养方案难以满足患者的病情需求,而个性化的营养管理模式日益被临床重视[8]。个性化营养支持简单易行、成本低、效果明显,通过患者生活方式、文化背景及经济条件差异,利用膳食模型,合理控制每天摄入量,优化饮食结构,准确摄入每日热量、脂肪等物质,以此改善以摄入过多的能量造成的胰岛素抵抗,以避免体内较高的脂肪含量引起胰岛素过度分泌,因此在妊娠期糖尿病中具有较好的临床应用价值。GDM患者剖宫产术后康复管理在其康复进程中扮演重要角色,合理、完善的术后康复方案可促GDM患者术后快速康复,降低并发症发生率[9]。快速康复管理模式的基础为循证医学,手段为多模式干预,涉及到麻醉科、营养科、康复科等多学科领域,旨在达成早期康复,实现无痛、无风险手术目标的概念,多模式镇痛、早期进食、早期离床活动和优化外科技术、以减少应激反应与并发症均是快速康复管理模式的核心,与常规围术期管理方案相比,快速康复理念有助于缩减GDM患者的住院时间、降低感染发生率,减轻其经济负担。因而加快GDM患者剖宫产术后康复有助于控制术后糖代谢指标,缓解病情。相关文献报道GDM患者在妊娠期发生睡眠障碍的概率为33%[10]。睡眠质量差会导致GDM患者胰岛素敏感性降低,且夜间糖皮质激素分泌升高,交感神经系统兴奋,分泌瘦素量降低,导致葡萄糖耐量下降。且相关文献报道睡眠时间内每减少1 h,GDM患者的血糖水平会增幅4%。因而睡眠时间的长短与GDM患者的血糖水平密切相关,为控制GDM患者术后糖代谢指标,可通过调节睡眠周期,调整睡眠时间来改善。
综上所述,GDM患者剖宫产术后糖代谢与睡眠质量、快速康复指标、营养状态指标呈正相关,因而在GDM患者剖宫产术后加强营养管理,调整睡眠,促进快速康复有助于控制术后糖代谢指标。

