结核性脑膜炎临床诊断评分体系的建立及评价研究
张鹏,黄艳平,林铭佳,经文娟,蒋忠胜
结核病作为一种常见传染病,是目前全球导致死亡的十大原因之一[1]。结核性脑膜炎(tuberculous meningitis,TM)约占所有结核病的1%,在肺外结核中占5%~10%[2]。由于TM起病较隐匿,早期症状不典型,特异性检查较少,导致TM的误诊率较高。即使TM患者接受了抗结核治疗,但仍有较高的病死率(10.0%~36.5%)[3],尤其是在艾滋病(acquired immune deficiency syndrome,AIDs)患者中,其临床表现不典型造成了诊断延迟、抗结核治疗不及时,进而导致患者病死率、致残率高。因此,早期诊断、早期治疗对于改善TM患者的预后极为重要。本研究通过分析TM患者的临床症状、影像学检查、实验室检查等资料,建立TM临床诊断评分体系(tuberculous meningitis clinical diagnostic score,TMCDs),并对其应用价值进行初步评价。
1 对象与方法
1.1 研究对象 选取2011年11月至2021年9月在柳州市人民医院感染病科住院并诊断为脑膜炎的患者187例为研究对象。本研究通过柳州市人民医院伦理委员会审核批准(KY2021-013-01),患者均签署知情同意书。
1.2 诊断及排除标准 诊断标准:(1)AIDs的诊断参照《中国艾滋病诊疗指南(2018年版)》[4];(2)TM诊断标准:①脑脊液结核菌涂片及培养阳性;②细菌学阴性者需结合临床病史、体征、实验室检查综合判断;诊断要点包括密切的结核接触史及是否接种卡介苗,有肺部、泌尿生殖系统、肠道等结核病灶,发病缓慢,具有结核中毒症状,伴颅内高压、脑膜刺激征及其他神经系统症状和体征,脑脊液检查符合非化脓性脑膜炎表现,抗结核治疗有效;③结核分枝杆菌基因聚合酶链式反应(TB-DNA PCR)结合探针检测阳性及抗结核治疗有效。符合3条中1条即可诊断。
排除标准:脑血管意外、糖尿病等引起的中枢神经系统疾病。
1.3 临床资料
1.3.1 一般资料 收集患者的一般资料,主要包括性别、年龄、临床症状(发热、头痛、意识障碍、颈抵抗)。
1.3.2 实验室及影像学检查结果 整理患者相关实验室检查及影像学检查结果,包括人类免疫缺陷病毒(HIV)感染情况、CD4+T淋巴细胞计数、C反应蛋白、颅内压、脑脊液常规生化检查(糖、氯、蛋白、细胞数)等。
1.4 判断标准 意识障碍包括嗜睡、昏睡、浅昏迷、中度昏迷、深昏迷,符合其中任一条即考虑为意识障碍;C反应蛋白>6 mg/L即为C反应蛋白升高;脑脊液糖<2.5 mmol/L即为脑脊液糖降低;脑脊液氯<120 mmol/L考虑脑脊液氯降低;脑脊液蛋白>0.45 g/L即为脑脊液蛋白升高;脑脊液单核细胞比例>50%考虑为脑脊液单核细胞升高。
1.5 分组 采用sPss 21.0统计软件将患者随机分成建模组(147例)和验模组(40例)。根据是否为TM将建模组分为非TM亚组(76例)和TM亚组(71例)。
1.6 统计学方法 采用sPss 21.0统计学软件进行数据处理。符合正态分布的计量资料以(±s)表示,两组间比较采用成组t检验;不符合正态分布的计量资料以M(P25,P75)表示,两组间比较采用非参数检验;计数资料以相对数表示,两组间比较采用χ2检验。建模组采用多因素Logistic回归分析探讨TM的影响因素;根据每个因素的β值所占比重设立相应分值,建立TMCDs;采用受试者工作特征曲线(ROC曲线)分析TMCDs诊断TM的价值。以P<0.05为差异有统计学意义。
2 结果
2.1 一般资料 187例脑膜炎患者中男133例,女54例;HIV感染者94例,非HIV感染者93例;TM患者90例,非TM患者97例;非TM患者中隐球菌性脑膜炎55例,化脓性脑膜炎12例,其他脑膜炎30例。
2.2 非TM亚组和TM亚组临床资料比较 两亚组头痛、HIV感染、CD4+T 淋巴细胞计数 <200/μl、C 反应蛋白升高、颅内压 >200 mm H2O(1 mm H2O=0.009 8 kPa)、脑脊液糖降低、脑脊液氯降低、脑脊液蛋白升高、脑脊液单核细胞升高情况比较,差异有统计学意义(P<0.05);两亚组性别、年龄、发热、意识障碍、颈抵抗、脑脊液细胞数>200/μl情况比较,差异无统计学意义(P>0.05),见表1。

表1 建模组中两亚组患者临床资料比较Table 1 Clinical data of patients with tuberculous meningitis and nontuberculous meningitis in the model group
2.3 发生TM影响因素的多因素Logisitic回归分析以是否为TM(赋值:TM=1,非TM=0)为因变量,上述单因素分析中差异有统计学意义的指标头痛(赋值:是=1,否=0)、CD4+T淋巴细胞计数(赋值:<200/μl=1,≥200/μl=0)、C反应蛋白(赋值:升高=1,不升高=0)、脑脊液糖(降低=1,不降低=0)、脑脊液蛋白(赋值:升高=1,不升高=0)为自变量进行多因素Logistic回归分析,结果显示,头痛、CD4+T 淋巴细胞计数<200/μL、C反应蛋白升高、脑脊液糖降低、脑脊液蛋白升高均是TM的影响因素(P<0.05),见表2。
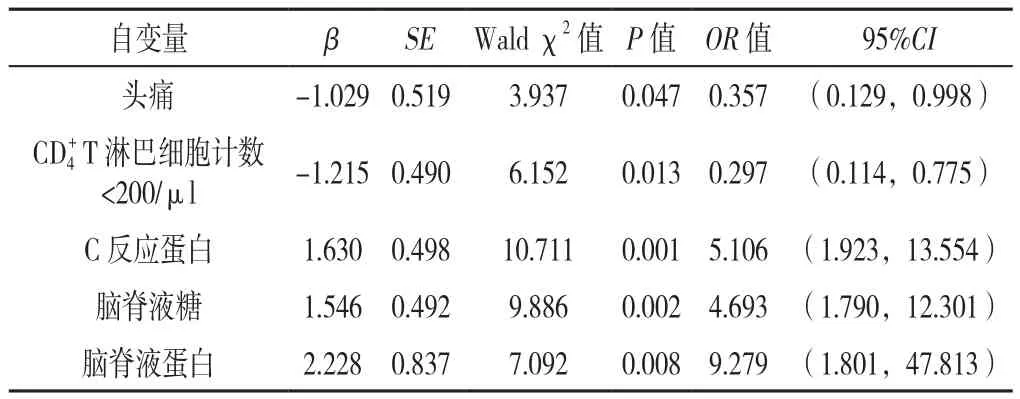
表2 发生TM影响因素的多因素Logistic回归分析Table 2 Multivariate Logistic regression analysis of influencing factors of tuberculous meningitis
2.4 建立TMCDs 将以上5个影响因素同时结合临床经验纳入脑脊液氯(赋值:降低=1,不降低=0)、脑脊液细胞数(赋值:>200/μl=1,≤200/μl=0)再次进行多因素Logistic回归分析结果显示,头痛、CD4+T 淋巴细胞计数<200/μl、C反应蛋白升高、脑脊液糖降低、脑脊液蛋白升高均是TM的影响因素(P<0.05),见表3。同时根据临床情况,绘制脑脊液氯和脑脊液蛋白诊断TM的ROC曲线,其中脑脊液氯诊断TM的ROC曲线下面积(AUC)为0.735〔95%CI(0.655,0.815),标准误=0.041,P<0.001〕,最佳诊断界值为6.9 mmol/L;脑脊液蛋白诊断TM的AUC为0.732〔95%CI(0.651,0.813),标准误=0.041,P<0.001〕,最佳诊断界值为0.2mmol/L。根据最佳诊断界值将患者分为脑脊液氯<6.9 mmol/L和脑脊液氯≥6.9 mmol/L;脑脊液蛋白<0.2 g/L和脑脊液蛋白≥0.2 g/L。根据上述7个因素的β值建立评分系统,将脑脊液氯降低β值设定为1分,其他因素β值与其的倍数即为该因素所对应的分值,因2个影响因素评分为负值,为方便临床,每个因素对应分值增加2.5分,最终建立TMCDs,具体评分见表4。
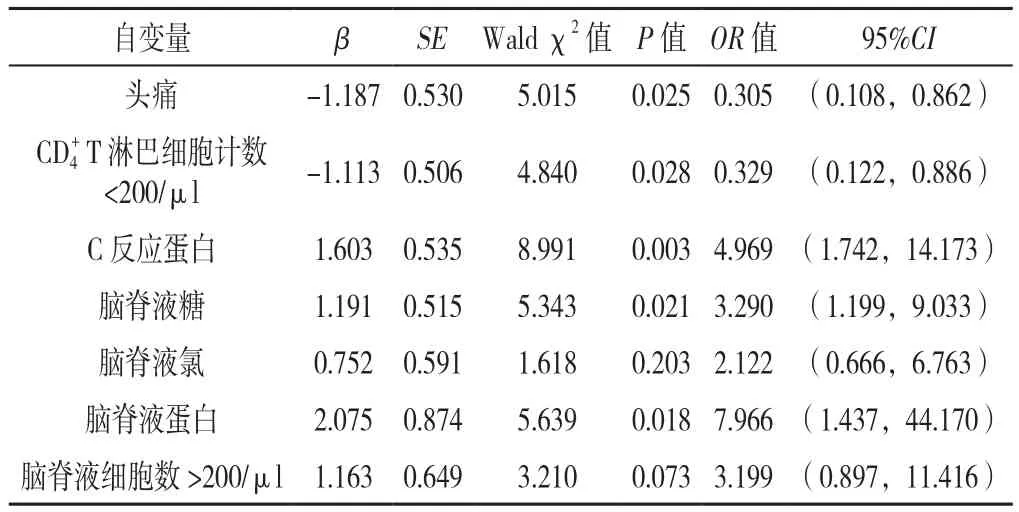
表3 发生TM影响因素的多因素Logistic回归分析Table 3 Multivariate Logistic regression analysis of factors associated with tuberculous meningitis

表4 TMCDs(分)Table 4 The clinical diagnostic scoring system for tuberculous meningitis
2.5 TMCDs诊断TM的价值 按表4建立的TMCDs对建模组147例患者进行评分,TMCDs诊断建模组TM的AUC为0.807〔95%CI(0.735,0.879),标准误=0.037,P<0.001〕,灵敏度为0.690,特异度为0.855,最佳诊断界值为21.50分,见表5、图1。TMCDs诊断验模组TM的AUC为0.766〔95%CI(0.610,0.921),标准误=0.079,P=0.004〕,灵敏度为0.789,特异度为0.667,见图2。

表5 TMCDs诊断建模组TM的价值Table 5 Diagnostic value of the clinical diagnostic scoring system for tuberculous meningitis in the model group

图1 TMCDs诊断建模组TM的ROC曲线Figure 1 ROC analysis of the performance of the clinical diagnostic scoring system in predicting tuberculous meningitis in the model group

图2 TMCDs诊断验模组TM的ROC曲线Figure 2 ROC analysis of the performance of the clinical diagnostic scoring system in predicting tuberculous meningitis in the validation group
3 讨论
由于TM症状不典型、起病缓慢,目前临床检查确诊较为困难,导致其诊断较晚、误诊率高、病死率高,合并HIV感染患者更为明显。本研究通过对TM患者与非TM患者的临床症状、体征、实验室检查等进行比较,建立了TM的临床诊断模型——TMCDs。
有研究通过对AIDs合并TM患者与AIDs合并隐球菌脑膜炎(非TM)患者临床特点进行比较发现,TM患者发热比例更高,且意识障碍发生率较高,但在头痛发生率方面无明显差异。同时发现当CD4+T 淋巴细胞计数<100/μl时,TM多发,当淋巴细胞计数<50/μl时,隐球菌性脑膜炎更多见[5]。本研究发现发热情况在TM和非TM两组间无差异,但非TM患者中头痛比例较高,可能是由于TM患者多起病缓慢,而非TM患者中主要为隐球菌性脑膜炎、化脓性脑膜炎等,多起病较快、颅内压较高,所以头痛更为明显。同时,淋巴细胞计数<200/μl的患者中非TM患者更为多见,可能与脑膜炎患者中HIV阳性病例纳入较少有关。
QU等[6]研究发现,相比于隐球菌性脑膜炎患者,TM患者更易出现发热症状,且脑脊液白细胞计数更高。考虑TM患者在入院早期更易出现急性炎性反应,且以中性粒细胞升高为主[7]。本研究均未发现类似表现,可能与研究中非TM包含多种中枢神经系统感染有关,同时也提示在制订诊断评分标准时需考虑脑脊液细胞数情况。
C反应蛋白是广泛应用于临床的病原微生物感染标志物,其不仅在补体系统中发挥作用,在感染方面亦具有重要的调节作用。张钦林等[8]研究发现,TM患者血清中C反应蛋白表达水平仅次于化脓性脑膜炎患者,但C反应蛋白水平鉴别TM患者与体检健康者的特异度仅为67%,需联合其他指标提高诊断效能。
脑脊液的实验室检查是诊断中枢神经系统感染的重要手段。目前,有研究认为AIDs合并TM患者脑脊液生化检查更容易出现“低氯高蛋白”现象[5]。本研究结果显示,相比其他中枢神经系统感染,TM患者脑脊液中的糖、蛋白变化更明显,氯变化没有差异。但多种疾病可出现类似脑脊液改变,常见的如隐球菌性脑膜炎,在无病原学诊断的前提下,脑脊液糖降低、蛋白升高容易引起误诊。因此,脑脊液氯在TM诊断中具有一定作用,需纳入TMCDs。
目前对于TM的诊断,在病原学诊断较困难的前提下,联合多种实验室及影像学检查指标等来进行临床诊断更为实际。赵帝等[9]对通过非HIV人群中TM和隐球菌性脑膜炎鉴别诊断列线图模型进行研究发现,患者年龄、发热、自身免疫性疾病、脑脊液压力、脑脊液白细胞计数、脑脊液糖水平是鉴别TM与隐球菌性脑膜炎的差异因子;列线图模型鉴别TM和隐球菌性脑膜炎的AUC在训练组和验证组中分别为0.853和0.897;但该研究中排除了HIV感染患者,而此类患者中枢神经系统感染较多,且不典型,因此适用范围受到一定影响。《2019中国中枢神经系统结核病诊疗指南》[10]也推荐在缺乏病原学诊断依据的情况下,应采用综合多方面指标的临床诊断评分进行中枢神经系统结核病临床诊断,其中评分≥12分或≥10分(无法进行影像学检查时)为高度疑似患者,评分介于6~11分或6~9分(无法进行影像学检查时)为疑似患者(推荐强度低),但需要排除化脓性脑膜炎、隐球菌性脑膜炎、病毒性脑膜炎等非TM。本研究通过纳入不同类型脑膜炎构建TMCDs,通过ROC曲线分析表明其诊断价值较高,同时通过验证,也进一步提示了较高的临床应用价值。当TMCDs评分<21.5分时,患者诊断为TM的可能性较小,需重点考虑非TM;当TMCDs评分≥21.50分时,其灵敏度为69.0%、特异度为85.5%,随着分值上升,诊断TM的可能性逐渐增大,其他脑膜炎的可能性逐渐降低。因此当TMCDs评分≥21.50分时,高度怀疑患者为TM,需及时进行抗结核治疗。当然,TMCDs不能最后确诊时,还需病原学诊断确诊,但缺乏病原学诊断的前提下,通过TMCDs可以为患者早期诊断提供线索,对基层医院TM的及时发现、及早诊治、降低病死率具有重大意义。
综上所述,TM作为结核病中最严重的并发症,其高致残率、致死率、低病原学诊断率提示建立一种简单、方便、利于临床应用的诊断评分标准显得尤为迫切。本研究通过多因素Logistics回归分析建立了包含症状、免疫状态、实验室检查、影像学检查等多种因素的TMCDs,通过验证提示其具有较高的诊断效能,同时可鉴别TM与非TM,对TM早期诊断具有指导价值。但由于本研究为单中心研究、纳入病例较少,可能存在抽样误差,TMCDs的诊断价值有待进一步验证。
作者贡献:张鹏、蒋忠胜进行文章的构思与设计;张鹏、黄艳平、蒋忠胜进行研究的实施与可行性分析;张鹏、林铭佳、经文娟进行资料收集;张鹏、黄艳平进行资料整理;张鹏撰写论文,对文章整体负责,监督管理;黄艳平进行论文的修订;蒋忠胜负责文章的质量控制及审校。
本文无利益冲突。

