重症脑损伤急性期钠代谢失衡特点及其与伤情、预后的相关性
刘正清,喻莉,许卫江,龙鼎,郭亚男,胡钧贤
颅脑外伤是神经外科常见的重症[1]。严重脑损伤后容易发生并发症,如钠代谢异常等,影响患者的预后[2]。但关于钠代谢紊乱特征与脑损伤急性期损伤和预后之间关系的报道较少[3]。本研究对重型颅脑损伤急性期患者的血清钠进行监测和分析,报道如下。
1 资料与方法
1.1 一般资料
选择2016 年1 月至2018 年1 月我院收治的重型颅脑损伤患者156例,其中男89例,女67例;年龄24~59岁,平均(41.52±5.63)岁;格拉斯哥昏迷量表(Glasgow coma scale,GCS)评分3~5 分55 例,6~8分101例。
纳入标准:入院脑CT和MRI被诊断为重症脑损伤[4];年龄≥16 岁;GCS 评分3~8[5];生存期≥1 周;受伤前无肾功能异常和糖尿病;病例资料完整,家属对本次研究知情同意。排除标准:合并严重复合伤;入院后接受手术或其他相关治疗在2 d 内清醒或死亡者;住院期间中断治疗(如精神异常、拒绝参与研究患者)。
1.2 方法
1.2.1 治疗方法 2 组均在入院后接受常规治疗,包括降低颅内压,抗炎,预防感染,止血和支持治疗的脱水剂。根据病情,选择适当时机行手术治疗,并给予促进脑组织功能恢复的药物。监测并调整水电解质平衡。
1.2.2 临床数据采集 收集年龄、性别、GCS评分、既往病史等一般资料。伤后立即对患者进行电解质、肝功能、肾功能监测和血气分析1 周,采用急性生理与慢性健康评分(Acute Physiology and Chronic Health Evaluation Ⅱ,APACHE Ⅱ)[6]软件计算入院时和伤后1 周的APACHE Ⅱ评分。评分范围为0~71分,分数越高,病情越重。以伤后1个月或患者死亡为观察终结。
1.2.3 钠代谢失衡的诊断 钠代谢失衡的诊断基于文献标准[7]:血清钠≤135 mmol/L为低钠血症,血清钠>150 mmol/L为高钠血症;如果发生电解质紊乱,可根据病情监测血钠。同一天有数次检查的取其最差值。
1.3 统计学处理
采用SPSS 19.0软件处理数据。符合正态分布以及方差齐性的计量资料以(±s)表示,t检验或方差分析;计数资料以率表示,组间比较采用χ2检验;采用Pearson进行相关性分析;P<0.05 为差异有统计学意义。
2 结果
2.1 伤后不同时间段钠代谢失衡情况
本组156 例患者伤后急性期钠代谢失衡率67.95%(106/156),其中高钠血症发生率20.51%(32/156),低钠血症47.44%(74/156);伤后>7 d 时钠代谢失衡率明显高于伤后即刻,差异有统计学意义(P<0.05),见表1。

表1 本组156例患者伤后不同时间段钠代谢失衡情况
2.2 不同意识水平患者伤后急性期血钠水平比较结果
根据患者入院GCS 评分将患者分别纳入3~5 分组55 例和6~8 分组101 例。在伤后急性期(1~7 d),3~5 分组患者的平均血钠水平在伤后2~7 d均明显高于6~8分组,且钠代谢失衡率明显高于6~8分组,差异有统计学意义(均P<0.05),见表2、3。
表2 不同意识水平患者伤后急性期血钠水平比较(mmol/L,±s)

表2 不同意识水平患者伤后急性期血钠水平比较(mmol/L,±s)
组别3~5分组6~8分组t值P值例数55 101第1天138.82±3.69 138.76±4.10 5.921>0.05第2天144.49±9.68 139.82±5.52 10.064<0.05组别3~5分组6~8分组t值P值第3天151.62±13.58 141.96±6.78 2.632<0.05第4天153.84±14.56 142.61±9.98 4.536<0.05第5天155.96±15.92 140.42±8.24 10.671<0.05组别3~5分组6~8分组t值P值第6天153.16±14.28 140.96±12.11 4.078<0.05第7天149.62±13.35 139.62±11.26 11.627<0.05

表3 不同意识水平患者伤后急性期钠代谢失衡率比较
2.3 不同血钠水平患者的病情特点及APACHE Ⅱ评分
高钠血症的血清钠浓度高于低钠血症,发生时间早于低钠血症、持续时间长于低钠血症,且伤后1 周时,高钠血症APACHE Ⅱ评分明显高于低钠血症与血钠正常者,差异有统计学意义(P<0.05),见表4。
表4 不同血钠水平患者的病情特点及APACHE Ⅱ评分(±s)

表4 不同血钠水平患者的病情特点及APACHE Ⅱ评分(±s)
血钠水平高钠血症低钠血症血钠正常F值P值例数32 74 50血清钠浓度/(mmol/L)162.2±11.6 123.2±8.9-3.246<0.05发生时间/d 2.6±0.7 6.5±0.5-6.581<0.05血钠水平高钠血症低钠血症血钠正常F值P值持续时间/d 6.5±2.51 4.7±0.56-5.204<0.05 APACHE Ⅱ评分/分入院时18.12±2.34 19.35±2.51 18.36±3.98 6.712<0.05伤后1周24.26±3.25 15.84±2.61 16.35±3.54 4.851<0.05
2.4 不同血钠水平患者的病死率比较
伤后1个月,高钠血症、低钠血症和血钠正常患者的实际病死率分别为18.75%(6/32)、4.05%(3/74)和2.00%(1/50),高钠血症患者的病死率高于其他2组(F=5.68,P<0.05)。
2.5 患者伤后急性期血钠水平与病情相关性分析
Pearson相关分析结果显示,重症脑损伤急性期患者的血钠水平与GCS评分呈负相关,与APACHE Ⅱ评分及预后病死率呈正相关,差异有统计学意义(P<0.05),见表5。
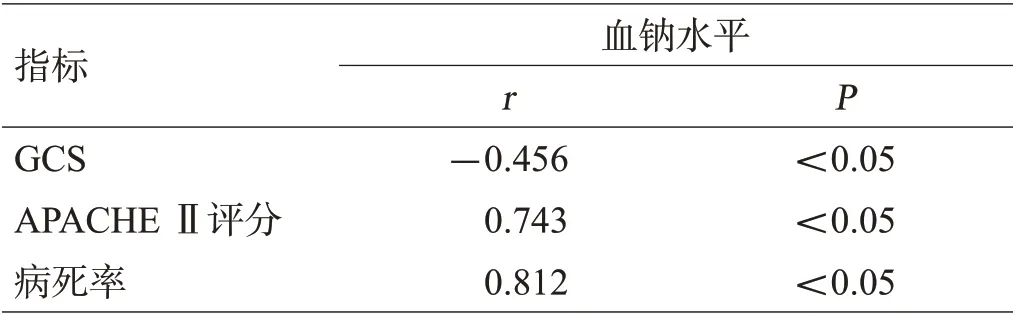
表5 156例患者伤后不同时间段钠代谢失衡结果
3 讨论
颅脑损伤,尤其是严重脑损伤患者因昏迷时间长,容易并发多种合并症,其钠代谢往往处于失衡状态[8]。既往研究多认为水和电解质不平衡与使用脱水剂或利尿剂的时间有关,但是其具体机制尚不清楚[9]。目前,关于脑损伤患者的血钠水平的研究通常是回顾性研究,而不是基于患者潜在疾病的分层[10]。因此,本研究在既往研究成果的基础上,收集156例重型颅脑损伤患者的一般资料,分析其血钠特点,结果显示患者伤后急性期钠代谢失衡率67.95%,其中高钠血症发生率20.51%,低钠血症47.44%,在伤后>7 d 时钠代谢失衡率明显高于伤后即刻(P<0.05)。且本组患者大部分在伤后3~7 d出现钠代谢失衡,与既往研究结果相符[11]。低钠血症的发生率相对较高,这可能与采用的治疗手段有关,也可能受患者本身病情及个体差异因素等影响。在调查不同GCS评分患者的血钠水平发现,伤后2~7 d,3~5分组患者的平均血钠水平明显高于6~8分组,钠代谢失衡率高于6~8分组(P<0.05)。GCS评分是反应患者昏迷程度的重要指标,这也提示当患者处于昏迷状态时,体内血钠水平更容易出现紊乱状态,对患者的预后不利。研究还发现,高钠血症的发生早于低钠血症且持续时间长于低钠血症(P<0.05)。这提示重症脑损伤患者高钠血症大多集中在发病后1~3 d,且维持时间长。这也可以视为钠代谢失衡的一个特点。伤后1 周时,高钠血症APACHEⅡ评分明显高于低钠血症与血钠正常者,伤后1 个月实际病死率明显高于低钠血症与血钠正常者(P<0.05)。这与既往研究结果相符[12]。
分析严重脑损伤急性期钠代谢失衡和高钠血症的原因,可考虑以下几点:①颅脑损伤导致肾素-血管紧张素增加。肾小球滤过减少,导致急性肾功能损害,利尿剂激素反应减弱或丧失,肾脏尿液浓度降低,细胞外液明显减少,血钠相对增加,导致高钠血症[13,14]。②机体失水。在脑损伤的急性期,颅内压升高引起呕吐,应激性溃疡引起胃肠功能障碍,而禁食和胃肠减压则增加胃肠液丢失。人工呼吸道开放,通过呼吸道的水分流失明显增加[15]。同时又因颅脑损伤导致的中枢性高热、呼吸机相关性肺炎而频繁进行吸痰或痰液引流,不显性失水远大于常规评估量,这一部分在液体输入和输出的统计中经常被忽略[16]。③大量脱水药物的使用。颅脑损伤患者使用利尿剂不当会引起高钠血症,血钠升高导致血浆渗透压升高,神经细胞脱水,抽搐,意识障碍程度增加。此时正是脑水肿的高峰期,临床医生可能误认为病情的变化是由颅内压的增加引起的,从而加强脱水和利尿的治疗,加重水钠失衡[17-20]。低钠血症的发生主要是由抗利尿激素的异常分泌引起的,而抗利尿激素的异常的主要原因是钠潴留和钠排泄增加。
综上所述,急性脑损伤后,钠代谢失衡发生率高,以低钠血症更多;高钠血症大多集中在发病后1~3 d,且维持时间长;血清钠水平与GCS评分呈负相关,与APACHEII评分和预后死亡率呈正相关。临床上,应在严重脑损伤发病后1~3 d监测血钠浓度,并积极预防血钠失衡。

