卫生技术评估用于耗材准入和支付的国际经验与启示
王昊德 罗雅双 覃肖潇 王海银
(上海市卫生和健康发展研究中心 上海 201199)
作为我国最大的医疗市场单一支付方,医保部门应发挥医保基金战略购买作用,实施以价值为导向的医保支付。然而,对于医保部门而言,耗材的管理和支付与药品具有较大不同。一是耗材多没有明确的单一适应症,同一技术可能适用于多种疾病;二是耗材的临床有效性和使用者熟练度关系紧密,需结合临床专家主观判断;三是耗材相对药品产品周期更短,对评审速度提出更高要求;四是多数耗材有固定的临床使用场景(术式),审批和支付需考虑针对性等。因此,面对近10 万家医疗耗材厂商和近100万编码耗材产品,如何构建适合我国医保支付体系的医疗耗材准入、支付体系,成为摆在医保部门面前的一大难题[1,2]。
本研究通过简要介绍英国国家健康服务体系(National Health Service, NHS) 和澳大利亚医疗保障服务体系(Medicare)下应用卫生技术评估(Health Technology Assessment, HTA)进行耗材管理的实践经验,为我国未来推动HTA 应用于医保耗材管理提供借鉴。
1 澳大利亚:混合医保制度下的多部门评审模式
1.1 卫生服务体系
澳大利亚建立了覆盖全体国民的Medicare 体系,并对收入超过最低限额但没有购买补充保险的公民征收1%的医疗保险附加费,政府将私人医疗保险视作对公费体系的必要补充。Medicare 规定享受Medicare 免费医疗服务的患者(下称公费医疗患者)无需向医疗机构支付必要的耗材费用,该部分费用算入支付项目统一打包支付。在对医疗服务的定价方面,澳大利亚采取以本国疾病诊断相关分组(ARDRGs)和国家医疗费用数据为基础的定价方法。
1.2 耗材准入的卫生技术评估
澳大利亚耗材的审批和上市监管权归属卫生部治疗用品管理局(TGA),对医疗器械/医疗设备和IVD 耗材分别定义评审(见表1)[5,6],按类别划分风险等级。根据澳大利亚《医疗产品法案(1989)》,医疗器械是用于人类的诊断、预防、监测、治疗的产品,按风险等级可以划分为四类三等,等级越高则风险越高。根据澳大利亚《医疗产品法案(2002)》,IVD 耗材用于人体样本进行检测以辅助临床诊断,按公共感染风险划分为四类四等。
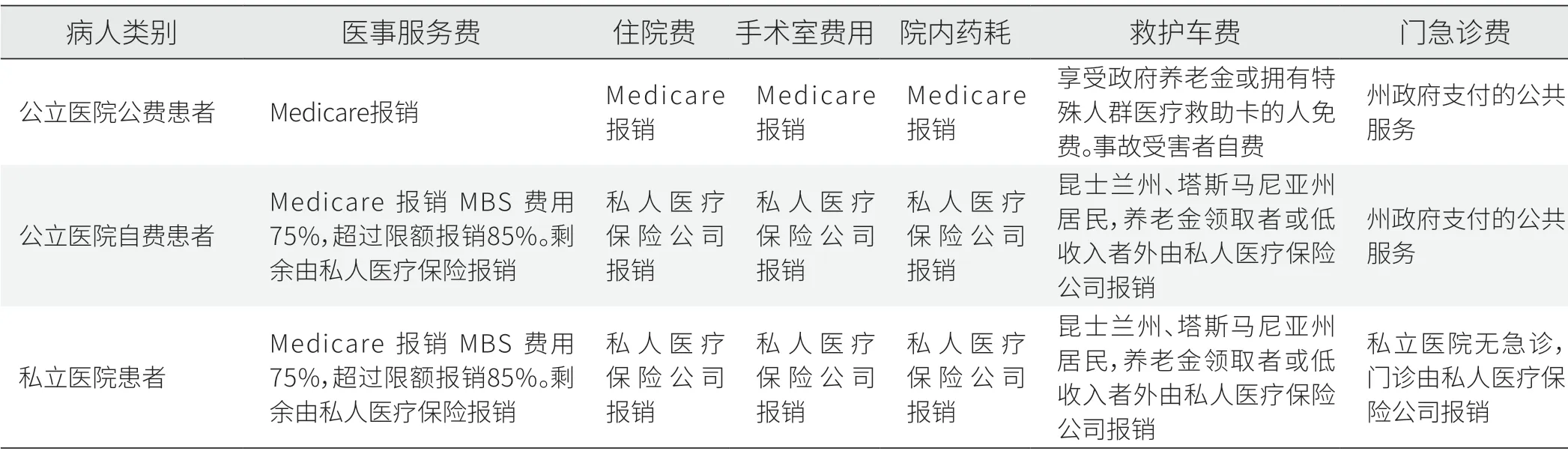
表1 澳大利亚各类患者的保障范围
评审机构在前期的准入中主要关注卫生技术的材料来源、安全性、其他国家审批情况。在供应商提出申请后,需首先向TGA 提交对应目录要求的产品信息,符合上市条件的耗材将被纳入澳大利亚治疗用品注册清单(Australian Register of Therapeutic Goods, ARTG),该清单目前纳入约4 万条耗材注册数据。在申报材料的要求上,对于低风险医疗器械(如样品采集容器、压舌板)厂商无需提供任何临床材料,中等风险器械可通过提交其他国家评审资料豁免,高风险器械需提交详细临床安全性、有效性技术评估报告和生物用品来源卫生技术评估证据。由于创新性产品一般缺少来自本国的临床证据,澳政府鼓励厂商使用别国真实世界数据作为申报依据和安全性证据。根据澳大利亚《医用器械法案(2019)》 ,TGA 将加强对安全性的上市前审查,加强对功能一致性设备统一标识码的普及和上市后效果跟踪,以便使用方选择合适的产品[7](见图1) 。
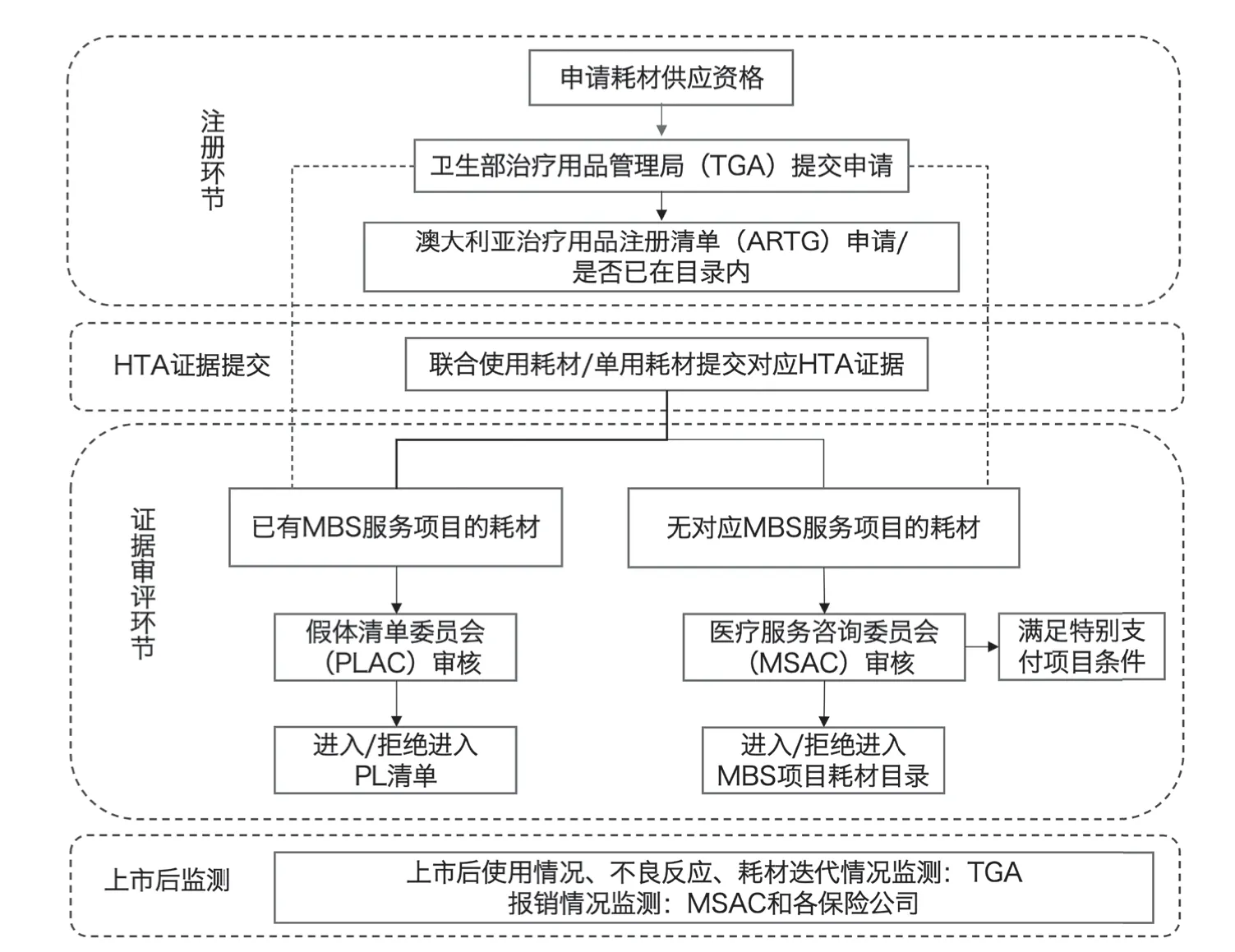
图1 澳大利亚耗材准入、评估使用和监测体系
1.3 耗材使用的卫生技术评估
无论对于公立医疗机构还是私人保险,医疗耗材的使用和采购均具有极高的循证性。PL 清单将耗材划分为A、B、C 三类,分别对应手术植入类耗材、人源性耗材、特殊批准的非临床耗材(如:胰岛素注射泵)。每个大类又包括耗材的使用科室(类别)、使用部位(亚类)、耗材组别(组)、耗材特性(亚组)、后缀组(附加组别信息)、ARTG 目录信息和附加适应症信息。清单还给出了每种耗材的支付编码、支付标准和具体费用,便于临床医生根据不同患者类型选择。该清单由澳洲假体目录委员会(PLAC)负责修订。
厂商在确认其耗材可应用于MBS 服务项目后,可通过澳大利亚国家统一卫生技术评估提交系统(HTAAP)提交卫生技术评估证据和希望得到PL 报销的价格。卫生技术评估主要包括新产品在临床有效性、安全性上的改进和证明提交价格合理的经济性依据。HTAAP 将耗材分为两类:独立使用耗材和捆绑使用耗材。假体目录委员会下设的临床咨询小组(CAG,主要对耗材的分组和对比材料提出意见) 和临床专家小组 (PoCE),基于耗材的风险性、创新性、耗材本身特性、经济性开展评审,并根据证据形成同意纳入、有条件纳入、进一步评估、未注册推迟评审、不纳入的评审意见。与英国、加拿大等基于严格卫生技术评估证据的国家不同,澳大利亚耗材卫生技术评估材料通常不是基于头对头成本-效用评价(CEA),委员会观点为决定报销价格的主要因素。委员会在每年3月、7月和11月进行评价,确定目录调整情况[9]。
1.4 澳大利亚医用耗材卫生技术评估的特点
澳大利亚针对医用耗材的卫生技术评估有两大特点。首先是目录融合度高,澳大利亚将耗材评审充分融入到医疗项目中,每个耗材均对应一个或多个MBS 医疗服务项目,申请新的服务项目还需再次提交申请和HTA 证据,在审批时即使用HTA 方法对耗材滥用进行控制。其次是医保、商保融合度高,充分利用卫生技术评估在私人医保上的溢出效应,提升社会整体医疗效率。
2 英国:国家健康服务体系下的中心化评审模式
2.1 卫生服务体系
英国是国家卫生服务体系(NHS)的典型国家,医疗体系费用来自政府税收,其卫生体系具有“覆盖全面、保障公平”的特点。NHS 负责支付相关的就诊费用和治疗必需的药品费用,国民仅需自行支付处方费和部分耗材费用[10]。
2.2 NICE 的耗材评估
根据相关规定,经过英国药物和保健产品监管署(Medicines and Healthc are Products Regulatory Agency, MHRA) 批准的近2 万条注册耗材和增加新适应症的已注册耗材,均有资格进行卫生技术评估。制造商或其他利益相关方(卫生部、地方NHS 基金会)通过固定程序提交HTA 需求。技术评估团队在收到需求后,从提交的潜在患者获益、潜在卫生系统获益、受益患者群体、疾病影响、费用影响、技术可持续性六个方面,结合对照技术和专家建议,筛选出符合要求的评估项目,并形成简报递送决策委员会。委员会评估HTA 需求的合理性,并将选中的项目分配至NICE 不同的项目组中,或将不满足NICE 评估要求但对特定学科具有较大获益的项目分配至特定的学科协会。例如,将身体扫描项目分配至英国扫描协会进行评估[11]。
NICE 共有四个项目可进行耗材评估,分别为医疗技术评估项 目(Medical Technologies Evaluation Programme,MTEP)、技术评估项目(technology appraisal,TA)、 诊断评估项目(Diagnostics Programme,DP) 和介入治疗评估计划(Interventional Procedures Programme, IPP)。其中,IPP 项目重点考虑新技术的有效性和安全性,不考虑技术的经济性和成本-效果情况;MTEP、TA、DP 与NICE药品卫生技术评估较为接近,关注有一定应用的新技术或增加适应症的改良技术;通过系统性综述和厂家递交材料判断产品的有效性、安全性,通过和当前临床使用最广泛或指南推荐的技术对比确定其经济性,帮助NHS 在其服务框架内提升耗材使用的合理性。充分评估的技术将被纳入临床指南(Clinical Guidelines Programme)当中指导临床实践[12,13](见图2) 。

图2 英国耗材HTA 应用
2.3 耗材本地化评估和采购评估
作为全国性质的权威评估机构,NICE 负责对耗材给出基于全国情况的HTA 评估意见。而NHS地方机构间的15 个健康科学网络 (Academic Health Science Networks,AHSNs) 和机构内的医疗器械管理小组,则负责基于本地情况的耗材评估。AHSNs 是由NHS 建立的创新技术使用交流组织,该组织基于现有的临床和研究证据进行新技术评估,并将评估观点传递给组织内机构的管理者和临床专家,以辅助相关决策和技术普及。医疗器械管理小组是各医疗机构内耗材管理的第一责任主体,由医疗安全主管、微生物学顾问、临床专家、采购主管等多部门联合组成,对新耗材在本机构内的使用安全性、对应治疗疾病、采购便利性和MHRA 的评审意见进行医院卫生技术评估(Hospital-Based Health Technology Assessment,HTA),以确定是否在机构内使用该耗材[14,15]。
2.4 英国医用耗材卫生技术评估的特点
英国卫生技术评估具有规范性高和相关方参与广两大突出特点。NICE 制定了标准的卫生技术评估项目申报、筛选、评估和项目分配指南,指导厂商和有需求的利益相关方根据自身产品特点和应用场景分门分类提交不同证据,同时NICE还针对不同使用方式的耗材,进一步划分出复合型技术评估 (Multiple Technology Assessment,MTA)、单用技术评估(Single Technology Assessment, STA)、高经济性技术快速评估 (Fast Track Appraisal,FTA)三类[16],优化评估资源的使用。从参与度上看,器械厂商、临床使用者、卫生技术评估专家和患者群体均充分参与到评估项目筛选、评估证据产生、评估意见出具的全过程中。AHSNs 则在其中发挥了知识传递者的关键角色,将适合地方医疗事业发展的评估知识通过讨论会传递给医疗机构管理者,发挥了卫生技术评估结果的外部性[15]。
3 我国应用耗材HTA 的相关建议
3.1 建立标准化的分段评估流程
从国际经验看,英国和澳大利亚的耗材卫生技术评估系统流程各有特点,但两国均通过标准化流程将耗材HTA 科学化、标准化。在评估对象的选择上,英国通过建立前期技术评估团队为待评估项目确定优先级,增强了耗材评估的可操作性和评估资源分配的合理性,有助于管理部门明确监管重点。
我国尚未发布针对耗材的卫生技术评估指南和价格动态调整机制。考虑到中国的人口规模和省份之间的差异性,在全国层面,医保部门和卫健部门可发布指导性的评估维度和流程建议;各省份卫生主管单位可委托本地研究单位,借鉴国际评估模式与方法,建立符合省份要求的卫生技术评估体系;各执行单位进一步完善耗材入院制度,充分利用卫生技术评估引导厂商和临床合理参与耗材落地工作。另一方面,耗材的评估相对药品具有更高的不确定性,其效果与使用者的操作熟练程度、更新换代的速度以及同类不同品牌耗材之间的差异密切相关,导致并非所有耗材均满足卫生技术评估的需求。我国医保部门可考虑设立耗材评估预筛选小组,从评估价值、证据全面性、技术成熟度、总费用情况四个维度为相关耗材进行评级。对于不满足进行卫生技术评估的新技术或年支出较低的耗材,可参考英国NICE 出具的医疗器械创新技术简报(Medtech Innovation Brief ings, MIBs)或英国国家卫生研究院(NIHR)建立的水平扫描中心(Horizon Scanning Centre),建立相关新技术证据整合机制,基于当前证据作出参考性判断。
3.2 完善评估队伍建设
技术评估,人才先行。澳大利亚和英国的耗材评估过程均组织多学科专业人员共同参与,基于多来源证据对耗材价格、用量、费用占比、安全性、有效性等进行评估。过往研究发现,耗材相对药品具有一定特殊性,临床效果的不确定性要求评估人员应充分了解不同耗材的特点。国家和地区HTA 机构应加强对公立医院相关人员的培训,发挥一线机构内人员的桥梁作用[17];HTA 结果外部性,鼓励机构间互助,共同提升医疗效率和管理效率。
3.3 发挥目录间联动机制
从国际经验来看,耗材卫生技术评估的结果不仅可提升医保的使用效率和医疗服务效率,还可以帮助商保优化报销政策,提升社会整体医疗资源的分配效率。澳洲的PL清单制度已经充分证明政府约束下的私人保险可以起到很好的补充作用,不同支付方可以充分参考PL 清单中的产品、价格信息作为报销依据,体现了医保部门卫生技术评估活动的外部性和社会价值。国务院下发的《关于加快商业健康保险的若干意见》明确提出,着力实现商业健康险和社会医保的有序衔接,将补充商业保险确定为“保基本”的有力补充。基本医疗保险大数据涵盖社会广大参保群体各类流行病学、医疗费用、诊疗数量数据,由医保部门牵头开展基于真实世界数据的耗材评估,有助于在当前监管框架内发挥业内数据的巨大作用,提升社会整体医疗资源利用效率。医保部门和保险行业协会应积极鼓励相关保险主体利用医保目录、加强数据共享、参与医保采购,实现“保基本”和“保特殊”之间的良性互动。

