新生儿败血症100 例临床分析
林连朝
(大化瑶族自治县妇幼保健院 广西 河池 530800)
引言
新生儿败血症是指在新生儿阶段,细菌或真菌侵入到血液循环之中,并在血液中大量生长繁殖,进而产生毒素,最终发生全身性的感染。相关统计数据显示,新生儿败血症的病死率非常高,临床表现呈现出非特异性的特点,所以,早期对新生儿败血症的有效识别具有重要价值。过去一直将出生后7 天作为发病时间的一个重要分水岭,而近两年,国内外的相关文献指出,根据发病日龄,出生3 天内患败血症的新生儿属于早发型,出生3 天后患败血症的新生儿属于晚发型[1]。本次实验收集2017 年1 月至2022 年1 月在我院新生儿科因新生儿败血症而接受住院治疗的100 例新生儿的临床资料,进行回顾性分析,旨在通过研究分析新生儿败血症的相关危险因素、临床主要特征、病原菌种类等,对早发型新生儿败血症及晚发型新生儿败血症的临床预防及临床诊疗工作提供指导依据。现报告如下。
1 资料与方法
1.1 一般资料
选择2017 年1 月至2022 年1 月在我院新生儿科因新生儿败血症而接受住院治疗的100 例新生儿的临床资料,作为本次研究的对象,进行回顾性分析。参与本次研究的新生儿监护人均知情,且签署知情同意书,本次研究已获得我院伦理委员会的审核与批准。根据发病日龄,将出生3 天内患病的25 例新生儿列入早发型败血症组,其中女10 例,男15例;将出生3 天后患病的75 例新生儿列入晚发型败血症组,其中女29 例,男36 例(只有65 例)。两组新生儿在分娩方式、性别等一般资料进行对比后发现,差异不具有统计学意义,P>0.05,可以进行比较。
本次研究对象的纳入标准如下:第一,新生儿疾病的诊断与中华医学会儿科学分会新生儿学组所制定的新生儿败血症诊疗方案中的诊断标准一致;第二,出生日龄≤28 天;第三,有完整的临床资料。
本次研究对象的排除标准如下:第一,新生儿存在严重的先天性畸形或患有代谢性疾病;第二,新生儿同时患有其他感染性疾病;第三,新生儿已接受激素治疗或免疫抑制剂治疗。
1.2 方法
对100 例新生儿的临床资料进行回顾性收集,收集的信息主要包括三大方面:一是新生儿的一般情况,如新生儿的胎龄、性别、体质量、分娩方式、是否有窒息史,其母亲是否出现胎膜早破、产前发热、羊水浑浊等;二是新生儿的临床特征,如循环障碍、呼吸暂停、神经系统异常、腹胀、奶潴留、皮肤硬肿症、黄疸情况等;三是实验室检查,如,血小板计数、C-反应蛋白、血培养结果、血糖情况等。
1.3 统计方法
本次研究中涉及到的数据均使用SPSS 22.0 统计学软件来进行分析。
2 结果
早发型败血症组与晚发型败血症组相比,早发型败血症组发生母亲胎膜早破的概率、羊水浑浊的概率更高,早发型败血症组新生儿发生窒息的概率更高,P<0.05;晚发型败血症组出现早产的概率、低出生体重的概率更高,P<0.05;早发型败血症组出现腹胀、奶潴留、黄疸加重的概率更高,P<0.05;晚发型败血症组出现皮肤硬肿症及血小板减少的概率更高,P<0.05;表皮葡萄球菌、无乳链球菌、李斯特菌是引发早发型败血症位列前三位的病原菌,肺炎克雷伯菌、大肠埃希菌、真菌是引发晚发型败血症位列前三位的病原菌,见表1[5]。
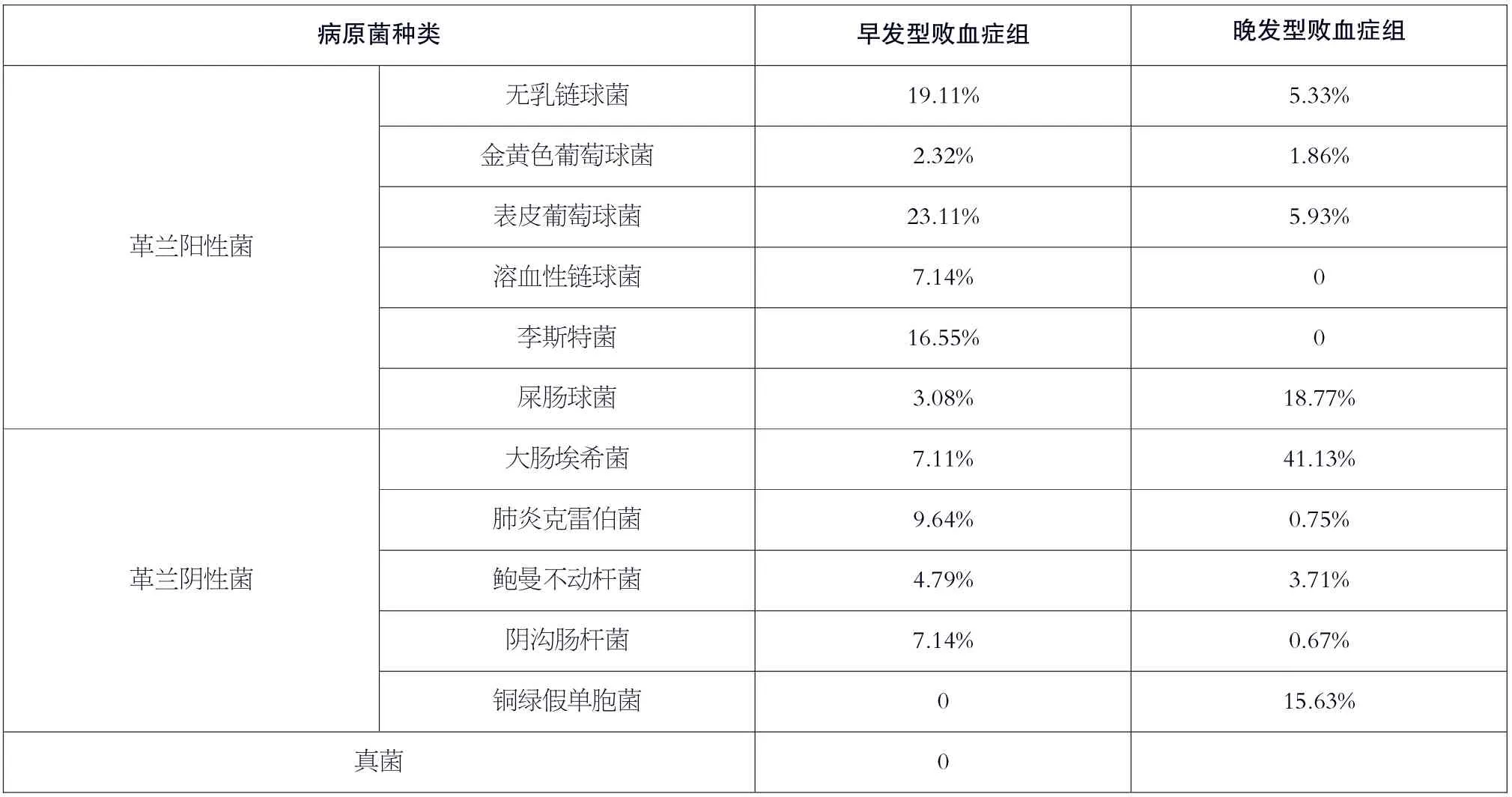
表1 早发型败血症组与晚发型败血症组病原菌种类比较
3 讨论
新生儿致死性疾病之一,就是新生儿败血症,这是一种较为常见的新生儿感染性疾病,所以,早诊断早治疗新生儿败血症是非常重要的。新生儿败血症按照发病日龄,分为早发型和晚发型两种。过去一直将出生后7 天作为发病时间的一个重要分水岭,而近两年,国内外的相关文献将出生后3 天作为败血症的分界线。出生3 天内患败血症的新生儿属于早发型,其感染源主要来自于母体宫内感染,或者在分娩过程中由于经过污染的生殖道而被感染;出生3 天后患败血症的新生儿属于晚发型。其感染原因主要与周围环境、新生儿免疫力等有关,感染可经过消化道、呼吸道、皮肤黏膜等途径获得。从近几年的研究来看,国内外发生新生儿早发型败血症的概率不断降低,这与产前护理质量的提升以及产时预防性应用抗生素有密切关系,新生儿感染的概率大大降低。
从一般情况和临床表现来看,两种类型的新生儿在胎龄、体质量方面的差异具有统计学价值,胎龄小的低体重儿易发生晚发型败血症,究其原因,主要是胎龄小的低体重儿在新生儿监护室治疗时间长,长时间使用抗生素、静脉营养治疗,治疗期间多次接受有创治疗等。因此,在临床治疗护理中,针对胎龄小、低体重儿要加强感染防控,尽可能地减少使用抗生素,根据新生儿的情况积极开展肠内营养,避免新生儿发生晚发型败血症。
本次研究结果显示,早发型败血症组与晚发型败血症组相比,早发型败血症组发生母亲胎膜早破的概率、羊水浑浊的概率更高,早发型败血症组新生儿发生窒息的概率更高,P<0.05;晚发型败血症组出现早产的概率、低出生体重的概率更高,P<0.05。这一结果与相关文献的研究结果相似。对于极低出生体重儿患败血症后,极易出现感染性休克。在本次研究中还发现,早发型败血症组出现腹胀、奶潴留、黄疸加重的概率更高,P<0.05;晚发型败血症组出现皮肤硬肿症及血小板减少的概率更高,P<0.05[6]。出现这一结果的原因主要与新生儿未发育成熟的体液免疫功能和细胞免疫功能有关,这就给病原菌的侵入及繁殖带来了可乘之机,病原菌侵入及繁殖后,刺激新生儿体内的炎性介质、补体、细胞因子大量释放,进而出现全身性炎症反应综合征,最终出现新生儿多器官功能的损害。
从败血症的病原菌分布来看,分析研究新生儿败血症的病原菌分布情况,将会对临床预防和临床诊治起到指导性作用。本次研究结果显示,革兰阳性菌是引发早发型组病原菌的主要致病菌,表皮葡萄球菌、无乳链球菌、李斯特菌是引发早发型败血症位列前三位的病原菌;革兰阴性菌是引发晚发型组病原菌的主要致病菌,肺炎克雷伯菌、大肠埃希菌、真菌是引发晚发型败血症位列前三位的病原菌。相关文献指出,造成肺炎克雷伯菌感染的主要原因包括广谱抗生素的使用、长期全静脉营养、低出生体重,这可能也是导致晚发型败血症的重要因素。造成真菌感染的主要原因之一,就是长时间的深静脉置管[7]。
一直以来,经验性应用抗生素常用于可疑败血症发生时。在早期选择抗生素时,主要以覆盖病原菌为目的,随着广谱抗生素应用时间的不断增长,耐药菌株也随之而不断增多,这也是临床治疗过程中存在的一个重要问题。
相关文献指出,由于重症感染而导致的血小板减少症主要见于革兰阴性杆菌,这或许也可以用来解释为什么晚发型败血症组出现血小板减少的概率更高。不同地区的病原菌分布情况会随着时间的变化而不断改变,所以,对败血症病原菌的分布情况进行实时监测,对败血症的预防及治疗都十分有益。
总之,无论是败血症的发病危险因素还是败血症的临床表现、病原菌种类等,早发型败血症和晚发型败血症都存在一定的差异性,早期有效识别,对临床诊疗具有重要价值。

