腹腔镜胆囊切除术治疗急性结石性胆囊炎合并2型糖尿病患者的疗效分析
刘伟男,郝晶,张东,陈广泉
(沈阳市第四人民医院普外科,辽宁 沈阳 110000)
随着人们生活水平的不断提高,2 型糖尿病的发病率呈逐年增长趋势[1]。糖尿病患者的血糖水平长期处于异常状态,可影响胆囊的收缩功能,导致胆囊排空延迟、胆汁淤积,从而引起泥沙样结石[2]。同时,胆囊中糖分的增加有利于细菌的繁殖,伴发胆囊结石时,可引起急性胆囊炎症和胆道梗阻[3]。急性结石性胆囊炎患者临床上具有起病急、疼痛剧烈等特点,若不能及时进行手术治疗,可导致急性腹膜炎、胆囊穿孔、感染性休克甚至死亡。传统开腹胆囊切除术疗效确切,但存在切口大、易发生感染等缺陷。腹腔镜胆囊切除术是一种微创手术,在临床上被广泛应用,具有手术切口小、术中出血量少和术后并发症少等优势,对提高急性结石性胆囊炎患者临床疗效和预后恢复具有重要意义[4]。本研究选取2019 年5 月至2020 年5 月本院收治的100 例急性结石性胆囊炎合并2 型糖尿病患者作为研究对象,旨在探讨腹腔镜胆囊切除术治疗急性结石性胆囊炎合并2 型糖尿病患者的临床疗效,现报道如下。
1 资料与方法
1.1 临床资料 选取2019 年5 月至2020 年5 月本院收治的100例急性结石性胆囊炎合并2型糖尿病患者作为研究对象,随机分为对照组与干预组,每组50 例。对照组男25 例,女25 例;平均年龄(41.58±11.79)岁;平均病程(4.96±2.12)年;平均空腹血糖(10.58±3.25)mmol/L。干预组男27例,女23例;平均年龄(42.79±12.02)岁;平均病程(5.08±2.17)年;平均空腹血糖(11.11±3.52)mmol/L。两组临床资料比较差异无统计学意义,具有可比性。本研究已通过本院伦理委员会审核批准。
纳入标准:①确诊为急性结石性胆囊炎[5];②入院检查空腹血糖≥7 mmol/L或餐后2 h血糖≥11 mmol/L,按2018 年美国糖尿病学会糖尿病诊治指南[6]诊断为2 型糖尿病;③年龄18~65 岁,急性结石性胆囊炎发病时间<72 h;④患者或家属知情同意并签署知情同意书。排除标准:①胰腺炎、胆总管结石及胃肠道疾病者;②严重心、肝、肾等器质性疾病和恶性肿瘤;③手术禁忌证者;④高渗性昏迷或明显酮症酸中毒;⑤临床资料不完整。
1.2 方法 所有患者术前经静脉泵入胰岛素,血糖控制在7.0~11.0 mmol/L,同时,给予抗感染、补液、纠正酸中毒及电解质紊乱等常规治疗。术后常规使用3~5 d 抗生素治疗,监测患者生命体征、血糖水平及术后感染发生情况。对照组采用传统开腹方式行胆囊切除术,气管插管全身麻醉,于右侧腹直肌处做一切口,切开腹壁,解剖胆囊三角区,分离胆囊动脉,顺行法切除胆囊,止血冲洗后缝合切口,术毕于肝下叶处放置引流管。干预组采用腹腔镜下行胆囊切除术,于脐部做一2 cm 弧形切口并建立气腹,行微创三孔法腹腔镜手术,于腹腔镜下分离胆囊颈部黏膜及脂肪组织,暴露胆囊三角区,并切除胆囊,放置腹腔引流管。
1.3 观察指标 ①围术期指标:包括手术时间、术中出血量、下床活动时间、排气时间。②疼痛程度:采用视觉模拟评分法(visual analogue scale,VAS)评估患者疼痛程度,总分10分,0分为无疼痛,10分为剧烈疼痛。③术后并发症:包括切口感染、胆管损伤、胆漏、腹壁切口疝、肠管损伤;④比较两种住院时间。
1.4 统计学方法 采用SPSS 25.0统计学软件分析数据,计量资料以“±s”表示,组间比较采用t检验,计数资料以[n(%)]表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组围术期指标比较 干预组手术时间、排气时间、下床活动时间均短于对照组,术中出血量少于对照组(P<0.05),见表1。
表1 两组围术期指标比较(±s)
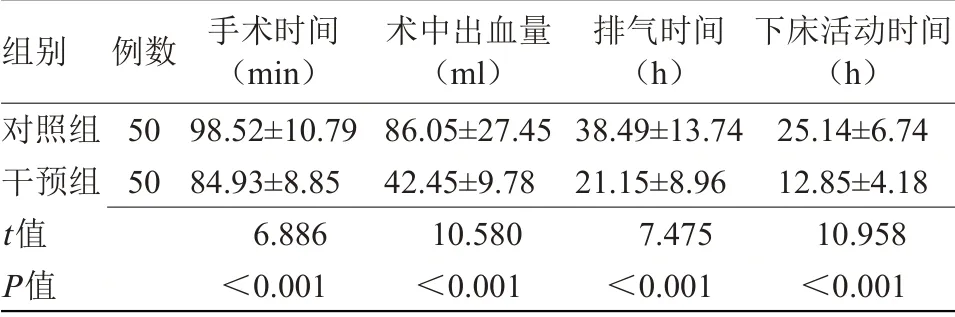
表1 两组围术期指标比较(±s)
组别对照组干预组t值P值例数50 50手术时间(min)98.52±10.79 84.93±8.85 6.886<0.001术中出血量(ml)86.05±27.45 42.45±9.78 10.580<0.001排气时间(h)38.49±13.74 21.15±8.96 7.475<0.001下床活动时间(h)25.14±6.74 12.85±4.18 10.958<0.001
2.2 两组手术前后VAS评分比较 术前,两组VAS评分比较差异无统计学意义;术后,两组VAS评分均高于术前,但干预组低于对照组(P<0.05),见表2。
表2 两组手术前后VAS评分比较(±s,分)

表2 两组手术前后VAS评分比较(±s,分)
注:与本组术前比较,aP<0.05
组别对照组干预组t值P值例数50 50术前1.85±0.74 1.86±0.69 0.070 0.944术后4.85±1.36a 3.08±1.02a 7.362<0.002
2.3 两组术后并发症发生率和住院时间比较 干预组并发症发生率为4.0%,低于对照组的18.0%(P<0.05),见表3。

表3 两组术后并发症发生率比较[n(%)]
2.4 两组住院时间比较 干预组住院时间为(5.26±1.89)d,短于对照组的(12.05±5.07)d,差异有统计学意义(t=8.873,P<0.05)。
3 讨论
2 型糖尿病是一种常见的慢性疾病,是由于胰岛素分泌不足或胰岛素抵抗导致的血糖异常升高,可导致患者糖脂代谢异常、自主神经病变和免疫功能下降,胆囊收缩功能受损,出现排空障碍,导致胆汁淤积,从而发生胆囊结石[7]。临床上主要采用胆囊切除性手术治疗,但传统开腹手术患者创伤大、疼痛程度高、术后恢复慢,易引起肠管、胆总管损伤及术后感染等并发症,严重威胁患者的生命安全。近年来,随着微创外科的发展,腹腔镜胆囊切除术被广泛应用于临床[8]。
腹腔镜胆囊切除术通过建立气腹的方式暴露手术视野,对患者胃肠道功能影响较小,且腹腔镜可放大术野,术者可清楚观察腹腔内胆囊的病理改变及邻近粘连情况,更安全、有效的实施胆囊切除。本研究结果显示,干预组手术时间、排气时间、下床活动时间均短于对照组,术中出血量少于对照组(P<0.05),与白锋[9]研究结果一致,表明腹腔镜下行胆囊切除术在急性胆囊炎合并2型糖尿病患者中具有一定优势。
开腹手术是以往临床治疗急性胆囊结石患者的主要手段之一,虽能直观、充分暴露胆囊,方便手术开展,但手术切口大、出血量多,且长时间暴露易引起胃肠道充血水肿,引起术后疼痛,影响患者恢复。腹腔镜下手术是近年来外科手术领域广泛应用的微创手术方式,具有切口小、手术时间短、患者接受度高、术后恢复好等特点,能减轻患者疼痛等不适感,手术治疗更安全、有效。本研究结果显示,术前,两组VAS 评分比较差异无统计学意义;术后,两组VAS 评分均高于术前,但干预组低于对照组(P<0.05),提示行腹腔镜胆囊切除术患者疼痛VAS评分低于传统开腹手术患者。
大部分2 型糖尿病患者存在微血管病变,其周围组织的血流速度缓慢,可导致厌氧菌的生长、繁殖。行传统开腹手术时,由于切口大、组织修复能力下降,术中发生其他脏器损伤、术后感染等发生率较高,严重影响患者的治疗效果和预后康复。而腹腔镜下行胆囊切除术,切口小、术后恢复快、并发症发生率低,可有效缩短住院时间,促进患者的预后康复。本研究结果显示,干预组并发症发生率为4.0%,低于对照组的18.0%(P<0.05);干预组住院时间短于对照组(P<0.05),提示采用腹腔镜胆囊切除术患者术后康复快、并发症少、住院时间短。
综上所述,与传统开腹手术相比,腹腔镜胆囊切除术可缩短急性胆囊炎合并2型糖尿病患者手术时间,减少术中出血量和术后并发症发生,减轻疼痛程度,促进预后康复。

