基于定量CT构建的诺模图对重症新型冠状病毒肺炎的诊断价值
黄晓旗 阴玮灵 王莉 史柯 周婕 梁玉栋 刘亚良 张静平 金晨望 郭佑民
1延安大学附属医院影像科(陕西延安716000);2延安大学(陕西延安716000);3安康市人民医院放射科(陕西安康725000);4西安市胸科医院放射科(西安710061);5渭南市中心医院CT/MR影像诊断科(陕西渭南714000);6汉中市中心医院放射科(陕西汉中723000);7西安交通大学第一附属医院放射科(西安710061)
新型冠状病毒肺炎(corona virus disease 2019,COVID-19)致病率高,传播范围广,如今已引起全球大流行,而其轻症患者大多预后较好,重症和危重症患者则有着较高的死亡风险[1-4]。因此,早期识别转向重症风险较高的COVID-19 患者并积极干预,是降低疾病危害、减轻公共卫生负担的关键。但目前国内关于重症COVID-19 基于影像学的临床预测模型研究,多以视觉评估为主,仍缺乏对客观定量指标的纳入,而人工智能定量CT 在COVID-19 的研究与应用中已经显示出一定的新颖性与可靠性[5]。本研究基于人工智能定量CT,联合COVID-19患者入院后首诊的临床指标与定量CT 指标,绘制诺模图,以探讨定量CT 对COVID-19严重程度的诊断价值。
1 资料与方法
1.1 一般资料 回顾性收集2020年1月至5月间在陕西省多家医疗中心确诊为COVID-19 患者的首诊临床指标和初次胸部CT 影像资料。纳入标准:(1)新型冠状病毒核酸检测阳性;(2)入院后完成首次实验室检查和胸部CT 检查的首诊患者;(3)无其他病毒感染;(4)未患其他影响定量CT 分析的疾病。排除标准:(1)COVID-19 复查患者;(2)患者配合差或胸部CT 图像质量不佳者;(3)定量CT 显示病变分割失败,无法进行图像分析者。本研究共纳入117 例COVID-19 患者,男52 例,女65 例,年龄9 ~89 岁。根据《新型冠状病毒肺炎诊疗方案(试行第八版修订版)》[1],将出院诊断分型为普通型的患者纳入轻症组,共82 例,重型和危重型的患者纳入重症组,共35 例。所有患者均记录年龄、性别等资料,并行外周血血常规检查。
1.2 CT 检查方法 扫描设备为16 排-128 排螺旋CT(Optima CT680 Series,GE Medical Systems,USA;MX 16,Phillips,Cleveland,Netherlands;SOMATOM Perspective,Siemens,Erlangen,Germany;uCT 760,United Imaging,Shanghai,China)。患者扫描前接受屏气训练,扫描体位保持仰卧并双臂上举。CT参数:管电压120 kV,自动管电流,均采用标准算法重建,重建层厚1~5 mm。
1.3 CT图像分析 将CT扫描原始数据以“Dicom”格式导入人工智能肺部感染定量CT 分析软件“数字肺”进行分割处理(图1)。该软件自动将全肺划分肺叶,识别出全肺病变区域。经分析得到全肺病变体积(lesion Volume,LeV)、病变占全肺容积的百分比(percentage of lesion,LeV%)、平均密度(mean lesion density,MLeD)、非实性比例(groundglass opacity,GGO%)、病变质量(lesion quality,LQ)及病变异质性。非实性比例为病变中密度为-700 HU ~-400 HU 的区域所占病变容积的百分比。为了便于理解,将病变的密度全部加1 000后转为正值,乘以病变体积,得到病变质量(LQ),计算公式为:LQ=LeV×(LeV%+1 000)/1 000。

图1 基于定量CT 对病变的辅助分割示意图Fig.1 Schematic diagram of auxiliary segmentation of lesions based on quantitative CT
1.4 统计学方法 所有数据应用SPSS 26.0 和R 软件(版本4.1.2,http://www.rproject.org)进行分析。轻症组和重症组COVID-19 中符合正态分布的计量资料采用()表示,并使用独立样本t检验,不符合正态分布的计量资料采用M(P25,P75)表示,并使用Mann-WhitneyU检验。而计数资料则采用例数(百分比)表示,进行χ2检验。将差异有统计学意义的指标纳入多因素logistic 回归分析,确定重症COVID-19 的独立危险因素。在R 软件中应用rms 程序包构建预测重症COVID-19 的诺模图,采用ROC 曲线下面积(area under the curve,AUC),Bootstrap 重复抽样1 000 次绘制校准曲线,以及Hosmer-Lemeshow 拟合优度检验等方法以评估诺模图的效能。以P<0.05 为差异有统计学意义。
2 结果
2.1 轻症组和重症组COVID-19 患者首诊的临床指标 轻症组的年龄、中性粒细胞计数均显著小于重症组,而淋巴细胞计数、淋巴细胞计数与白细胞计数比值、淋巴细胞计数与中性粒细胞计数比值则均显著大于重症组(P<0.05),两组患者的性别与白细胞计数差异均无统计学意义(P>0.05)。见表1。
表1 轻症组和重症组COVID-19 患者临床指标比较Tab.1 Comparison of clinical indicators of patients with COVID-19 in mild and severe groups ±s

表1 轻症组和重症组COVID-19 患者临床指标比较Tab.1 Comparison of clinical indicators of patients with COVID-19 in mild and severe groups ±s
临床指标性别[例(%)]男 女年龄(岁)中性粒细胞计数[M(P25,P75),×109/L]淋巴细胞计数(×109/L)白细胞计数[M(P25,P75),×109/L]淋巴细胞计数与白细胞计数比值淋巴细胞计数与中性粒细胞计数比值[M(P25,P75)]轻症组(n=82)40(48.8)42(51.2)43.73±12.53 2.68(2.21,4.19)1.25±0.48 4.50(3.64,5.83)0.27±0.08 0.43(0.27,0.60)重症组(n=35)12(34.3)23(65.7)62.03±11.67 4.28(2.90,6.02)0.80±0.25 6.17(3.89,7.22)0.16±0.05 0.19(0.13,0.35)t/Z/χ2值0.051-7.380-3.146 6.211-1.880 8.464-4.455 P 值0.821<0.001 0.002<0.001 0.060<0.001<0.001
2.2 轻症组和重症组COVID-19 患者入院后初次定量CT 指标 轻症组的LeV、LeV%、MLeD、LQ 均低于重症组,而GGO%则高于重症组,差异均有统计学意义(P<0.05),两组患者的病变异质性差异无统计学意义(P>0.05)。见表2。

表2 轻症组和重症组COVID-19 患者定量CT 指标比较Tab.2 Comparison of quantitative CT indicators with COVID-19 patients in mild and severe groups M(P25,P75)
2.3 重症COVID-19 的诺模图模型的构建与验证 将两组间有统计学差异的指标纳入多因素logistic 回归分析,结果显示年龄、淋巴细胞计数与白细胞计数比值(LC/WBC)、LeV%、MLeD为重症组COVID-19 的独立危险因素(表3),然后利用上述四项指标构建诺模图(图2)。该诺模图经ROC 曲线分析显示AUC值为0.969(95%CI:0.940 ~0.999),其灵敏度和特异度分别为91.4%和95.1%,优于各独立危险因素(图3),经校准曲线表明其预测发生风险与实际发生风险一致性较高(图4),并且Hosmer-Lemeshow 拟合优度检验提示该诺模图与理想模型的差异无统计学意义(χ2=4.352,P=0.824)。

图2 重症COVID-19 的诺模图Fig.2 A nomogram in predicting severe COVID-19

图3 诺模图及各独立危险因素诊断重症COVID-19 的ROC 曲线Fig.3 ROC curves of nomogram and independent risk factors in predicting severe COVID-19

图4 诊断重症COVID-19 诺模图的校准曲线Fig.4 Calibration curve of nomogram in predicting severe COVID-19
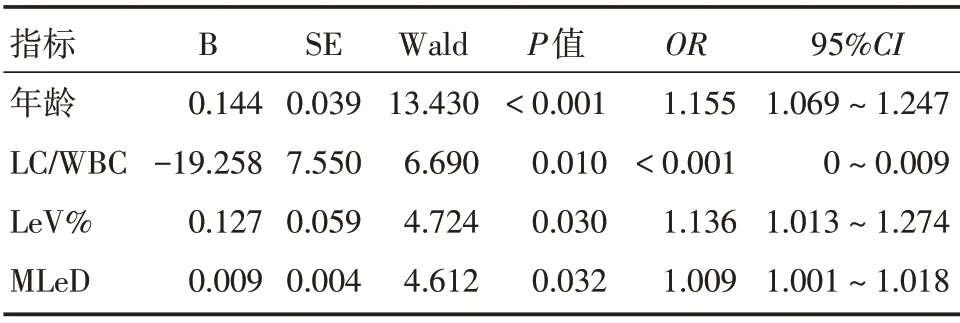
表3 重症COVID-19 的多因素logistic 回归分析Tab.3 Multivariate logistic regression analysis in predicting severe COVID-19
3 讨论
目前重症COVID-19 多以呼吸困难、呼吸衰竭等临床症状和血氧情况作为主要评判标准[1]。早期评估COVID-19 严重程度,及早评估患者病情并采取有效临床干预措施,有利于延缓疾病的不良进展及社会危害。而人工智能肺部感染辅助诊断系统为代表的定量CT 技术,在COVID-19 的临床研究与实际应用中已经显现出了客观可靠的效能[5]。基于此,本研究通过分析COVID-19 患者首诊时的临床指标和定量CT 指标,构建了重症COVID-19 的临床诊断模型,结果表明其具有良好的诊断效能。
本研究在COVID-19 患者临床指标的分析中发现,重症组患者的年龄明显偏大,这可能是因为高龄患者免疫力较低,而且同时患有更多的基础疾病,病毒更容易侵袭人体,且所导致的肺泡损伤和炎性渗出更严重,使得疾病进展更快[6]。另外,相较轻症患者,重症患者首诊时的淋巴细胞计数更低,同时淋巴细胞计数与白细胞计数比值、淋巴细胞计数与中性粒细胞计数比值也更低,呈现出更为明显的病毒感染的血象特征[6-9]。新型冠状病毒会过度活化中性粒细胞,而T 淋巴细胞则有所受损,从而导致更加严重的组织结构损伤和炎症反应。
在定量CT 方面,本研究发现,轻症患者全肺病变的体积、占全肺容积的百分比、质量均低于重症组。且全肺病变的平均密度更高,磨玻璃部分比例更低,这与COVID-19 肺炎肺部病理机制相符合[10],COVID-19 患者随着疾病加重,肺泡腔及间隔内细胞纤维黏液样渗出物、炎症细胞、出血等增加,从而使得定量CT 分析中实性成分比例增加,磨玻璃成分比例减少,病变平均密度也随之升高。这些结果也与既往国内外相关研究一致,提示全肺病变实性比例与平均密度在评价COVID-19 患者病情严重程度有其重要价值[10-16]。
在既往研究中,基于临床或影像学变量的COVID-19 早期诊断及预后预测模型已经体现出广阔前景与应用价值[5,17],郁义星等[18]也已经基于COVID-19 患者入院后首诊的临床特征和CT 特征建立了早期识别重症COVID-19 诺模图,且具有较好的准确度。本研究发现年龄、淋巴细胞计数/白细胞计数、全肺病变百分比、全肺病变平均密度是重症COVID-19 的独立危险因素,并利用以上独立危险因素构建了诺模图。该模型AUC、灵敏度与特异度均较高,校准曲线显示模型预测风险与实际发生风险一致性良好,体现了该模型较高的诊断效能。
本研究尚存在一定局限性。首先,本研究人群特征及其分布地域有所局限,有待更大范围人群研究结果的证实。其次,国内外新型冠状病毒肺炎疫情仍然复杂多变,本研究作为回顾性研究,所建立的临床模型仍然有待于建立验证队列集进行外部验证,以提高模型的可靠程度与效能。最后,COVID-19 患者胸部定量CT 指标同病理机制的关系亦缺乏病理学研究的证实。
综上所述,基于定量CT 构建的诺模图对于诊断重症COVID-19 具有较高的效能,能够为临床评估COVID-19 患者病情进展,及早有效干预提供一定帮助。

