NLR、PLR与非瓣膜性心房颤动患者缺血性脑卒中风险的相关性
张珂,郝正阳,吴磊明,张彦周
(郑州大学第一附属医院心血管内科,河南 郑州 450000)
心房颤动(atrial fibrillation,AF)是临床工作中最常见的心律失常之一。2012—2015年中国高血压调查发现,中国≥35岁居民的AF患病率为0.7%,且随年龄增长而增长[1]。缺血性脑卒中(ischemic stroke,IS)是AF的严重并发症,可导致近20%的致死率和近60%的致残率[2]。与非AF患者相比,AF患者发生IS的风险显著增高。预防AF所致的卒中事件是其治疗方案的关键环节,目前主要以CHA2DS2-VASc评分评估AF患者的卒中风险,其包含了年龄、慢性心力衰竭、糖尿病、高血压等指标,然而研究显示,仍存在以上危险因素之外的致卒中因素[3]。近年来多项研究显示,炎症参与了AF的启动及维持过程[4-6],并被认为是影响脑卒中的重要因素。中性粒细胞/淋巴细胞比值(neutrophil/lymphocyte ratio,NLR)与血小板/淋巴细胞比值(platelet/lymphocyte ratio,PLR)是近年来较热门的新型炎症指标,已被用于评估急性冠脉综合征、2型糖尿病等多种疾病患者的炎症状态[7],但其与非瓣膜性AF(non-valvular atrial fibrillation,NVAF)患者发生IS的相关性的国内外报道较少。本研究探讨NLR、PLR与NVAF患者发生IS风险的相关性及其对IS的预测效果,现报告如下。
1 资料与方法
1.1 一般资料选择2019年1月至2020年6月于郑州大学第一附属医院心血管病医院住院的239例NVAF患者为研究对象,年龄45~89(61.94±7.39)岁。纳入标准:依据2019年AHA/ACC/HRS AF患者管理指南[8]诊断为NVAF患者(12导联常规心电图或24 h动态心电图证实为阵发性或持续性AF,且经胸超声心动图证实为NVAF)。排除标准:心肌炎、心肌病、先天性心脏病、心脏瓣膜病(中重度狭窄或关闭不全)、瓣膜置换术后患者。根据患者有无IS史将其分为NVAF+IS组(n=112)和单纯NVAF组(n=127)。
1.2 研究方法通过电子病历系统回顾性收集患者基本资料,包括年龄、性别、合并疾病情况、抗凝治疗情况等基线资料,采用CHA2DS2-VASc评分系统对所有患者进行血栓栓塞风险评估。入院次日清晨空腹检测实验室相关指标,包括:甘油三酯(triglyceride,TG)、总胆固醇(total cholesterol,TC)、低密度脂蛋白胆固醇(low-density lipoprotein cholesterol,LDL-C)、高密度脂蛋白胆固醇(high-density lipoprotein cholesterol,HDL-C)、空腹血糖(fasting blood glucose,FBG)、糖化血红蛋白(hemoglobin A1c,HbA1c)、中性粒细胞计数(neutrophil count,NC)、血小板计数(platelet count,PLT)、淋巴细胞计数(lymphocyte count,LC),并计算NLR、PLR。
1.3 统计学方法采用SPSS 26.0统计软件对数据进行分析。符合正态分布的计量资料以均数±标准差(±s)表示,组间比较采用独立样本t检验;偏态分布的计量资料以中位数和四分位数[M(P25,P75)]表示,组间比较采用Mann-Whitney U检验。计数资料以例数和率(%)表示,组间比较采用χ2检验。NLR、PLR水平与NVAF患者IS风险的关系采用logistic回归、受试者工作特征(receiver operator characteristic,ROC)曲线进行分析。P<0.05为差异有统计学意义。
2 结果
2.1 临床资料NVAF+IS组的平均年龄、CHA2DS2-VASc评分、NC、PLT、NLR、PLR均高于NVAF组,阵发性AF患者比例、LC低于NVAF组,差异有统计学意义(P<0.05)。两组其他资料比较,差异无统计学意义(P>0.05)。
2.2 多因素logistic回归分析将IS作为因变量,表1中差异有统计学意义的指标作为自变量(变量赋值见表2),进行多因素logistic回归分析,结果显示年龄、NC、PLT、NLR、PLR是NVAF患者发生IS的独立影响因素(P<0.05)。见表3。

表1 NVAF组与NVAF+IS组患者基线资料及临床特征比较

表2 变量赋值

表3 NVAF患者IS影响因素的多因素logistic回归分析
2.3 ROC分析ROC曲线显示,当NLR为4.14时,其识别IS的灵敏度为68.83%,特异度为92.90%(AUC=0.882,95% CI为0.839~0.924,P<0.001);当PLR为95.10时,其识别IS的灵敏度为84.81%,特异度为58.34%(AUC=0.789,95% CI为0.732~0.846,P<0.001)。见图1。
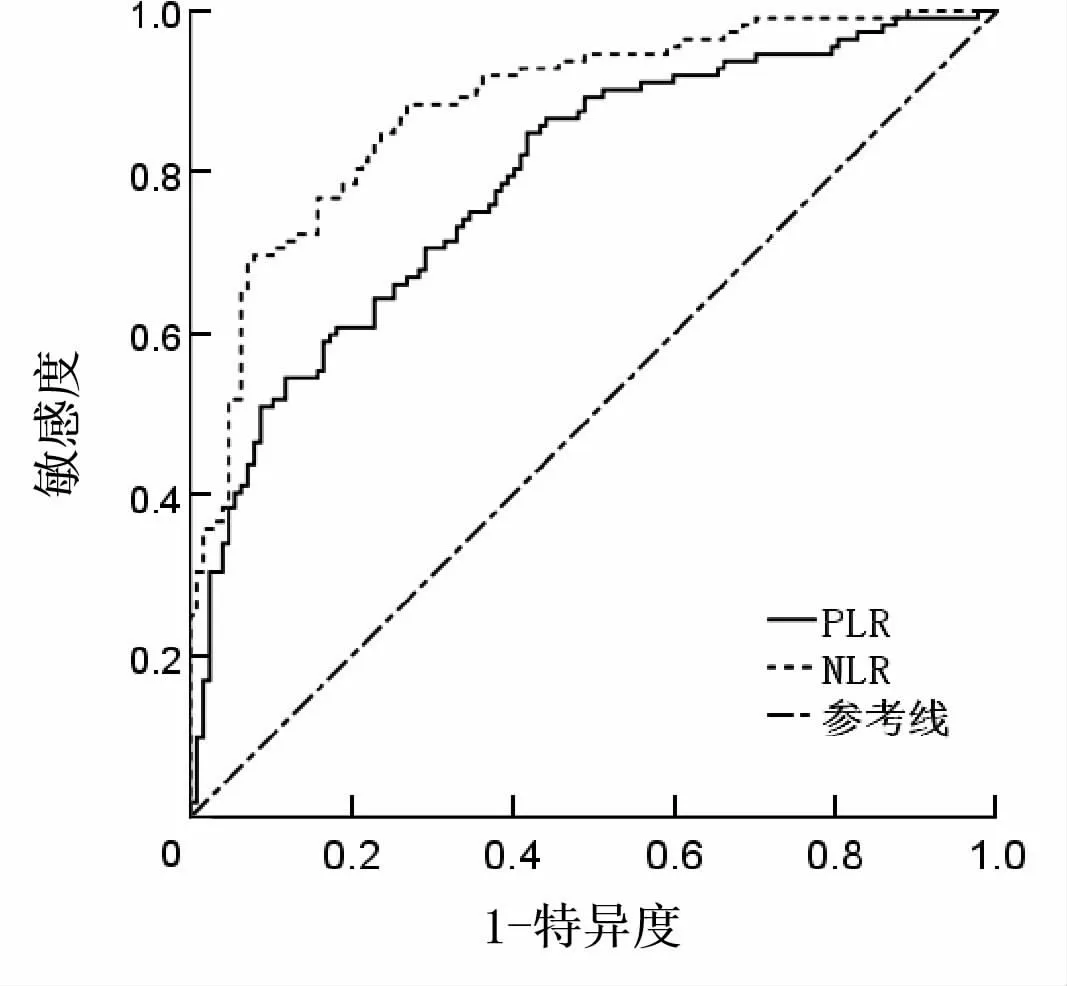
图1 NLR、PLR预测NVAF患者发生IS风险的ROC曲线
3 讨论
AF的特点是左心房不同步收缩导致心房的机械功能丧失,从而使血液在心房内形成涡流、血液瘀滞,进而导致血栓形成[9-11]。AF的发病机制尚不完全清楚。近年来,许多研究表明机体的炎症水平与AF的发生、发展和维持有着不可忽视的关系。有研究表明,机体处于炎症状态时,细胞内的钙离子电流减少,炎症反应介质首先引起心房肌细胞的凋亡,进而通过成纤维细胞纤维化途径的激活使心房发生电重构和结构重构,最终导致AF,而AF则有可能进一步加重机体的炎症状态[12-13]。
IS作为AF的并发症之一,严重影响患者的预后。据报道,与其他类型的IS相比,免疫炎症相关途径的激活在由NVAF引起的IS患者中显得更为突出。其过程可能涉及血脑屏障的破坏、炎症细胞和血小板的渗透、内皮因子的激活、氧化因子和炎症介质的累积等多种机制。机体炎症因子水平的变化可直接或间接影响炎症细胞的活化和浸润,使脑代谢异常,进而加快IS的病程进展[14]。
Saliba等[15]前瞻性研究了981例AF患者,结果显示,与低NLR水平的NVAF患者相比,高NLR水平NVAF患者脑卒中的发生率更高,校正CHA2DS2-VASc评分后其相关性仍存在,证明NLR是NVAF卒中风险的预测因素。还有研究认为NLR不但可作为急性IS患者危险分层的重要参考指标,而且可以用来预测患者的短期病死率及预后[16]。在本研究中,NVAF+IS组的NC及NLR较高,LC较低,多因素logistic回归分析结果显示NC、NLR是NVAF患者发生IS的危险因素,这与之前的研究[16]结论一致。且ROC曲线提示NLR预测NVAF患者发生IS的AUC值为0.882,截点值为4.14,即当NVAF患者NLR大于4.14时,可较好地预测其发生IS的风险。NLR水平与IS的相关性可能与以下机制有关。(1)IS发生时,以中性粒细胞为主的外周血免疫细胞通过受损的血脑屏障迁移至颅内损伤区域,在该区域通过分泌各种炎症介质、促炎因子发挥免疫作用[17],与此同时,其能诱导机体发生免疫级联放大反应,从而引起细胞的功能障碍和氧化应激反应[18]。(2)淋巴细胞通常介导固有免疫反应,其减少提示了机体的病理性应激状态,且与机体炎症反应的增加及心肌的结构重构有关。除此之外,在IS患者急性血栓的形成过程中,下丘脑-垂体-肾上腺轴被激活,肾上腺素的分泌可能导致了淋巴细胞的相对降低[19]。
PLR作为另一种新近出现的炎症指标,也能较好地预测IS的发生。研究表明PLR是NVAF患者左心房血栓形成的独立危险因素[20],且其与IS神经功能损伤的严重程度相关,可作为IS患者短期预后的预测因子[21]。本研究结果显示,NVAF+IS组PLT及PLR水平高于NVAF组,两者均为IS的危险因素。且ROC曲线提示PLR预测NVAF患者IS发生的AUC值为0.789,截断值为95.10,即当NVAF患者PLR大于95.10时,可较好地预测其发生IS的风险。已有研究证实,血小板活性升高反映了机体的血栓前状态,这与AF患者发生脑卒中等不良预后有关[22]。其机制可能是:在梗死区域,巨噬细胞被炎症介质激活,从而产生大量活化血小板,这些活化血小板可以释放促炎因子以调控内皮细胞的通透性,继而招募单核细胞发生迁移和聚集,炎症反应因此而进展[23]。这与血小板通过GPⅠb-血管性血友病因子-GPⅥ轴的激活而构成IS的关键发病机制有关,而GPⅠb-血管性血友病因子-GPⅥ-凝血因子Ⅻ途径的触发可能会促进IS炎症反应的进展[24]。
急性缺血性脑卒中急救指南[25]指出年龄是IS的独立危险因素,本研究中logistic回归分析结果与之相符。此外,本研究结果还显示NVAF组中阵发性AF患者比率高于NVAF+IS组,平均年龄、CHA2DS2-VASc评分低于NVAF+IS组,这可能是由于NVAF患者心脏结构及功能随着年龄的增加而改变,如左室扩大导致心脏收缩功能减弱,加之心房不规则收缩,使血栓形成的风险不断增高。随着AF病情持续进展,患者的炎症及血栓前状态进一步加深,其发生IS的风险也随之升高。
NLR和PLR为新型炎症指标,是临床上常规检测的无创、经济且稳定的生物学标志物。既往研究表明二者与心血管疾病的不良预后有关[7],但其与NVAF患者发生IS的关系尚未明确。NVAF患者发生IS是多因素共同作用的结果,本研究发现NLR、PLR水平升高会增加NVAF患者IS的发生风险,NLR、PLR对NVAF患者发生IS具有良好的预测价值。这为NVAF患者中IS高危人群的早期筛查、预防及治疗提供了新的思路。但本研究为单中心回顾性研究,样本数量有限,且未进一步对患者的NLR、PLR进行动态监测并评估其与NVAF及IS病情严重程度的关系,结果结论仍有待后续研究进一步证实。

