前置胎盘危险因素与妊娠结局、围产儿结局的相关性分析
张婷

【摘要】 目的:探讨前置胎盘危险因素与妊娠结局、围产儿结局的相关性分析。方法:选取2017年4月-2020年10月吉安市儿童医院收治的78例前置胎盘患者作为前置胎盘组,另选取同期78例正常孕产妇作为对照组,比较两组一般资料。将前置胎盘组根据前置胎盘类型分为完全性前置胎盘组(n=28)、部分性前置胎盘组(n=32)、边缘性前置胎盘组(n=18)。观察三组妊娠结局、围产儿结局,分析不同前置胎盘类型与妊娠结局、围产儿结局的相关性。结果:前置胎盘组年龄高于对照组,且高龄产妇、分娩史、流产史、剖宫产史占比均高于对照组(P<0.05)。三组胎盘粘连、胎盘植入、产后出血和子宮切除发生率比较,差异均有统计学意义(P<0.05),其中完全性前置胎盘组>部分性前置胎盘组>边缘性前置胎盘组。三组低体重、早产、窒息发生率比较,差异均有统计学意义(P<0.05),其中完全性前置胎盘组>部分性前置胎盘组>边缘性前置胎盘组。三种前置胎盘类型与妊娠结局、围产儿结局均存在相关性(P<0.05)。结论:低体重、早产、窒息等不良围产儿结局和胎盘粘连、胎盘植入、产后出血和子宫切除等不良妊娠结局的发生率因前置胎盘类型的不同而存在明显差异性,具有相关性,为随后制定预防和治疗方案提供重要的参考依据,保障母体与胎儿的安全性。
【关键词】 前置胎盘 妊娠结局 围产儿结局
Correlation Analysis between Placenta Previa Type and Pregnancy Outcome and Perinatal Outcome/ZHANG Ting. //Medical Innovation of China, 2022, 19(04): -124
[Abstract] Objective: To investigate the correlation between placenta previa type and pregnancy outcome and perinatal outcome. Method: A total of 78 patients with placenta previa treated in Ji’an Children’s Hospital from April 2017 to October 2020 were selected as the placenta previa group, and 78 normal pregnant women in the same period were selected as the control group. The general data of the two groups were compared. The placenta previa group was divided into complete placenta previa group (n=28), partial placenta previa group (n=32) and marginal placenta previa group (n=18). The pregnancy outcome and perinatal outcome of the three groups were observed, and the correlation between different types of placenta previa and pregnancy outcome and perinatal outcome was analyzed. Result: The age of placenta previa group was higher than that of control group, and the proportions of elderly puerpera, delivery history, abortion history and cesarean section history were higher than those of control group (P<0.05). There were statistically significant differences in the incidences of placental adhesion, placental implantation, postpartum hemorrhage and hysterectomy among the three groups (P<0.05), with complete placenta previa group > partial placenta previa group > marginal placenta previa group. There were statistically significant differences in the incidences of low body weight, preterm birth and asphyxia among the three groups (P<0.05), with complete placenta previa group > partial placenta previa group > marginal placenta previa group. The three types of placenta previa were correlated with pregnancy outcome and perinatal outcome (P<0.05). Conclusion: The incidences of adverse perinatal outcomes such as low birth weight, preterm birth and asphyxia and adverse pregnancy outcomes such as placental adhesion, placental implantation, postpartum hemorrhage and hysterectomy are significantly different due to different types of placenta previa, which has a correlation. It provides an important reference basis for the subsequent formulation of prevention and treatment plans to ensure the safety of mother and fetus.
[Key words] Placenta previa Pregnancy outcome Perinatal outcome
First-author’s address: Ji’an Children’s Hospital, Jiangxi Province, Ji’an 343000, China
doi:10.3969/j.issn.1674-4985.2022.04.028
前置胎盘是一种妊娠期内的病理状态。其主要是指母体内胎盘脱离正常位置而附着于子宫下段位置,其下缘直到或已经覆盖母体的宫颈内口处,同时位置明显低于胎儿的先露部,极易引发孕妇在妊娠晚期出现大出血症状[1]。而对于完全性前置胎盘的孕产妇而言,其因为子宫具有相对较差的收缩力和胎盘植入率大等特点,因此持续增加孕产妇胎盘粘连、胎盘植入、产后出血和子宫切除等不良妊娠及的可能性,病情严重者则会对母婴安全健康产生极大的威胁[2]。因此,恰当且合理化的分析研究前置胎盘的危险因素,前置胎盘的类型与妊娠结局及围产儿结局的相关性成为保障母婴生命安全健康的关键,进而为治疗和预后方案的制定提供重要的参考依据,可以持续降低患者在临床上的不良妊娠及围产儿妊娠结局的发生率,尽可能满足患者的再生育需求[3]。本研究分析了前置胎盘类型与妊娠结局及围产儿结局的相关性,现报道如下。
1 资料与方法
1.1 一般资料 选取2017年4月-2020年10月吉安市儿童医院收治的78例前置胎盘患者作为前置胎盘组,另选取同期78例正常孕产妇作为对照组。将前置胎盘组根据前置胎盘类型分为完全性前置胎盘组(n=28)、部分性前置胎盘组(n=32)、边缘性前置胎盘组(n=18)。纳入标准:前置胎盘患者均由超声检查结果确诊;均为单胎妊娠;临床资料完整。排除标准:孕周低于32周;存在严重凝血障碍者;接受抗凝劑治疗者;存在妊娠期糖尿病、高血压等疾病者;存在严重精神障碍者;中途退出研究者。本研究经伦理委员会批准。
1.2 方法 本院依据有关专家所拟定出的科学问卷,同时借助问卷调查患者的有关基础资料,随后以所搜集的资料为基础结合临床医师的多年的丰富临床经验和先进研究成果等,回顾性研究分析正常孕妇和前置胎盘患者的一般临床资料,如年龄、是否为高龄产妇、是否存在分娩史、流产史或剖宫产史等;同时收集到以下数据:(1)妊娠结局,主要包括:胎盘粘连、胎盘植入和产后出血及子宫切除情况;(2)围产儿结局,其主要包括:低体重、早产、窒息等情况。其中产后出血标准则以胎儿娩出后24 h内阴道分娩者出血量≥500 mL,剖宫产手术者出血量≥1 000 mL。新生儿窒息标准:5 min Apgar评分低于7分[4]。
1.3 观察指标 (1)比较对照组与前置胎盘组一般资料。(2)比较不同前置胎盘类型的妊娠结局。(3)比较不同前置胎盘类型的围产儿结局。(4)分析不同前置胎盘类型与妊娠结局、围产儿结局的相关性。
1.4 统计学处理 采用SPSS 22.0软件对所得数据进行统计分析,计量资料用(x±s)表示,比较采用t检验;计数资料以率(%)表示,比较采用字2检验;相关性分析采用四格表关联性分析。以P<0.05为差异有统计学意义。
2 结果
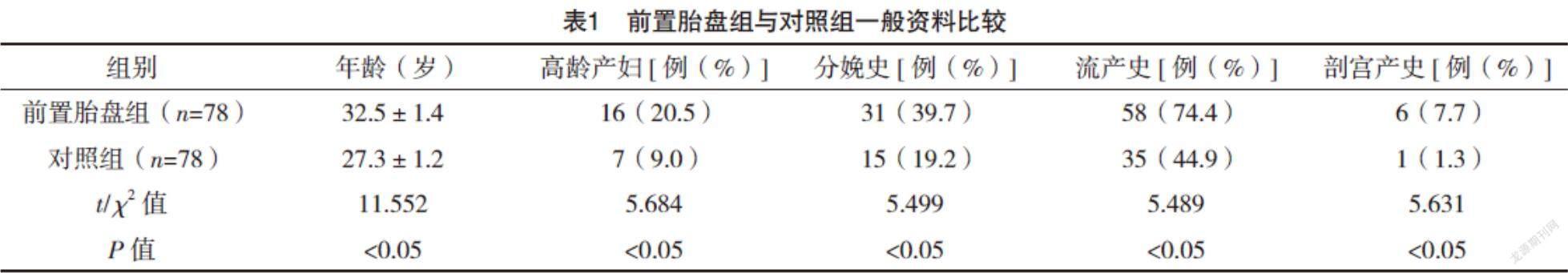
2.1 前置胎盘组与对照组一般资料比较 前置胎盘组年龄高于对照组,且高龄产妇、分娩史、流产史和剖宫产史占比均高于对照组,差异均有统计学意义(P<0.05),见表1。
2.2 不同前置胎盘类型患者的一般资料比较 完全性前置胎盘组年龄24~40岁,平均(32.0±1.3)岁;孕周33~42周,平均(37.5±1.6)周;分娩方式:16例剖宫产,12例自然分娩。部分性前置胎盘组年龄25~40岁,平均(32.5±1.4)岁;孕周35~42周,平均(38.5±1.8)周;分娩方式:20例剖宫产,12例自然分娩。边缘性前置胎盘组年龄26~40岁,平均(33.0±1.8)岁;孕周36~42周,平均(39.0±1.2)周;分娩方式:10例剖宫产,8例自然分娩。三组一般资料比较,差异均无统计学意义(P>0.05),具有可比性。
2.3 不同前置胎盘类型的妊娠结局比较 三组胎盘粘连、胎盘植入、产后出血和子宫切除发生率比较,差异均有统计学意义(P<0.05),其中完全性前置胎盘组>部分性前置胎盘组>边缘性前置胎盘组,见表2。
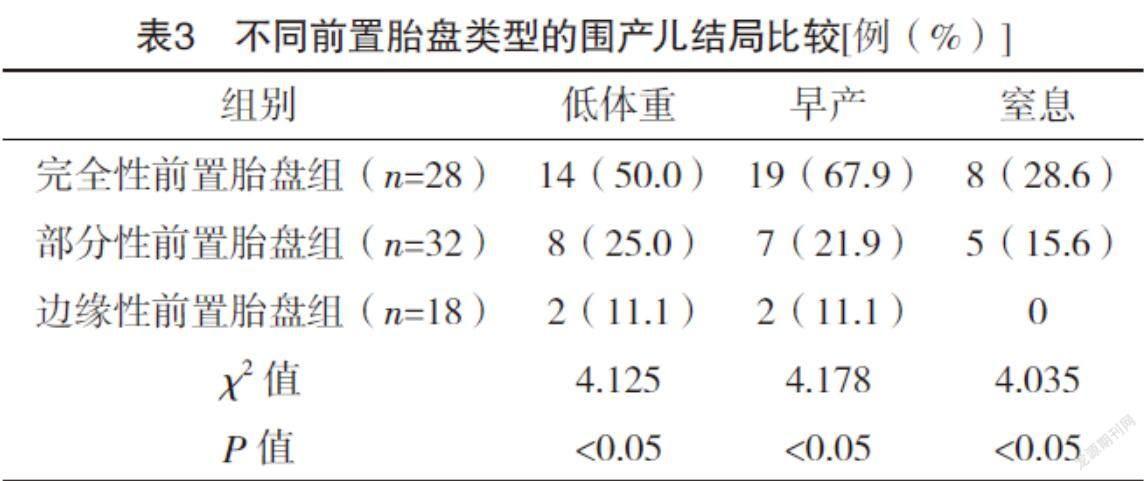
2.4 不同前置胎盘类型的围产儿结局比较 三组低体重、早产、窒息发生率比较,差异均有统计学意义(P<0.05),其中完全性前置胎盘组>部分性前置胎盘组>边缘性前置胎盘组,见表3。
2.5 不同前置胎盘类型与妊娠结局、围产儿结局的相关性 三种前置胎盘类型与胎盘粘连、胎盘植入、产后出血、子宫切除、低体重、早产、窒息均存在相关性(P<0.05)。
3 讨论
前置胎盘作为一种妊娠期比较严重的并发症,其极易引发妊娠期及产后的出血症状,严重者则会对胎儿的发育和母体的安全产生较大影响[5]。尤其是完全性前置胎盘患者极易在产后出现胎盘粘连、胎盘植入、产后出血和子宫切除等不良妊娠结局,同时低体重、早产、窒息等不良围产儿结局的发生率明显更高,一定程度上降低了产妇和胎儿的安全性[6]。因此,了解和深入分析孕妇出现前置胎盘的危险因素,以及前置胎盘类型与妊娠结局及围产儿结局的相关性可以为随后临床预防和治疗大出血症状提供重要的参考依据,进而较大程度上保障孕产妇及新生儿的安全性[7]。
本研究结果显示:前置胎盘患者年龄高于正常孕产妇,且高龄产妇、分娩史、流产史和剖宫产史占比高于正常孕产妇(P<0.05),说明年龄、多次分娩、刮宫或剖宫产均是引起患者前置胎盘的高危因素,这是因为患者年龄越大,自身子宫肌层动脉壁会出现弹性下降,影响胎盘的血液循环,胎盘向患者的子宫下段延伸,引发患者胎盘前置,患者年龄越大,患者出现前置胎盘风险也越大,也有报道证实高龄孕妇发生胎盘前置的风险高达25岁孕妇的3倍。剖宫产术需要将子宫下段肌层切断,造成患者子宫瘢痕,所以瘢痕处的血液循环比较差,极易导致胎盘延伸到患者的子宫下段或内口,引发前置胎盘,剖宫产次数越高,患者前置胎盘发生率就越高。多次流产或是分娩会破坏子宫内膜的基底层,引起患者宫内感染或宫腔粘连,引起子宫内膜发生增生,甚至还会导致子宫内膜瘢痕,所以应该提高产妇采用阴道分娩,从而使患者前置胎盘的风险降低。
前置胎盘产妇因为其子宫下段肌层比较薄,具有较差的收缩性,所以极易引起胎盘完全剥离,无效收缩,导致血管压迫,所以患者极易在产前产后出现出血症状,这是前置胎盘产妇需要重度重视的问题。另外胎盘粘连和胎盘植入也是导致产妇出血或分娩困难的重要原因。本研究结果显示,三组胎盘粘连、胎盘植入、产后出血和子宫切除发生率比较,差异均有统计学意义(P<0.05),其中完全性前置胎盘组>部分性前置胎盘组>边缘性前置胎盘组。对于完全性前置胎盘者而言,机体内蜕膜发育并不理想,子宫内膜的受损程度较大和子宫下段肌层过薄,进而提高大出血的危险性[8]。如孕产妇的子宫下段肌层处于比较薄弱的状态,则极易造成胎盘植入现象的发生,持续提高大出血的风险性。由于剖宫产会造成机体出现瘢痕子宫,而剖宫产次数的增加会较大程度上提高孕产妇的瘢痕妊娠率,进而影响子宫内膜的完整性和提高前置胎盘率,从而显著提高其大出血的可能性[9-10]。由于完全性前置胎盘的整个胎盘组织均完全覆盖于整个宫颈内口,占据较大面积的子宫下段部位,而由于子宫下段肌层呈菲薄状态和较差的产后收缩力[11-12]。在此基础上由于胎盘具有丰富的血运情况,极易出现胎盘粘连等不良妊娠结局同时在胎盘剥离过程中极易出现血管破裂情况,进而出现产后出血,出血严重时则会对产妇、胎儿的生命安全产生极大威胁,普遍情况下需要切除子宫来挽救产妇的生命,进而不可逆性的损伤产妇子宫,因此,持续降低不同前置胎盘类型的发生率 ,进而明显改善临床妊娠结局[13-14]。
近年来,越来越多研究证实,引起胎儿不良结局的重要原因就是前置胎盘。本研究结果显示,三组低体重、早产、窒息发生率比较,差异均有统计学意义(P<0.05),其中完全性前置胎盘组>部分性前置胎盘组>边缘性前置胎盘组,充分证实了前置胎盘对围产儿结局的危害,前置胎盘孕妇极易出现急性失血,导致母体内的血氧含量不足;引发患者气体交换障碍,从子宫剥离胎盘,减少患者的绒毛及胎盘血窦的接触面积,胎盘出现广泛梗死,羊膜绒毛膜炎,大量纤维蛋白在胎盘血管床沉积,导致母婴交换受到影响,所以胎儿的生长发育迟缓;而完全性前置胎盘易发生多种不良妊娠结局,同时由于时间比较早、出血量大等原因,极易因胎儿供血供氧不足极易增加早产、低体重和窒息等围产儿妊娠的发生率,所以降低完全性前置胎盘等不同类型的发生率可以有效改善围产儿结局[15-16]。
不同前置胎盘类型患者出现子宫切除等不良妊娠情况率也存在明显差异性,相关性的分析可以一定程度上提高母婴的安全性和降低不良妊娠及围产儿不良结局率[17-18]。三种前置胎盘类型与妊娠结局、围产儿结局均存在相关性(P<0.05),说明对胎盘粘连、胎盘植入、产后出血和子宫切除等不良妊娠结局及低体重、早产、窒息等不良围产儿妊娠与前置胎盘类型具有紧密的关系,随着前置胎盘的发展程度会增加不良妊娠结局及不良围产儿妊娠的发生率,所以需要早期预防提供良好的前提条件,尽可能降低不良妊娠结局的发生率,保障母婴在妊娠及生产过程中的安全性。
综上所述,低体重、早产、窒息等不良围产儿结局和胎盘粘连、胎盘植入、产后出血和子宫切除等不良妊娠结局的发生率因前置胎盘类型的不同而存在明显差异性,具有正相关性,为随后制定预防和治疗方案提供重要的参考依据,保障母体与胎儿的安全性。
参考文献
[1]邹丽,赵茵,高慧,等.编织状缝合技术在完全性前置胎盘伴植入孕妇剖宫产术中的应用[J].中华妇产科杂志,2019,54(10):696-700.
[2]王宾,文宠佩,王爱珠,等.超声引导腹主动脉球囊阻断在凶险性前置胎盘剖宫产术中的应用[J].重庆医学,2020,49(9):130-134.
[3]曾毅,苏春宏,王懿春,等.中央型前置胎盘及瘢痕子宫合并自身免疫病剖宫产术中呼吸心跳骤停[J].实用妇产科杂志,2020,36(10):23-26.
[4]刘善凯,张大忠,殷建林,等.腹主动脉球囊阻断应用于植入型凶险型前置胎盘剖宫产中的效果[J].中国介入影像与治疗学,2019,16(12):741-744.
[5]宋丽丽、殷悦、刘丽娟.子宫动脉栓塞术在凶险性前置胎盘伴胎盘植入剖宫产患者中的应用[J].山東医药,2020,60(25):66-69.
[6]解艳华,张庆桥,朱秀娟,等.产前三维能量多普勒超声预测前置胎盘患者剖宫产术中出血量[J].中国医学影像技术,2019,35(7):1076-1080.
[7]段雅,赵姗,李敏,等.COOK双球囊宫腔填塞在前置胎盘剖宫产术子宫下段出血中的应用效果研究[J].中国全科医学,2019,22(21):87-90.
[8]李思思,郭广丽,于璨,等.河北省孕产妇前置胎盘流行病学特点和危险因素分析[J].实用医学杂志,2020,36(2):125-129.
[9]杨乾坤,张根豪,吕先萍.术前检测指标在凶险性前置胎盘孕妇剖宫产术中红细胞输注相关因素分析[J].中国输血杂志,2019,32(2):85-88.
[10]郑海宁,王谦,冯军艳,等.术中超声引导腹主动脉球囊阻断术在凶险性前置胎盘剖宫产中的应用[J].中国超声医学杂志,2019,45(8):756-758.
[11]周甜甜,张小宝,陆薇,等.腹主动脉球囊阻断术和子宫动脉栓塞术在凶险性前置胎盘剖宫产术中的应用比较[J].南京医科大学学报(自然科学版),2019,39(6):124-127.
[12]郭燕兵,苏秀琴,于世平,等.Fogarty取栓球囊与普通扩张球囊用于凶险性前置胎盘剖宫产术中阻断髂内动脉[J].中国介入影像与治疗学,2019,16(7):415-419.
[13]潘春红,李妹燕,岑炳奎,等.主动脉球囊阻断术辅助凶险性前置胎盘剖宫产术的临床效果研究[J].重庆医学,2020,49(8):87-90.
[14]吴正阳,张建好,王艳丽,等.腹主动脉不全阻断在凶险性前置胎盘剖宫产中的应用体会[J].实用放射学杂志,2019,35(1):100-102.
[15]韦雄丽,卢建华,韦钰,等.自体血回收联合腹主动脉球囊临时阻断技术在凶险型前置胎盘伴胎盘植入剖宫产术中的应用[J].中国输血杂志,2020,54(1):26-29.
[16]杨娉,蒋玉蓉,黄建华,等.低位腹主动脉血管外阻断下子宫成形术及改良Cho缝合术在凶险性前置胎盘伴胎盘植入剖宫产术中的联合应用价值[J].实用妇产科杂志,2019,35(12):954-956.
[17]曾义,李杰,段光友,等.再次剖宫产产后出血危险因素分析:2442例产妇的回顾性研究[J].第三军医大学学报,2019,41(3):265-269.
[18]汪佳慧,金镇.凶险性前置胎盘产妇发生弥散性血管内凝血和失血性休克及子宫切除的相关因素分析[J].实用妇产科杂志,2019,35(11):852-855.
(收稿日期:2021-06-21) (本文编辑:田婧)

