基于MRI影像组学预测宫颈癌淋巴血管间隙浸润
喻泓清,翟 建,刘晨露,肖国庆,李庆祝
(皖南医学院弋矶山医院影像中心,安徽 芜湖 241001)
宫颈癌发病率位居女性生殖系统恶性肿瘤首位,全球每年新增病例约53万,死亡病例约26万[1]。淋巴血管间隙浸润(lymph-vascular space invasion,LVSI)指在淋巴管或血管内发现至少一簇肿瘤细胞,是影响宫颈癌预后[2]和评估可否采用保留生育功能的手术治疗方案的关键因素[3-4]。近年来,影像组学在评估肿瘤表型、制定治疗策略和预估预后等方面表现出巨大优势[5]。本研究观察基于多参数MRI影像组学模型术前预测宫颈癌LVSI的价值。
1 资料与方法
1.1 一般资料 收集2016年12月—2021年3月皖南医学院弋矶山医院收治的123例宫颈癌患者,年龄28~76岁,中位年龄51岁。纳入标准:①接受根治性广泛子宫切除及淋巴结清扫术,经术后病理证实为宫颈癌、单发病灶;②术前接受常规盆腔MR平扫+增强检查,未接受抗肿瘤治疗。排除标准:①MR图像质量不佳,无法准确勾画病灶ROI;②患有其他恶性肿瘤疾病及治疗史;③临床及影像学资料不完整。记录临床及病理资料,包括国际妇产科协会(Federation International of Gynecology and Obstetrics,FIGO)分期、肿瘤最大径(maximum tumor diameter,MTD)、宫颈间质浸润深度(≥1/2宫颈间质/<1/2宫颈间质)、淋巴结转移、神经侵犯及病理类型等,并根据病理结果将其分为LVSI+(n=61)和LVSI-(n=62)。检查前患者均签署知情同意书。
1.2 仪器与方法 采用GE Signa HDxt 3.0T MR扫描仪及8通道腹部线圈行盆腔扫描。嘱患者仰卧,采集轴位、矢状位及冠状位常规及增强图像。参数:快速自旋回波T1WI,TR 400 ms,TE 6.4 ms;T2WI,TR 3 340 ms,TE 87.03 ms;层厚5 mm,层距1 mm,矩阵320×224,FOV 40 cm×40 cm。以2 ml/s流率注射钆双胺对比剂(0.1 mmol/kg体质量)后行增强扫描,参数同T1WI。
1.3 提取及筛选影像组学特征和建立模型 将轴位T2WI及对比增强T1WI(contrast enhanced T1WI,CE-T1WI)导入ITK-SNAP 3.8.0软件(www.itk-snap.org),由分别具有5年及10年以上工作经验的影像科主治及副主任医师各1名参考其他序列图像于其上沿病灶边缘逐层手动勾画ROI,获得三维容积感兴趣区(volume of interest,VOI)(图1),并以GE AK 3.2.0软件提取其影像组学特征。以组内相关系数(intra-class correlation coefficient,ICC)评估观察者间提取影像组学特征的一致性,保留一致性较好(ICC>0.80)的特征。按7∶3比例将数据分为训练集(n=87)和验证集(n=36),训练集中LVSI+ 43例、LVSI-44例,验证集中LVSI+ 18例、LVSI-18例。采用最大相关最小冗余(maximum relevance minimum redundancy,mRMR)算法及基于10折交叉验证的最小绝对收缩和选择算子(least absolute shrinkage and selection operator,LASSO)算法对训练集影像组学特征进行降维,经筛选获得最佳影像组学特征子集,并构建影像组学标签;根据权重计算标签得分,并以验证集数据进行验证。以多因素logistic回归分析构建基于T2WI+CE-T1WI预测宫颈癌LVSI的联合序列影像组学模型(模型T2WI+CE-T1WI),比较LVSI+与LVSI-患者间所选特征在,获得相应小提琴图,并构建临床影像组学模型。
1.4 统计学分析 采用SPSS 26.0、MedCalc 20.0和R 4.0.4统计分析软件。以±s表示符合正态分布的计量资料,行独立样本t检验;以中位数(上下四分位数)表示不符合者,行Mann-WhitneyU检验。以Pearsonχ2检验或Fisher精确概率法比较计数资料。采用秩和检验比较等级资料。绘制各预测模型预测宫颈癌LVSI的受试者工作特征(receiver operating characteristic,ROC)曲线,计算相应曲线下面积(area under the curve,AUC),以DeLong检验比较其AUC差异。应用决策曲线分析(decision curve analysis,DCA)评价模型的临床效益。P<0.05为差异有统计学意义。
2 结果
2.1 训练集与验证集患者基线特征比较 训练集与验证集间神经侵犯差异有统计学意义(P<0.05),其余参数差异均无统计学意义(P均>0.05),见表1。训练集LVSI+与LVSI-患者之间淋巴结转移及宫颈间质浸润深度、验证集LVSI+与LVSI-患者之间宫颈间质浸润深度差异均有统计学意义(P<0.05),其余参数差异均无统计学意义(P均>0.05),见表2、3。
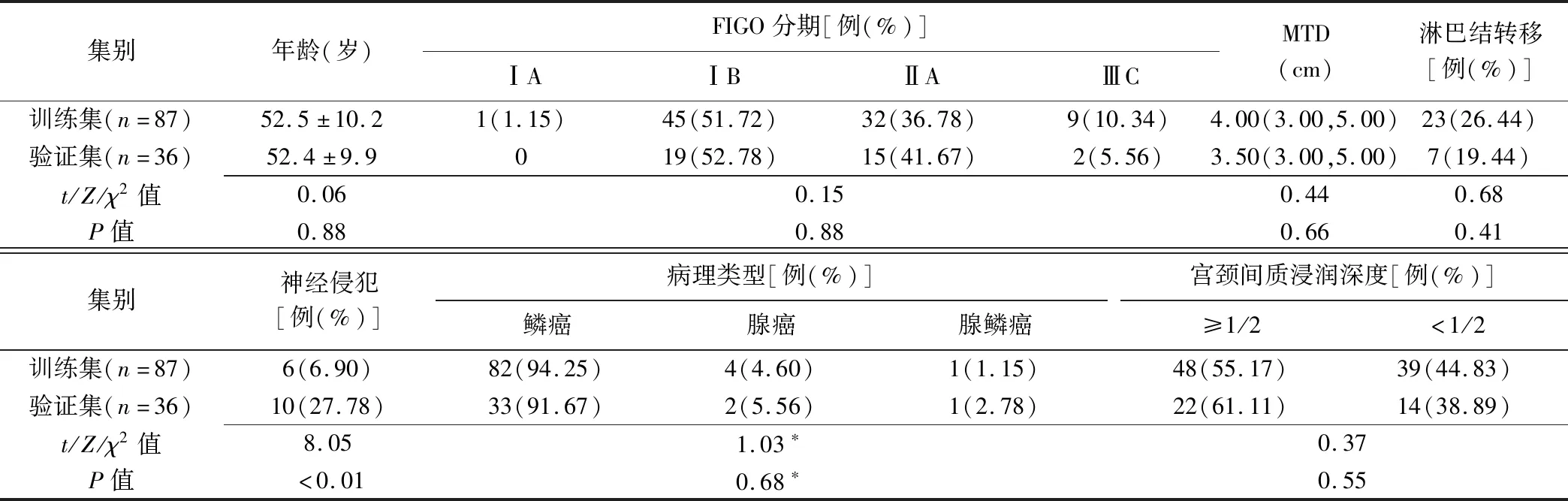
表1 训练集与验证集宫颈癌患者基线资料比较
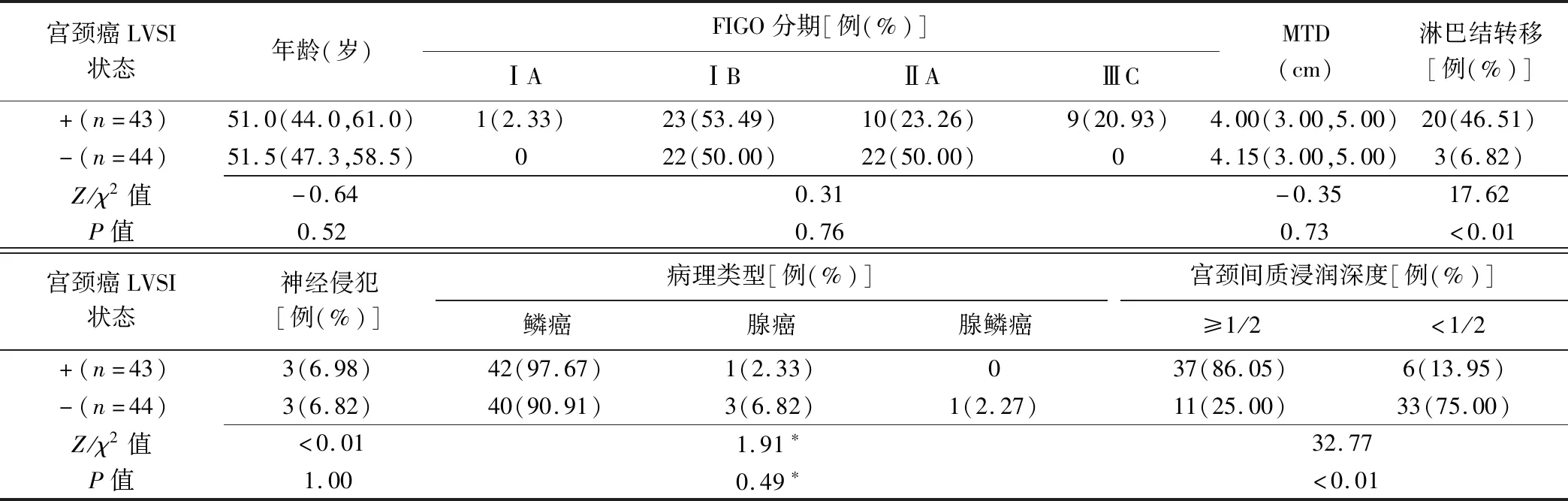
表2 训练集宫颈癌LVSI+与LVSI-患者基线资料比较
2.2 筛选影像组特征及建立预测模型 基于T2WI和动脉期CE-T1WI各提取1 316个影像组学特征,根据ICC检验结果,分别保留818及837个影像组学特征;经去除冗余特征及回归降维(图2)分别获得13、15个最佳影像组学特征,分别用于构建模型T2WI及模型CE-T1WI。基于T2WI及CE-T1WI筛选出13个影像组学特征(图3),其中9个特征在训练集LVSI+与LVSI-患者间差异均有统计学意义(P均<0.05,图4),以之建立联合序列预测模型T2WI+CE-T1WI。

表3 验证集宫颈癌LVSI(+)与LVSI(-)患者基线资料比较
2.3 建立临床影像组学模型并评价其效能 ROC曲线显示,模型T2WI+CE-T1WI在验证集的AUC为0.78(表4、图5),与模型T2WI及模型CE-T1WI差异无统计学意义(Z=0.64、1.22,P均>0.05)。将联合序列影像组学评分、淋巴结转移状态、宫颈间质浸润深度纳入多因素logistic回归分析,建立临床影像组学模型,结果显示淋巴结转移状态(OR=7.92)、宫颈间质浸润深度(OR=0.22)及联合序列影像组学评分(OR=4.01)是LVSI的独立预测因子(P均<0.05)。临床影像组学模型在训练集和验证集数据中的AUC分别为0.88和0.83(表4),与模型T2WI+CE-T1WI差异无统计学意义(Z=1.58、0.45,P均>0.05)。DCA曲线显示,风险阈值为0.08~0.68时,临床影像组学模型的净收益高于模型T2WI+CE-T1WI(图6)。
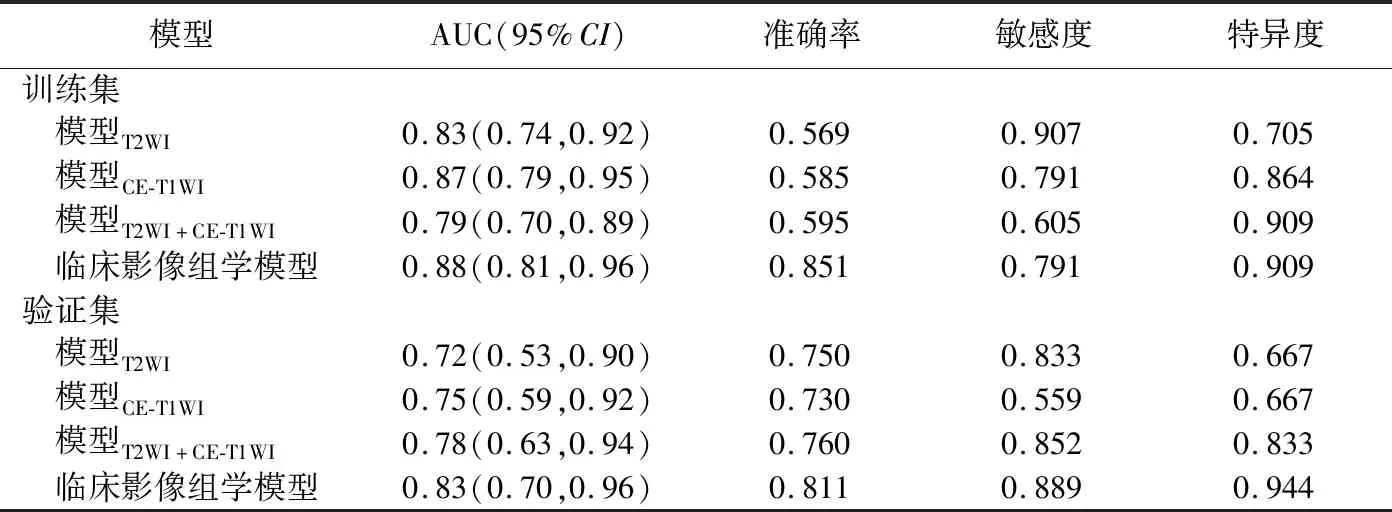
表4 各模型预测宫颈癌LVSI状态的效能
3 讨论
既往研究[6]表明,传统影像学方法预测宫颈癌LVSI状态易忽略肿瘤本身的异质性。影像组学通过提取数字医学图像的高通量特征为评价组织异质性提供了无创方法,在制定肿瘤个体化治疗方案中起着作用[7]。LI等[8]采用影像组学方法针对105例宫颈癌患者的CE-T1WI资料提取了1 392个影像组学特征,并结合临床特征构建预测宫颈癌LVSI的影像组学列线图,其在训练集和验证集中的AUC分别为0.754和0.727,诊断效能尚可。WU等[9]分析56例宫颈鳞癌的多模态MRI,包括T2WI、脂肪抑制T2WI、表观弥散系数(apparent diffusion coefficien,ADC)图及动态增强MRI的Ktrans、Ve、Vp图,各于其中提取66个影像组学特征用于构建联合序列预测模型,其诊断宫颈癌LVSI的AUC、敏感度、特异度和准确率分别为0.831、86.2%、73.9%和79.6%。上述研究所构建的影像组学模型纳入的一阶直方图纹理特征和形态学特征反映MRI上肿瘤边缘的灰度变化和形状,对预测LVSI状态具有重要意义[8]。
MR各序列图像中,T2WI显示宫颈癌病灶位置、形态及浸润范围的效果较好,CE-T1WI可重点显示病变强化程度、提高病灶与周围正常组织的对比度[10-11]。本研究基于上述序列图像进行影像组学分析,筛选出的灰度游程矩阵、灰度大小区域矩阵及形态学特征均有利于预测宫颈癌LVSI状态,提示肿瘤边缘的形态及灰度变化对预测LVSI状态至关重要;基于T2WI+CE-T1WI影像组学及淋巴结转移状态、宫颈间质浸润深度构建的临床影像组学模预测训练集及验证集数据宫颈癌LVSI状态的AUC值分别为0.88及0.83,与模型T2WI+CE-T1WI差异无统计学意义,以0.08~0.68为阈值范围时,临床影像组学模型对预测宫颈癌LVSI状态具有较高价值。本研究临床影像组学模型的诊断效能优于既往研究[8]结果,可能由于本研究基于三维纹理分析,获得了更多空间信息,提高了鉴别组织特征的能力。研究[12]显示根据FIGO分期可在一定程度上预测宫颈癌LVSI状态;本研究中LVSI+与LVSI-患者间FIGO分期差异无统计学意义,可能与样本量小有关。
本研究的主要局限性:①缺乏多中心参与及多参数MR设备外部验证;②建立联合预测模型时,未纳入多种相关蛋白、基因等临床分子生物学标记物;③未对弥散加权成像等其他序列图像进行分析。
综上,基于T2WI+CE-T1WI建立的临床影像组学模型可用于术前无创预测宫颈癌LVSI,为临床制定个体化治疗方案提供依据。

