持续中性粒细胞升高与脓毒症患者预后相关性*
李晶菁,王 萌,陈 瑜,姜岱山
(南通大学附属医院急诊科,江苏 226001)
脓毒症是感染引起的机体稳态失衡,导致危及生命的多脏器功能障碍的综合征[1]。由于脓毒症临床异质性强、发病机制复杂,发病率和病死率一直居高不下,已成为全球公共卫生问题[2]。炎症反应失控和免疫功能失衡是脓毒症发病的关键机制,也是患者死亡的主要原因。白细胞是全身炎症反应重要标志物,在炎症反应过度激活阶段产生大量促炎细胞因子,形成“炎性因子风暴”,严重影响正常免疫功能。中性粒细胞占循环白细胞50%~70%,构成先天免疫防御的第一道防线。中性粒细胞经过趋化、吞噬作用产生活性氧物质,导致广泛炎症和微血管通透性增加;过度炎症引起大量中性粒细胞脱颗粒和蛋白水解酶释放,造成全身和局部内皮损伤;中性粒细胞通过释放DNA、染色质和颗粒蛋白形成中性粒细胞胞外陷阱,造成细胞外组织损伤[3]。组织损伤会促发类似的级联反应,导致严重炎症反应。中性粒细胞还有助于激活第二阶段免疫反应。因此,中性粒细胞反映脓毒症时机体的炎症反应和免疫状态。本文回顾性收集我科2017年5月—2021年5月收治的脓毒症患者222例临床资料,分析早期中性粒细胞计数的变化对脓毒症病情和预后的评估价值。
1 资料与方法
1.1 一般资料 脓毒症患者222例,男性122例,女性100例,中位年龄71.0(63.0,79.0)岁。根据患者入院后28天存活情况,分为存活组166例和死亡组56例。纳入标准:(1)年龄≥18岁;(2)符合脓毒症3.0诊断标准[1];(3)临床资料完整。排除标准:(1)既往有肿瘤性疾病、免疫系统疾病、血液系统疾病;(2)曾经使用过皮质激素、细胞毒性药物、免疫抑制药物等。
1.2 临床相关参数收集 收集存活组和死亡组患者性别、年龄、原发感染部位、基础疾病、APACHE II评分、SOFA评分、重要治疗措施(呼吸机使用、血液净化、血管活性药物)、血清C-反应蛋白(CRP)、降钙素原(PCT)、乳酸(Lac)水平、凝血指标,并收集两组患者入院第1、2、3、4天外周血白细胞(WBC)、中性粒细胞绝对计数(ANC)、单核细胞绝对计数(AMC)、淋巴细胞绝对计数(ALC)、血小板计数(PLT)。
1.3 统计学处理 应用R语言软件包和风锐统计软件1.7.1版进行数据分析。符合正态分布的计量资料以表示,组间比较采用单因素方差分析;不符合正态分布的计量资料以M(Q1,Q3)表示,组间比较采用Mann-Whitney u检验。计数资料以频数和率表示,组间比较采用χ2检验或Fisher确切概率法。比较存活组和死亡组各项临床参数,并采用拟合曲线分析D4-ANC与28天死亡率的关系,绘制ROC曲线评估D4-ANC对患者预后的预测效能。根据参考阈值将患者分为D4-ANC<10×109/L组和≥10×109/L组,比较两组临床结局,最后进行Cox回归分析D4-ANC对脓毒症患者28天死亡率的预测价值。P<0.05为差异有统计学意义。
2 结 果
2.1 存活组和死亡组临床参数比较 死亡组患者年龄、APACHE II评分、SOFA评分、乳酸水平、活化部分凝血活酶时间(APTT)大(高)于存活组,差异均有统计学意义(P<0.05),D4-WBC和D4-ANC高于存活组,D4-ALC低于存活组,差异均有统计学意义(P<0.05)。见表1。

表1 存活组与死亡组临床参数比较 [n(%),M(Q1,Q3)]
2.2 曲线拟合分析 D4-ANC与28天死亡率呈线性关系,D4-ANC越高,患者预后越差,参考阈值为10.18×109/L。见图1。

图1 D4-ANC与28天死亡率曲线拟合分析
2.3 ROC曲线分析 ROC曲线分析显示,D4-ANC的AUC为0.653,最佳阈值为9.6×109/L,敏感度和特异度分别为0.768、0.536,诊断价值一般。见图2。

图2 D4-ANC预测脓毒症患者28天死亡率的ROC曲线
2.4 D4-ANC分组临床结局比较 综合曲线拟合分析及ROC曲线分析结果,以D4-ANC 10×109/L作为最佳阈值,将患者分为D4-ANC升高组114例和非升高组108例。D4-ANC升高组28天死亡率高于非升高组,机械通气率和血液净化率高于非升高组,差异均有统计学意义(P<0.05)。两组血管活性药物使用情况的差异无统计学意义(P=0.184)。见表2。

表2 D4-ANC升高组与非升高组临床结局比较 n(%)
2.5 D4-ANC分组28天生存率比较 Kaplan-Meier生存曲线分析显示,D4-ANC升高组28天生存率低于非升高组,差异有统计学意义(P<0.05)。见图3。
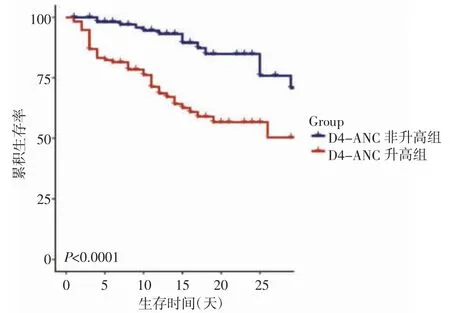
图3 D4-ANC升高组与非升高组28天生存率比较
2.6 Cox回归分析 将表1中差异有统计学意义的变量进行单因素Cox回归分析,结果显示年龄增大、APACHE II增大、D4-WBC升高、D4-ANC升高与28天死亡风险增加相关。D4-ANC以连续变量和以10×109/L分组的分类变量,校正年龄、性别、APACHE II评分后,多因素Cox回归分析也显示一致的结果,HR分别为1.049和2.945(P均<0.05)。见表3、表4。

表3 脓毒症患者28天死亡单因素Cox回归分析

表4 脓毒症患者28天死亡多因素Cox回归分析
3 讨 论
脓毒症早期的病情评估及预后预测对制定合理诊疗计划、改善预后至关重要。脓毒症发病机制复杂,目前有较多的指标及评分系统预测脓毒症预后,但评分系统较复杂,某些检测指标临床无法常规开展,需要发现客观、便捷、易获取的具有临床实用价值的指标。中性粒细胞与炎症反应和免疫功能等关键发病机制密切相关。病原微生物侵入人体后,中性粒细胞迅速作出免疫应答,快速到达感染部位,通过吞噬、脱颗粒、形成中性粒细胞胞外陷阱等机制清除病原微生物;同吋招募并激活其他免疫细胞,促进机体免疫功能活化,加速病原微生物及毒素的清除[3]。在脓毒症早期阶段中性粒细胞在杀灭病原微生物的同时,释放大量细胞因子和一系列溶酶体物质,造成机体不同程度的免疫抑制和炎性损伤,加重患者病情。
本研究根据患者入院后28天的临床结局,分为死亡组和存活组,结果显示死亡组患者较存活组年龄更大。老年人中性粒细胞迁移、趋化、粘附和吞噬能力受损[4],导致胞内促炎因子的激活失调[5],因此脓毒症的易感性和死亡率增加。死亡组APACHE II评分、SOFA评分及乳酸水平高于非死亡组,表明死亡组患者组织低灌注,无氧代谢增加,病情更加危重。死亡组较存活组APTT延长,提示死亡组患者处于低凝状态,可能与脓毒症早期凝血功能激活、凝血因子消耗有关。本研究中死亡组D4-WBC和D4-ANC高于存活组,D4-ALC低于存活组,提示随着脓毒症病情加重,中性粒细胞增多,淋巴细胞减少,是评估急性炎症反应程度和免疫状态的有效指标。拟合曲线分析发现,D4-ANC与28天死亡率呈线性关系,提示D4-ANC越高,患者预后越差。ROC曲线评估结合COX回归分析显示,D4-ANC对脓毒症28天死亡率有一定的预测效能。脓毒症时,中性粒细胞从外周循环中被招募到感染和炎症区域,在大量病原微生物和炎性因子的刺激下,机体产生过度的炎症反应,加速骨髓中储备的中性粒细胞激活和释放,同时循环中性粒细胞凋亡延迟,导致外周血中性粒细胞数量急剧增加[6]。
本研究根据拟合曲线和ROC曲线D4-ANC预测28天死亡率最佳阈值分组,与D4-ANC非升高组比较,升高组28天生存率降低,机械通气和血液净化率增加,与之前一些研究结果相似。刘大东等[7]研究认为,外周血中性粒细胞/血小板比值对脓毒症患者28天病死率有较好的预测价值。曾凡平等[8]研究认为,脓毒症患儿中性粒细胞反映机体炎症反应,能有效判断病情严重程度,评估预后。潘树滨等[9]研究发现,中性粒细胞/淋巴细胞比值预测脓毒症患者28天病死率有一定价值。
综上所述,D4-ANC是评估脓毒症严重性和预后的有效指标,临床获取简单易行,D4-ANC升高预示患者病情相对危重、预后不佳。本研究有一定局限性,选择第4天中性粒细胞绝对计数是基于文献资料[10],第4天是脓毒症从促炎状态转变为低炎症状态的时间点,但不同患者(如老年患者)免疫反应存在差异,很难确定持续中性粒细胞升高最具临床相关性的时间。今后需要开展更大规模的研究,根据患者年龄或疾病严重程度进行分层,以阐明不同中性粒细胞计数截断值对特定脓毒症患者的临床价值。

