孕妇妊娠期糖尿病的危险因素分析
吴 雪 许 琳 陈卫红
妊娠糖尿病(gestational diabetes mellitus,GDM)是指以往无糖尿病亦无糖耐量降低的妇女,妊娠期首次查出的糖耐量异常。GDM作为常见的妊娠并发症,严重危害母婴健康,增加妊娠妇女出现高血压、先兆子痫、尿路感染、羊水过多及胎儿出现巨大儿、新生儿呼吸窘迫综合征等风险[1-2]。目前我国GDM发病率迅速提高,2012年其已高达17.5%,2016年开始再次出现增长高峰[3-4],造成公共卫生系统巨大负担。本课题旨在分析孕妇GDM发生的危险因素,为其筛查及干预工作提供参考。
1 资料与方法
1.1 一般资料 回顾性分析2018年1~10月在马鞍山市人民医院及马鞍山市妇幼保健院进行产前检查的539例单活胎孕妇的临床资料。孕妇根据产次分为初产妇组(n=319)与二胎孕妇组(n=220),初产妇组再分为正常组(n=93)与GDM组(n=226),二胎孕妇组再分为正常组(n=62)与GDM组(n=158)。GDM诊断标准参照中华医学会妇产科学分会产科学组和中华医学会围产医学分会妊娠合并糖尿病协作组制定的《妊娠合并糖尿病诊治指南(2014)》[5]:孕24~28 周者实施75 g 口服葡萄糖耐量试验(oral glucose tolerance test,OGTT),空腹、服糖后1小时和2小时血糖正常上限分别5.1 mmol/L、10.0 mmol/L和 8.5 mmol/L,任1项及以上达到或超过即可诊断GDM。
排除标准:①本次妊娠前伴有高血压、糖尿病、心血管、甲亢、甲减、肿瘤等全身疾病者;②研究期间出现其他严重并发症或合并症者;③半年内服用过可能干扰糖、脂类代谢药物者;④严重营养不良者;⑤本研究期间参加其他临床试验者;⑥患有精神疾病或其他因素不能配合收集信息者。
1.2 研究方法 通过调取孕妇病历收集孕期临床资料,包括年龄、孕次、孕前身体质量指数(body mass index,BMI)、当前BMI;孕期生化指标,包括空腹血糖(fasting plasma glucose,FPG)、铁蛋白(serum ferritin,SF)、血红蛋白(hemoglobin,Hb)。孕妇首次产检时,记录其孕前体质量并测量身高,孕24~28 周产检时同一仪器再次测量体质量,BMI=体质量(kg)/身高2(m2);己糖激酶法测定FPG,试剂盒由罗氏公司提供;电化学发光法测定SF,试剂盒由罗氏公司提供;SLS-Hb法测定Hb,试剂盒由希森美康提供。

2 结果
2.1 初产妇组与二胎孕妇组一般资料比较 二胎孕妇组年龄、孕次、孕前BMI、当前BMI、FPG均高于初产妇组,差异有统计学意义(P<0.05)。见表1。

表1 初产妇组与二胎孕妇组一般资料比较
2.2 孕妇正常组与GDM组一般资料比较 初产妇GDM组产妇FPG高于正常组,差异有统计学意义(P<0.05);二胎孕妇GDM组产妇孕次、孕前BMI、FPG均高于正常组,差异有统计学意义(P<0.05)。见表2。

表2 正常组与GDM组孕妇一般资料比较
2.3 多因素logistic回归分析 将FPG、孕次、产次、孕前BMI可能影响GDM发生的指标(P<0.05)作为自变量,以是否发生GDM作为因变量(其赋值“否=0,是=1”),采用逐步法进行多因素logistic回归分析。结果显示,FPG及孕前BMI水平的升高是孕妇GDM发生的危险因素(P<0.05)。见表3。
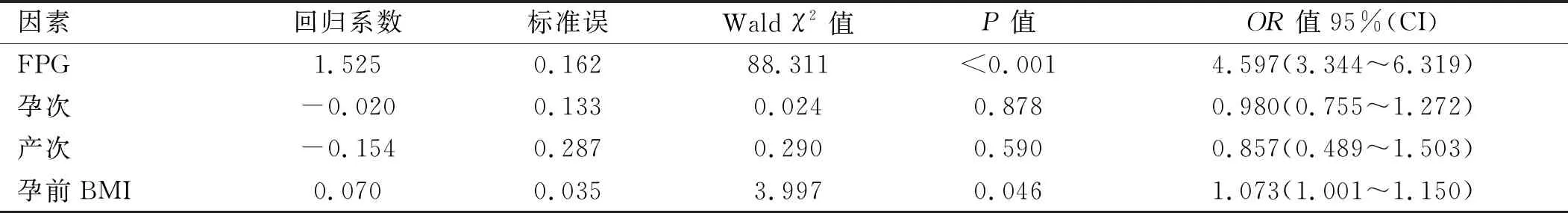
表3 多因素logistic回归分析孕妇发生GDM影响因素
2.4 孕妇发生GDM相关因素的ROC曲线分析 以孕妇FPG、孕前BMI为检验变量,以是否发生GDM为状态变量,绘制ROC曲线。结果显示,在孕妇中FPG、孕前BMI预测GDM发生的曲线下面积(area under the curve,AUC)为0.838(95%CI:0.805~0.868)、0.554(95%CI:0.511~0.597),灵敏度为75.80%、90.10%,特异度为100%、20%。见表4、图1。

表4 孕妇发生GDM相关因素ROC曲线分析
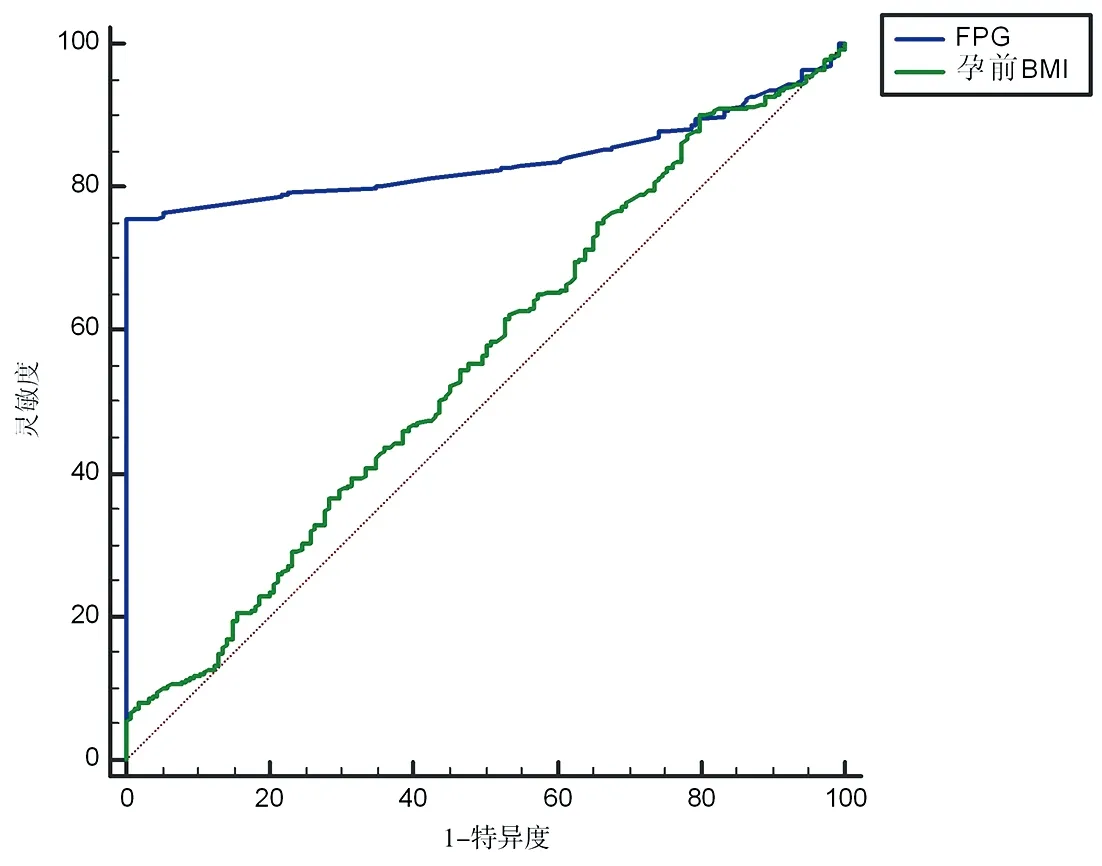
图1 孕妇FPG、孕前BMI预测GDM的ROC曲线
3 讨论
随着生活方式的转变及产检的普及,我国GDM发病率逐年提高。研究[6]表示,北京地区2013年GDM发病率已达19.7%,因此,需提高对孕妇GDM筛查及干预工作的关注。深入对GDM危险因素的了解,有利于临床工作的展开。
本研究中,年龄、孕次、BMI、FPG初产妇与二胎孕妇差异明显,与既往研究[7]结果一致。虽产次非本地区孕妇GDM发生的危险因素,但二胎孕妇年龄普遍较高,且其生殖功能在经历分娩后存在一定退化,可影响再次妊娠的健康,提高包括GDM在内等不良妊娠结局的发生风险[8],因此需提高对二胎孕妇妊娠健康的重视。单因素分析结果提示,除了FPG,孕次及孕前BMI在二胎孕妇妊娠过程中也值得更多关注。
我国曾在18个城市对16 286位孕妇开展前瞻性队列研究,结果显示,孕前超重或肥胖是中国孕妇GDM发生的危险因素,其可通过引起体内炎症反应,损伤胰岛细胞功能,导致GDM发生[9-10]。干预孕前BMI不仅有利于改善孕妇异常的糖脂代谢,还可降低其GDM的发生风险[11]。本研究多因素logistic分析结果显示,孕前BMI仍是初产妇及二胎孕妇GDM发生的危险因素,但当前BMI在正常组与GDM组差异不明显。推测孕前超重或肥胖的孕妇为妊娠健康考虑,产检后开始改善饮食习惯、进行体质量管理,导致两组孕妇当前BMI差异逐渐缩小。
研究[12]表明FPG作为GDM发生的危险因素,其水平的升高与GDM的发生风险增大有关,与本研究结果一致。ROC曲线结果显示,FPG预测GDM的最佳截断点为5 mmol/L,此时AUC为0.838,敏感度与特异度亦均佳,且此截断点与《妊娠合并糖尿病诊治指南(2014)》[5]GDM诊断标准中FPG为5.1 mmo/L的切点接近,故推测其对孕妇GDM的发生具有良好的预测能力。目前,临床上诊断GDM主要通过75 g OGTT,过程繁琐、耗时较长,部分孕妇因出现呕吐等不适完成困难。而FPG结果获取相对简单,不仅在筛查GDM时可避免75 g OGTT的缺点,还有利于提高GDM孕妇的依从性,便于妊娠期间的血糖管理。
本研究多因素logistic分析结果显示,孕次在孕妇中与GDM发生的相关性不大,但既往研究[13-14]认为,孕次作为GDM发生的危险因素具有预测GDM发生的能力。此差异可能是因为研究对象不同,既往试验还纳入了生产2次及以上的孕妇进行研究。此外,年龄是GDM公认的危险因素[4],但本研究中,孕妇正常组及GDM组年龄差异不显著,可能与本地区初产妇及二胎孕妇平均年龄分别为27及31岁的特点有关,缺乏高龄孕妇(≥35岁)的数据对比[15]。因此,本地区孕妇年龄与GDM的发病风险关系有待更大样本的研究。
综上所述,FPG及孕前BMI水平的升高是本地区孕妇GDM发生的危险因素,具备以上2种危险因素的孕妇是临床工作中重点关注人群,且FPG对GDM的发生具有良好的预测能力,为GDM的筛查及干预提供参考。

