阿法替尼不良反应文献分析
付子仪,谢婷婷(解放军总医院医疗保障中心药剂科,北京 100853)
中国癌症统计数据显示,2015年肺癌发病及死亡总数分别为73.33万例和61.02万例,居全国癌症发病率及死亡率的首位[1]。非小细胞肺癌(non-small cell lung cancer,NSCLC)患者约占肺癌患者的80% ~ 85%。表皮生长因子受体(epidermal growth factor receptor,EGFR)突变阳性晚期NSCLC患者一线治疗的多个随机对照研究显示,吉非替尼、厄洛替尼、埃克替尼、阿法替尼对比化疗均可显著改善患者的无进展生存期,且3级及以上不良反应发生率显著低于化疗。LUX-lung7研究显示阿法替尼疗效优于第一代酪氨酸激酶抑制剂(tyrosine kinase inhibitor,TKI),奠定了第二代TKI阿法替尼在EGFR突变晚期NSCLC一线治疗中的地位。基于LUX-lung2、3、6合并分析阿法替尼治疗少见突变的研究,阿法替尼还被FDA批准用于18 ~ 21外显子少见位点(Leu861Gln、Gly719Ser、Gly719Ala、Gly719Cys、Ser768lle)突变患者的治疗[2]。阿法替尼于2017年在中国获批上市,随着该药在临床中的应用,其不良反应(adverse drug reaction,ADR)被陆续报道。笔者通过对已公开发表的阿法替尼相关ADR报道进行回顾性分析,旨在探讨其所致ADR的特点,为临床安全用药提供参考。
1 资料与方法
1.1 资料来源
中文以“阿法替尼”、“不良反应”、“副作用”等为关键词检索中国知网、万方、维普数据库;英文以“afatinib”、“adverse reaction”、“side effect”等为关键词检索PubMed、Embase数据库,检索时间为各数据库建库至2022年6月,收集阿法替尼相关ADR的案例报道,逐篇查阅,剔除重复和描述不详细的报道,共筛选出32篇文献,其中英文文献24篇,中文文献8篇,涉及34例患者。
1.2 方法
采用回顾性研究方法,详细阅读32篇案例报道,提取相关信息(患者基本情况、用药情况以及ADR发生时间、临床表现、不良反应分级及预后等)进行归纳和分析,原文中提及ADR严重程度分级的沿用原文结果,未提及的按照常见不良事件评价标准(CTCAE)5.0版[3]进行分级。
2 结果
2.1 患者基本情况
2.1.1 性别与年龄34例患者中,男性12例,女性22例,年龄分布在32 ~ 88岁,60岁以上患者占比58.82%。详见表1。
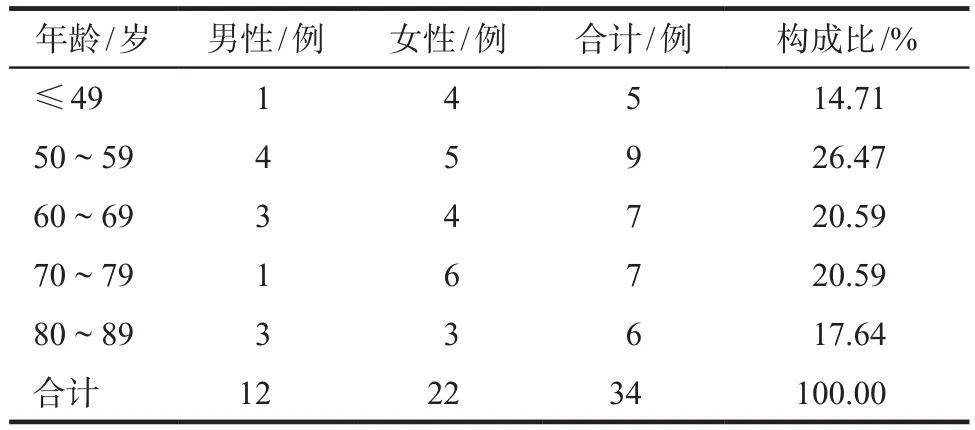
表1 患者性别与年龄分布Tab 1 Distribution of gender and age in patients
2.1.2 原患疾病7例患者同时合并肺癌以外的其他基础疾病,包括高血压4例次,血脂异常3例次,糖尿病2例次,甲减、房颤、骨质疏松各1例次;3例有手术史,分别为双侧白内障手术、右肾移植术、前列腺癌手术;1例有间质性肺疾病史。
2.2 用药情况
34例患者中,30例(88.24%)患者给药剂量为说明书中推荐剂量(40 mg,qd),1例患者给药剂量为20 mg·d-1,1例为30 mg·d-1,2例为50 mg·d-1。8例患者提及合并用药,其中4例患者联用降压或调脂药物(缬沙坦、奈必洛尔、美托洛尔、硝苯地平、匹伐他汀),1例联用免疫抑制剂(他克莫司、吗替麦考酚酯),4例联用其他药物(胰岛素、比卡鲁胺、安康欣胶囊、劳拉西泮、米氮平、洛索洛芬、普瑞巴林、秋水仙碱、曲马多、左甲状腺素钠、泮托拉唑等)。
2.3 ADR发生时间
34例患者发生ADR时间最短为用药后8 h,最长为用药后7个月,其中用药1周 ~ 1个月发生ADR最多(10例,29.41%),20例(58.82%)患者在给药后1个月内发生ADR,见表2。

表2 ADR发生时间分布Tab 2 Distribution of occurrence time of ADR
2.4 ADR累及系统/器官、临床表现及严重程度分级
阿法替尼所致ADR以皮肤及其附件损害为主(18例次,48.65%),主要表现为皮疹等;其次为呼吸系统损害(8例次,21.62%),主要表现为间质性肺疾病(interstitial lung disease,ILD);3级及以上不良反应共23例次(62.16%),其中呼吸系统ADR占比34.78%。34例患者中有9例(26.47%)发生说明书中未提及的ADR。详见表3。

表3 ADR累及系统/器官、临床表现及严重程度分级Tab 3 Systems/organs involved in ADR, clinical manifestations and severity classification
2.5 ADR处理及转归
发生ADR后,8例患者未停药,其中5例对症处理的同时继续用药,2例直接采取减量10 mg·d-1的方式继续使用阿法替尼,1例患者为多毛症,未处理。26例患者停药并给予对症治疗,其中6例停药后换用其他EGFR-TKIs(阿美替尼、奥西替尼、厄洛替尼、安罗替尼、吉非替尼),2例停药后经对症处理,予减量应用阿法替尼,未再发生不良反应。34例患者中4例死亡(2例ILD、1例急性致死性肺炎、1例闭塞性细支气管炎),1例转归不详,其余患者均在1 d ~几个月内好转。
3 讨论
3.1 患者基本情况与用药情况
国家癌症中心于2022年2月发布的中国最新癌症报告显示男性肺癌发病率远高于女性,但EGFR突变在女性中发生率更高[4]。本研究中收集到的患者男女比例为1∶1.83。有研究[5]指出女性因体型、药代动力学、药物遗传学等因素,发生ADR的风险比男性增加34%(OR = 1.34,95%CI:1.27 ~ 1.42),国家药品不良反应监测年度报告(2021年)也指出,发生ADR的女性患者多于男性,且65岁及以上老年人占比31.2%,故女性和老年患者更容易发生ADR。一项对阿法替尼致严重不良反应的影响因素研究[6]指出合并内科并发症可能增加严重ADR发生率,本研究收集到的7例合并基础疾病的患者中有5例发生3级及以上ADR。阿法替尼用于EGFR突变的NSCLC患者的推荐剂量为40 mg,qd,本研究收集到的病例中1例给药剂量为20 mg·d-1,1例为30 mg·d-1,2例为50 mg·d-1,该药说明书提示目前尚无充分证据支持患者可从50 mg剂量中得到更大获益,且该药一项Ⅱ期临床试验[7]结果也证实40 mg的起始剂量比50 mg能带来更好的治疗指标。药代动力学显示初始给药时无需基于患者年龄、体重、种族或性别等调整剂量,在发生ADR时可以通过减少剂量来缓解或控制。阿法替尼为P-糖蛋白底物,P-糖蛋白强抑制剂可增加其暴露量,本研究中有1例肾移植术后的患者合并使用他克莫司,在常规阿法替尼剂量治疗下可能会增加其ADR发生率。建议临床医师用药时权衡利弊,遵照药品说明书,根据患者对药物的耐受情况以及药物相互作用科学调整给药剂量与给药间隔[8]。
3.2 ADR发生时间
本研究中患者在用药后1个月内发生ADR居多(58.82%),各个系统均有涉及,主要为呼吸系统、皮肤及其附件等。Tamura等[9]的一项研究纳入1600例患者,使用阿法替尼治疗,其中60例发生ILD,发生时间为3 ~ 329 d,中位发生时间35.5 d,国内研究[10]也指出EGFR-TKI所致ILD多发生在用药后7 ~ 28 d。EGFR-TKI所致皮疹多发生在靶向药物治疗后1 ~ 2周,指甲改变可能在4 ~ 8周[11]。其他个例(如食管炎、低血压、中毒性巨结肠等)也均发生在1个月内,提示给药后1个月可能是多种ADR的高发时间,ADR发生时间最长为给药后7个月,患者发生闭塞性细支气管炎,最终死于呼吸衰竭,提示也有迟发型致死性ADR的可能。临床应及时发现并处理安全隐患。
3.3 ADR累及系统/器官
阿法替尼所致ADR主要累及皮肤及其附件、呼吸系统、消化系统等,皮肤及其附件ADR常发生于皮脂腺丰富的部位,严重时下肢亦可受累甚至遍及全身,主要表现为皮疹、痤疮样疹、湿疹、甲沟炎等,多数为3级以下ADR,严重ADR表现为SJS、DRESS综合征等,其影响因素有阳光暴晒、放疗、皮肤保湿不充分、老年等,故以上人群在接受阿法替尼治疗时需警惕皮肤ADR。阿法替尼对EGFR的不可逆抑制性抑制了表皮分化和再上皮化,这可能导致皮肤受到广泛侵蚀[12],研究[13]显示阿法替尼皮肤ADR与疗效相关,抗肿瘤效果越显著,其ADR严重程度可能越高,故建议临床在处置皮肤相关ADR时综合考虑阿法替尼抗肿瘤疗效。
阿法替尼所致呼吸系统ADR主要为ILD,可能机制为药物毒性反应的直接损害和免疫介导的炎症反应[14]。研究[15]显示,男性、年龄≥55岁、近期放化疗史、有ILD史等为阿法替尼相关ILD的危险因素。本研究中6例ILD患者年龄57 ~ 83岁,5例为男性,4例有近期放疗史,1例有ILD病史。多项荟萃分析评估了EGFR-TKI相关的治疗毒性风险,显示ILD的发生率为1.6%,高级别ILD(≥3级)为0.9%,死亡率为13%[16]。影像学表现为ILD相关弥漫性肺泡损伤的患者,与其他类型的ILD患者相比,对激素治疗的反应较差,死亡率更高(75% ~ 100%)[17]。因此对于正在服用阿法替尼产生呼吸困难和呼吸短促等肺炎类似症状的患者,即使患者有发热和高炎症指标,也应考虑药物所致ILD的可能性,做好鉴别诊断,尽可能实施早期干预,对具有高危因素的患者应尤其关注。
由于EGFR在消化道黏膜表面表达,阿法替尼对其抑制可能是导致消化系统损伤的原因之一[18],腹泻是阿法替尼最常见的ADR之一,多发生在给药后7 d内,其引起的脱水也可能影响患者正常的肾功能,造成阿法替尼血药浓度升高[19],进一步增加ADR的发生率。本研究中阿法替尼所致消化系统ADR还包含说明书中未提及的食管炎、急性食管坏死、中毒性巨结肠。Inoue等[20]研究提到食物可能会影响药物的血药浓度,持续性的空腹状态可使阿法替尼血药浓度升高近2倍,故尽管该药说明书中建议进食后3 h或进食前1 h服药,但对于近期食欲显著下降的肿瘤患者在用药时需警惕食管炎的出现,嘱患者避免不正确服药方式,如服药后立即平卧、干吞服药、服药后饮水不足等,减少药物与食管的长时间接触[21]。若患者发生中毒性巨结肠这一罕见却致命ADR,建议立即停药,予补液、微生物学检查、腹部X线检查、经验性抗菌治疗等。
除上述ADR外,阿法替尼所致QT间期延长、低血压、闭塞性细支气管炎、光化性角化病等新的ADR也陆续被报道,由于发生患者例数较少,其规律与特点仍有待进一步的研究。
3.4 处理与转归
针对阿法替尼所致各系统ADR,建议根据CTCAE 5.0[3]进行分级,并参考EGFR-TKI不良反应管理专家共识[11]进行处理,通常发生1 ~ 2级ADR时不需要停药或减量,给予对症治疗并持续监测相关症状,若2级ADR症状持续延长(如腹泻> 48 h或皮疹> 7 d)可适当中断治疗恢复至1级或减少药物剂量(以10 mg持续递减)。发生3级及以上ADR时停药并根据累及系统/器官采取正确救治方式。值得注意的是,ILD是致死率较高的ADR,共识中建议发生3级以上ILD的患者永久停药,但有报道[22]称对于出现ILD的患者在肺间质损伤消退或痊愈后重新应用EGFR-TKIs仍有效,对于此类患者可重新评估并考虑重启EGFR靶向治疗。本研究中1例ILD患者在使用大剂量甲泼尼龙冲击治疗后,症状好转,后期使用安罗替尼治疗,未再发生ADR。故医师应在治疗中权衡利弊,避免因顾虑药品所致严重ADR而忽略其治疗原发病所带来的更大获益[23]。
综上所述,阿法替尼所致ADR累及全身多个系统/器官,且不乏严重和新的ADR,临床医师和药师应掌握阿法替尼所致ADR相关特点,尤其关注可能发生ADR的高危人群。建议在用药期间,尤其是用药1个月内密切观察患者反应。若发生相关ADR,应当权衡获益与风险,参考药品说明书、相关指南共识以及其他循证医学证据,予减量、暂停或终止给药[24],并积极对症治疗,确保患者用药安全。

