子宫内膜癌术后影响因素分析及预后指数模型构建
郑丽娥, 吴雅兰, 谢 庆, 陈淑敏, 黄玉秀
子宫内膜癌是妇科常见的恶性肿瘤之一,原发于子宫内膜腺上皮,具有浸润肌层和远处扩散的潜能。在欧美国家,子宫内膜癌位居妇科肿瘤的首位[1]。近年,我国子宫内膜癌的发病率逐年上升,2013年发病人数高达6.2万例,较2010年增加了1.4万例[2]。尽管75%的患者可早期诊断[3],但死亡率仍逐年上升,严重威胁妇女生命健康。
FIGO(2009)分期不同的子宫内膜癌患者,生存情况也不同。早期(Ⅰ~Ⅱ期)患者以手术治疗为主,5 a总生存率达85%~90%[4];晚期(Ⅲ~Ⅳ期)患者预后差,5 a总生存率仅为26.2%,主要受治疗方式、腹主动脉旁淋巴结是否转移和病理类型的影响[5-6]。本研究主要探讨影响子宫内膜癌患者的术后预后相关因素,建立预后指数(prognostic index,PI)模型,有助于识别术后高风险患者,并及时进行规范治疗,从而改善患者预后,提高患者生存质量。
1 对象与方法
1.1 对象 收集2012年9月-2020年3月经病理组织学首次确诊并行手术治疗的子宫内膜癌患者278例,均未行新辅助化疗,年龄(55.5±20.5)岁(35~76岁),排除8例合并其他癌症的患者,最终纳入270例。肿瘤家族史19例(7%),高血压病史192例(71.1%),糖尿病病史244例(90.4%);Ⅰ~Ⅱ期232例(85.9%);内膜样腺癌238例(88.1%)。
1.2 收集资料 回顾性收集患者的病历信息资料:(1)一般资料:年龄、身高、体质量、肿瘤家族史、高血压病史、糖尿病病史等。(2)疾病特征:病理类型、FIGO(2009)分期、组织学分级、子宫外受侵、淋巴结转移、手术方式、治疗方式、辅助治疗方式、术后并发症等。病理类型分为内膜样腺癌和非内膜样腺癌,后者包括浆液性腺癌、透明细胞癌、黏液性腺癌、鳞癌、未分化腺癌等。子宫外受侵指肿瘤浸润超过子宫,侵及阴道、卵巢、输卵管、膀胱、直肠等部位。
1.3 术后随访 随访截至2020年10月27日,采用电话随访的方式获取患者的总生存时间,以月为单位,观察起点为患者第1次手术治疗时间,自研究对象第1次手术起,按照子宫内膜癌术后随访时间,术后3 a内每3个月1次,3 a后每6个月1次,5 a后每年1次,终点事件为死亡。随访98个月,生存时间为3~98个月,中位生存时间为44.5个月。
1.4 统计学处理 采用Kaplan-Meier法计算患者生存率,并绘制总生存曲线。采用单因素和多因素Cox风险等比例回归模型分析患者术后死亡的独立危险因素,计算风险比(hazard ratio,HR)及其95% CI,并建立PI模型,采用X-tile法寻找PI的最佳截断点。P<0.05为差别有统计学意义。
2 结 果
2.1 子宫内膜癌死亡相关因素的单因素分析 单因素分析显示,肿瘤家族史、FIGO(2009)分期、病理类型、子宫外受侵、淋巴结转移、化疗均是子宫内膜癌患者死亡的危险因素(P<0.05),而年龄、手术方式等因素对子宫内膜癌的预后影响无统计学意义(表1)。

表1 单因素的Cox回归分析
2.2 多因素分析及PI预测模型的创建 以单因素分析筛选出有统计学意义的影响因素作为自变量,进行多因素Cox比例风险回归模型分析,结果显示:肿瘤家族史(X1)、病理类型(X2)、子宫外受侵(X3)是子宫内膜癌死亡的独立危险因素(表2)。

表2 多因素的Cox回归分析
根据多因素Cox回归模型分析结果,创建出子宫内膜癌患者术后PI预测模型为:PI=1.981X1+2.191X2+2.510X3,PI平均值为0.529(0~4.701),PI值越大,预后越差。
2.3 PI截断点的确定 X-tile法选取PI预测模型截断点为1.980(图1)。根据截断点将子宫内膜癌分成两组:≤1.980为低危组,>1.980为高危组。分组后的生存曲线如图2,两组的生存率差别有统计学意义(P<0.001)。

A:与建立的预后指数相匹配的X-tile图;B:由蓝色和灰色显示的最佳截断点;C:由最佳截断点分组求得的生存曲线。图1 X-tile法选取PI预测模型截断点的示意图Fig.1 The schematic diagram of PI cut-off point prediction model with X-tile method
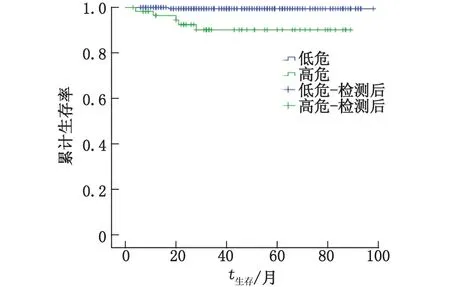
图2 根据PI评判子宫内膜癌预后的生存曲线(X-tile法)Fig.2 The endometrium survival curves to judge the prognosis of carcinoma according to PI(X-tile method)
3 讨 论
对肿瘤预后的正确判断,有助于正确选择临床治疗方案。目前临床医师通常根据手术病理或者临床分期判断预后,忽略了其他预后因素的影响,预测效果常不理想。因此,本研究通过Cox多因素分析寻找与子宫内膜癌预后相关的因素,并建立PI预测模型来预测子宫内膜癌术后患者的预后情况。
目前,已知与子宫内膜癌预后有关的影响因素有年龄、病理类型、分期、组织分级、淋巴结转移等,其中病理类型分期、组织分级是当前报道较一致的预后因素,其HR分别为1.877~2.471[7-8]、1.942~4.900[9-10]、2.193~2.474[8,11]。年龄也是影响子宫内膜癌预后的重要因素,年龄越大,预后越差,但不同研究对年龄段的划分并不一致。张英兰等[7]的研究显示,≥60岁患者的死亡风险是<60岁的2.596倍;而思美丽等[12]研究发现,≥65岁患者的死亡风险是<65岁的1.917倍。本研究取55岁为分界点,发现年龄对子宫内膜癌预后无影响,可能与不同分界点的选取导致结果不同有关。淋巴转移是子宫内膜癌主要的转移途径,转移者预后较差[13-14]。邬琳等[10]研究发现,淋巴结转移的HR为5.360(95%CI:2.031~9.963)。但在本研究中,淋巴结转移并非是子宫内膜癌预后的独立危险因素,可能是由于淋巴结转移患者例数较少(22例,8.1%),需扩大样本量进一步分析。本研究中,由于FIGO(2009)分期与子宫外受侵和淋巴结转移存在相关性,故在多因素分析时剔除。多因素分析结果显示:病理类型、肿瘤家族史和子宫外受侵是影响预后的独立危险因素。病理类型中,非内膜样腺癌发生死亡风险是内膜样腺癌的8.942倍,与其他研究一致[7-8]。肿瘤家族史是许多肿瘤发病的危险因素,与肿瘤的预后也存在关联[15-18],但并未发现其对子宫内膜癌的预后有影响[19]。本研究结果显示,有子宫内膜癌肿瘤家族史患者的死亡风险是无家族肿瘤史患者的7.253倍。肿瘤家族史阳性者在多种恶性肿瘤中预后较差,如卵巢癌[15]、乳腺癌[17]、食管癌[18],本研究与之一致。佐晶等[20]研究发现,子宫外受侵可增加子宫内膜癌的死亡风险(HR=2.062)。本研究也证实,子宫外受侵是子宫内膜癌预后的危险因素(HR=12.299)。子宫外受侵常见部位是输卵管和卵巢,因离子宫较近,肿瘤易通过淋巴管入侵。
目前,大多数文献是通过单个因素评估子宫内膜癌的预后,未见通过综合指标进行评估。PI预测模型涵盖影响预后的关键因素,具有综合判断疾病预后的独特优势,广泛应用于评估各种疾病的预后情况[21-22],PI值越大,死亡风险越高,预后越差。本研究建立的子宫内膜癌术后PI预测模型由肿瘤家族史(X1)、病理类型(X2)、子宫外受侵(X3)三者组成,以X-tile法选取PI的最佳截断点为1.980,模型具有较好的预测效果。但今后仍需扩大样本量以进一步验证模型的预测效能。

