以标准和循证支持精准抗击结核
——世界卫生组织2021 年结核病新规新政解读
高静韬 刘宇红
首都医科大学附属北京胸科医院/北京市结核病胸部肿瘤研究所临床中心 101149
结核病是影响人类健康的重大公共卫生问题,2015 年, 国际社会承诺2030 年实现抗击结核可持续发展目标(sustainable development goals,SDG),即与2015 年相比, 结核病的发病率和死亡数分别降低80%和90%,之后WHO 进一步设定了2035 年终止结核病流行的目标,即结核病发病率和死亡数分别较2015 年降低90%和95%, 且无家庭因结核病而面临灾难性支出(灾难性支出指卫生保健支出占家庭可支配收入的比例超过50%)。 2020 年WHO里程碑目标设定为:与2015 年相比,结核病发病率下降20%,结核病死亡数下降35%,实现因结核病而面临灾难性支出家庭清零。 然而,WHO 最新发布的2021 年全球结核病报告[1]显示,2015—2020 年全球结核病发病率累计下降11%,结核病死亡数累计下降仅9.2%, 到2020 年仍有47%的患者因结核病而面临灾难性支出,第一阶段的所有里程碑目标均未如期实现。鉴于在实现SDG 和完成终止结核病目标的行动有限,2017 年11 月由WHO 和俄罗斯卫生部联合组织的第一届终止结核病的全球部长级会议发表了《终止结核病问题莫斯科宣言》。2018 年5 月世界卫生大会上,WHO 所有成员国承诺在 《莫斯科宣言》基础上加快行动终止结核病。 2018 年9月各国元首在纽约举行联合国大会防治结核病问题首次高级别会议,提出全球结核病控制五年四大目标(2018—2022 年)实现的时间表。 然而,截至目前,四大目标的阶段实现情况不容乐观,详见表1。

表1 终止结核病策略和联合国大会结核病防治问题高级别会议政治宣言关于全球结核防控的目标内容及其实现情况
鉴于以上现实,全球对结核病研究和创新工作高度重视并积极赋能,WHO 每年均出台系列结核病诊疗政策建议、技术指南及操作手册,推动最新循证证据转化为可指导各国实践的行动举措。 2021年WHO 持续雷厉之风, 更新并发布全球结核病高负担国家名单、 广泛耐药结核病 (extensively drugresistant tuberculosis,XDR-TB) 定义及治疗转归定义,继2020 年《整合版指南模块一:结核病预防性治疗》《整合版指南模块三:结核病快速诊断》和《整合版指南模块四:耐药结核病治疗》后,发布《整合版指南模块二:结核病系统性筛查》《整合版指南模块四: 药物敏感性结核病治疗》《整合版指南模块五:共患病、高风险人群》和《以人为本的治疗:儿童与青少年结核病治疗管理》。 本文将对 2021 年WHO 发布的重要文件进行梳理与解读。
一、与时俱进,标准先行
1. XDR-TB 定义更新
随着抗结核新药的陆续问世,围绕耐药结核病治疗新方案的临床试验及真实世界研究日新月异,贝达喹啉、德拉马尼、普托马尼等新药在耐多药结核病(MDR-TB)、前广泛耐药结核病(pre-XDR-TB)及XDR-TB 的治疗中大展身手,治疗方案的设计正向着以患者为中心、简化、短化和全口服的趋势发展。 目前注射类抗结核药物逐渐退出耐药结核病治疗的舞台,同时随着贝达喹啉和利奈唑胺这两种位于A 组优先选择的药物越来越广泛的应用,2006 年提出并沿用至今的XDR-TB 定义不能反映上述A组新药的耐药情况, 不足以体现疾病的治疗难度,也失去对治疗结局的预判, 基于此WHO 进行了XDR-TB 定义的更新, 并从 2021 年 1 月生效[2]:Pre-XDR-TB 指符合耐多药/利福平耐药结核病(MDR/RR-TB)定义,同时对任意氟喹诺酮类药物耐药的结核分枝杆菌菌株引起的结核病;XDR-TB 指符合MDR/RR-TB 定义, 同时对任意氟喹诺酮类药物以及至少一种其他的A 组(当前A 组药物中除氟喹诺酮类药物外,仅有贝达喹啉和利奈唑胺)药物耐药的结核分枝杆菌菌株引起的结核病。 XDR-TB 定义变更前后对比详见表2。 新定义客观上会推进A 组药物快速药敏检测方法及工具的研发与推广,并最终落地于改善耐药患者的诊断和治疗。
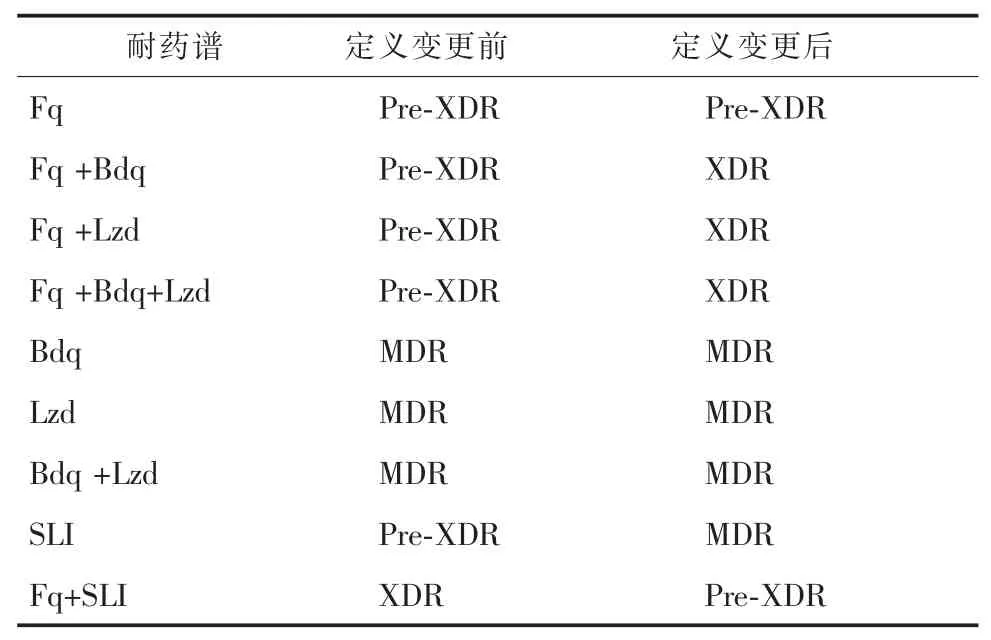
表2 世界卫生组织XDR-TB 定义变更前后的对比表
2. 耐药结核病治疗转归定义更新
当前,无论药物敏感结核(DS-TB)患者还是耐药结核(DR-TB)患者,其治疗成功率是考量终止结核病策略实施效果的10 大指标之一。 关于DS-TB患者治疗转归定义已使用数十年,而关于DR-TB 治疗转归的定义在前者基础上于2005 年才首次提出[3],其包含6 种结局,即治愈、治疗完成、治疗失败、死亡、失访和无法评估。 然而,随着新药问世,短程、全口服治疗方案逐渐成为主流,使用10 余年的DR-TB治疗转归定义面临诸多挑战,主要是既往根据注射剂使用与否来区分强化期和继续期的表述,以及与强化期相关的痰培养阴转时限不再适用。 此外,更有效的药物组合将显著缩短细菌学阴转时间,细菌学转变的时间阈值及细菌学监测频率有待修订。2021 年9 月WHO 发布了《耐药结核病治疗结局定义专家咨询会会议报告》[4], 并同步更新《WHO 结核病定义和报告框架》[5]及《操作手册模块四》[6],最新结核病治疗转归定义更为简洁, 且将DR-TB 和DSTB 的转归进行了整合,便于临床层面和规划层面开展治疗监测;不再区分强化期与继续期,且细菌学阴转情况监测周期从既往1 个月缩短为1 周; 新增加了“持续治疗成功”的定义。 更详细的治疗转归分类、定义及其与既往定义的对照详见表3。

表3 结核病治疗转归定义变更前后对照表
二、循证支持,科学决策
不论是DS-TB 还是DR-TB ,在保证或提高治疗成功率的前提下,探索、评估缩短疗程的化疗方案一直是全球结核病领域研究的热点和重点。
1. DS-TB 治疗方案
对于DS-TB,1952 年提出了首个抗结核治疗方案(24 个月SPH/PH)[7],此后随着抗结核药物的不断问世,治疗疗程不断缩短,从24 个月到18 个月[8],从18 个月到9 个月, 直到20 世纪 80 年代缩短为标准的6 个月治疗方案(方案由异烟肼、利福平、乙胺丁醇和吡嗪酰胺组成,2HREZ/4HR) 并沿用至今[9-10]。 2021 年 6 月,时隔 40 年,DS-TB 治疗疗程研究领域获得重大突破。 S31/A5349 研究成功实现将DS-TB 疗程从传统 6 个月缩短至 4 个月[11]。 WHO 系统性评估了该研究的数据资料,并发布《药物敏感性结核病的治疗快速通告》[12],该短程方案已写入新版《整合版结核病指南模块四:药物敏感性结核病治疗》。
“S31/A9345 研究”即“利福喷丁联合或不联合莫西沙星治疗药物敏感肺结核患者缩短疗程研究”,是一项全球多中心、随机、开放标签、对照、非劣效的Ⅲ期临床试验[13], 由结核病临床试验联盟(TBTC)与成人艾滋病临床试验组(ACTG)合作开展,覆盖巴西、中国、海地、印度、肯尼亚、马拉维、秘鲁、南非、泰国、乌干达、美国、越南和津巴布韦13个国家的34 个研究中心, 该研究旨在验证2 种针对药物敏感肺结核含利福喷丁的4 个月短疗程方案2HPEZ/2HP 与2HPMZ/2HP 是否非劣于标准治疗方案(2HREZ/4HR)。 研究结果显示,无论 12 个月还是18 个月无结核生存率, 以利福喷丁为基础含莫西沙星的4 个月方案治疗药物敏感肺结核的疗效非劣于标化的6 个月方案,且安全性良好;而不含莫西沙星的4 个月方案与标化比较,有效性未达到非劣标准[11]。 基于此,WHO 召集指南指定小组审慎、系统性地评估了S31/A5349 数据资料,并推荐使用缩短疗程的4 个月方案, 全球沿用40 年的6 个月标化方案被改写。
2. DR-TB 治疗方案
2016 年WHO 首次提出了DR-TB 短程治疗标准方案的概念,即对于之前未接受过二线药物治疗的 MDR/RR-TB 患者,可采用9~12 月(短程)标准化方案替代传统治疗方案(20 个月,其中含注射剂的强化期6~8 个月),这一方案是基于孟加拉国DR-TB治疗方案研究的基础上所提出[14],并经全球首个针对MDR-TB 短程治疗方案的随机对照临床试验STREAM 研究第一阶段结果所证实[15]。 2018 年 4 月WHO 对STREAM 第一阶段初步结果快速审阅后发布《关于继续应用MDR-TB 短程方案的立场声明》[16]。之后基于真实世界大数据研究结果,WHO 于2020年6 月发布《整合版结核病指南模块四:耐药结核病治疗》, 首次推荐了全口服、 不含注射剂的9~12个月短程方案。 同时,基于南非Nix-TB 研究结果[17],WHO 对于 XDR-TB 推荐使用贝达喹啉(B)、普托马尼(Pa)和利奈唑胺(L)三药组成的全口服 6~9 个月超短程方案,即BPaL 方案。
NiX-TB 是由结核病药物研发机构TB Alliance发起, 针对 XDR-TB、pre-XDR-TB 和治疗无反应/不耐受的MDR-TB 患者开展的多中心、 开放标签、单臂、Ⅲ期临床研究,评估三药组成、全口服、超短程方案的有效性和安全性,该研究在南非3 个研究中心共纳入患者109 例,研究结果显示疗程结束后24个月的无复发治愈率接近90%, 且安全性总体良好[17]。 但因Nix-TB 研究是一项单臂、开放性的观察队列研究,并且在南非一个国家开展,证据等级较低,WHO 建议在实施性研究条件下应用,而不作为常规方案推荐。 此外,因Nix-TB 研究中利奈唑胺的起始使用剂量为1 200 mg/d, 不良反应发生风险较高,TB Alliance 接续性开展了ZeNix 临床试验,以探索利奈唑胺使用的剂量和疗程以进一步优化BPaL方案:该研究为全球多中心、部分设盲(利奈唑胺治疗剂量和疗程双盲,而贝达喹啉与普托马尼开放标签)、四个平行治疗组、随机、Ⅲ期临床研究。 结果显示,将利奈唑胺的剂量减少和(或)缩短疗程获得较高疗效同时,安全性更佳[18],此成果有望写入WHO指南。
三、终止结核,攻坚摘帽
高负担国家一直是结核病领域被广泛使用的概念, 包括结核病高负担国家、HIV/TB 双重感染高负担国家和MDR-TB 高负担国家三份名单。2015 年通过广泛征求意见,WHO 重新定义并在2016—2020 年使用新的三大高负担国家名单,每份名单均包含30 个国家, 覆盖了全球83%~90%的结核病负担。 三份名单共含48 个国家,其中14 个国家同时为三重高负担国家。 2020 年WHO 启动更新高负担国家名单工作, 最终在2021 年6 月发布了新的三类高负担国家名单(2021—2025 年)。新版名单共含49 个国家,仅10 个国家同时为三重高负担国家,分别为刚果(金)、印度、印度尼西亚、莫桑比克、缅甸、尼日利亚、菲律宾、南非、赞比亚和中国。 WHO 同时提出全球结核病防控监测名单这一新概念,旨在对移出结核病高负担名单的国家(柬埔寨、俄罗斯、津巴布韦)予以重点关注和持续监测,以巩固和保证结核病防控取得的成效。
《2021 年全球结核病年度报告》 显示, 我国2020 年估算结核病新发患者数为84.2 万, 估算发病率为59/10 万,居全球结核病高负担国家第2 位;我国结核病死亡率为2.1/10 万,HIV 阴性结核病估算死亡数为3 万,经WHO 评估中国仍为全球MDRTB 和HIV/TB 高负担国家。 我国政府历来重视结核病防治工作,近年来先后出台《“健康中国2030”规划纲要》[19]《健康中国行动(2019—2030 年)》[20]和《遏制结核病行动计划 (2019—2022 年)》[21]等文件,明确提出进一步加强结核病防治,降低结核病发病率和死亡率。 同时,通过加强结核病防治服务体系能力建设、完善运行机制以及加强多部门联合、全社会动员等顶层设计,我国积极开展科学研究、促进科技创新,加强主动发现、开展重点人群、重点场所和重点时段结核病精准防控,实行全链条、全方位的患者关怀与管理,强化信息监测和数字化工具的应用提升工作综合质量, 推进预防性治疗等多维度、系统化措施,朝着早日实现“终止结核病流行”的目标审慎、科学地迈进。 同样,所有高负担国家亦需采取有效措施,精准施策,持续攻坚,才能最终摘掉高负担国家的帽子。
四、结语和展望
2021 年是我国“十四五”结核病防治规划开局之年,亦是推进《遏制结核病行动计划(2019—2022年)》的关键之年。 有关部门有必要综合研判“十三五”时期的经验与优势、问题与不足,深刻认识“十四五” 时期我国结核病防控工作所面临的新形势、新任务和新要求,对标全球终止结核病目标总体要求与阶段目标,坚持循证支持、科学决策的方式、方法,付诸精准、有效的行动,矢志不渝地为实现“一个没有结核的世界”之愿景奋斗。
利益冲突所有作者均声明不存在利益冲突

