增强CT检查在继发性甲状旁腺功能亢进症患者术前定位中的诊断价值研究
林佳伟,肖映胜,杜光舟,杨熙鸿,林 炘
(1中山大学附属汕头市中心医院甲状腺外科 广东 汕头 515031)(2中山大学附属汕头市中心医院医学影像中心 广东 汕头 515031)
继发性甲状旁腺功能亢进症(SHPT)是慢性肾功能衰竭(CKD)患者最常见的并发症,是影响CKD患者生活质量的主要因素。对于药物治疗无效的SHPT常需行甲状旁腺切除术[1]。然而,由于甲状旁腺存在数量不恒定、解剖位置变异多等特点[2],手术中寻找甲状旁腺存在一定的困难,并可能导致术后复发,复发率较高[3]。目前临床上常用的术前定位甲状旁腺检查主要是彩色超声和MIBI核素显像,然而其准确性有限,国内有研究显示增强CT扫描在甲状旁腺的定位方面有其自身的价值[4]。为提高术前定位及术中寻找甲状旁腺的准确性,我科在常规应用彩超、99mTc-MIBI核素显像的基础上,术前探索性地使用颈部增强CT检查。现就我科在术前应用颈部增强CT定位甲状旁腺方面的经验做报道,并探讨增强CT在SHPT术前定位中的价值,以更好地指导临床手术。
1 资料与方法
1.1 一般资料
收集2017年11月—2020年3月在中山大学附属汕头市中心医院甲状腺外科行甲状旁腺切除术的SHPT患者77例,所有的患者都符合以下手术适应证:有严重的SHPT症状,例如高磷血症、低钙血症、皮肤瘙痒、骨痛等,且术前所有患者都接受了99mTc-MIBI、增强CT检查。排除有严重心功能不全的患者。
77例患者中男42例,女35例;年龄27~70岁;病史有血透42例,腹透35 例;透析时间6~120个月,术前甲状旁腺素(PTH)817.1~5000 pg/mL,血钙1.99~2.85 mmol/L,血磷1.17~3.83 mmol/L。主要症状:瘙痒62例;骨痛34例。
1.2 手术指征
参照2009年《改善全球肾脏病预后组织》的临床指南[5]:①慢性肾功能不全者;②有严重的SHPT症状,如高磷血症、低钙血症、皮肤瘙痒、骨痛等;③患者PTH>800 pg/mL。
1.3 方法
所有患者术前常规行彩超、99mTc-MIBI、增强CT检查。
(1)电子计算机断层扫描(CT):使用双源CT机器,扫描范围为颅底至主动脉弓水平。应用碘普罗胺对比剂(浓度为300 mgI/mL),分别于注药后25 s、60 s扫描采集动脉期、静脉期图像。CT结果判读由影像科医生和临床医生一起阅片完成。重点观察下颈部及上纵隔区域、寻找甲状旁腺。
(2)彩色超声:采用Philips iU22超声诊断仪,由上自下、由左向右多切面扫查,观察甲状腺及甲状旁腺形态、大小、内部回声、边界以及双侧颈部。记录探及肿块的数目、位置、大小、形态等。
(3)99mTc-MIBI显像:经静脉注射99mTc-MIBI显像剂10 mCi,分别于20 min和120 min双时相采集,120 min延迟相甲状腺区、上纵隔放射性滞留,诊断为阳性,考虑为甲状旁腺增生或异位甲状旁腺。
1.4 手术操作
所有病例均行双侧甲状旁腺全切除术+前臂甲状旁腺自体移植术。
手术均由我科经验丰富的头颈外科主任医师主刀,根据术前影像学检查提示的甲状旁腺位置制定手术策略。手术过程:于甲状腺下极寻找肿大的甲状旁腺,再向上探查寻找上位甲状旁腺,再沿气管食管沟向下分离寻找至胸腺深面,或于胸腺内寻找可疑的甲状旁腺;根据甲状旁腺对称规律及术前影像学定位,常可较快发现另一侧增生的甲状旁腺。切取部分组织送冰冻病理活检,由经验丰富的病理科专家诊断或联合会诊。在最后一枚甲状旁腺切除离体后15 min抽取静脉血送PTH检验,对比术前PTH下降80%或低于300 pg/mL的,定义为手术成功。选取切除的甲状旁腺约30 mg,种植于非造瘘侧前臂肌肉内或皮下。
1.5 统计学方法
应用SPSS 20.0软件进行统计分析。计数资料以率(%)表示,经χ2检验;计量资料以均数±标准差(±s)表示,经t检验,P<0.05为差异有统计学意义。
2 结果
2.1 甲状旁腺情况
手术共切除标本374枚。病理确诊甲状旁腺数为3枚的患者有8例,4枚的有65例,5枚的有4例;共确诊甲状旁腺304枚,其中常位甲状旁腺269枚,颈动脉鞘甲状旁腺6枚,胸腺内甲状旁腺18枚,上纵隔异位甲状旁腺5枚,甲状腺内甲状旁腺6枚。淋巴结或被误认为甲状旁腺组织共70枚,其中甲状腺结节16枚,淋巴结46枚,脂肪组织18枚。
2.2 各组的灵敏度及特异度
增强CT、MIBI、彩超及3种检查联合的确诊甲状旁腺数分别为245枚、197枚、143枚、261枚,灵敏度分别 为80.59%(245/304)、64.80%(197/304)、47.04%(143/304)、85.86%(261/304)。增强CT、MIBI、彩超及3种检查联合误诊甲状旁腺数25枚、10枚、6枚、28枚,特异度分别为64.29%(45/70)、85.71%(60/70)、91.43%(64/70)、60.00%(42/70)。
2.3 各组的灵敏度及特异度对比
增强CT的诊断灵敏度高于其他两种影像检查,差异均有统计学意义(P<0.05),其特异度低于其他两种影像,差异均有统计学意义(P<0.05),结果见表1;而3种影像学联用的灵敏度显著高于3种检验单一使用,其特异度显著低于3种检验单一使用,差异具有统计学意义(P<0.05)。见表2。

表1 CT与MIBI、彩色超声灵敏度及特异度对比
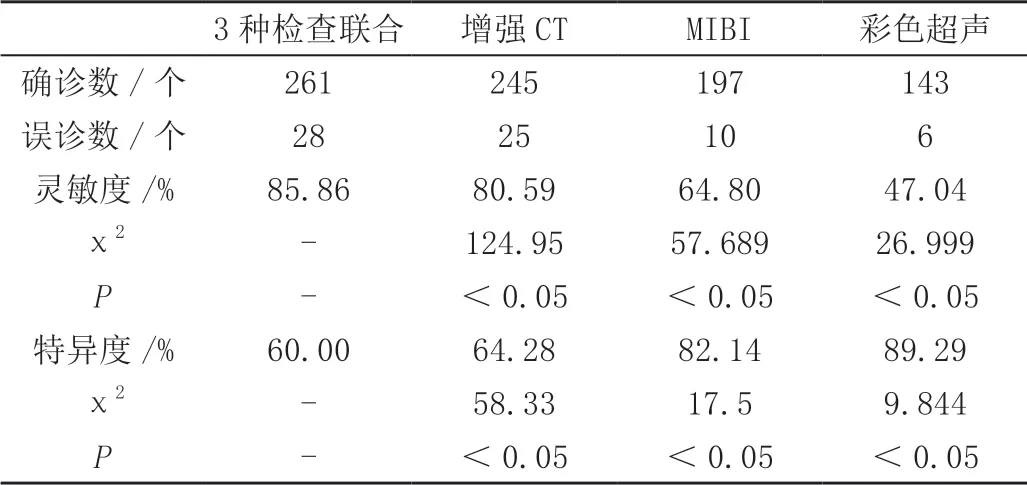
表2 3种检查联合与CT、MIBI、彩色超声的对比
3 讨论
继发甲状旁腺功能亢进症是甲状旁腺在长期钙磷代谢紊乱的情况下刺激增生而分泌过多的甲状旁腺素,进而引起溶骨作用。对于严重的SHPT常需行甲状旁腺切除术,手术成功可明显缓解瘙痒、骨痛等症状,降低心血管事件概率。研究表明,SHPT患者术后有较高的复发率,术中残留是术后复发的主要原因,因而寻找手术区域是否有遗留的甲状旁腺是很有必要的[2]。
影像学检查对于SHPT患者术前定位病变甲状旁腺具有重要价值。临床上常用的检查主要为彩色超声和99mTc-MIBI核素显像,然而由于作用原理不同,其在定位病变甲状旁腺上存在各自的优缺点,单靠一种影像学检查很容易漏诊病变的甲状旁腺。增强CT扫描通过对比剂提高组织分辨率,同时可以三维立体定位病变甲状旁腺。国内学者有研究显示增强CT扫描对甲状旁腺区域精确定位是优于彩色超声和MIBI核素显像的[4]。在本研究中,我们发现增强CT检查的灵敏度大于彩超及核素检查,其特异度低于彩超及核素检查,差异均具有统计学意义(P<0.05)。联合3种影像学检查的灵敏度相对各自3种检测都是有所升高的。通过本研究我们可以发现增强CT检查或者3种影像学联合运用,可以提高检测定位甲状旁腺的准确性,包括胸骨后、颈动脉鞘旁可疑的甲状旁腺,这对于提高手术中甲状旁腺的切除率更具有意义。分析原因为,彩色超声分辨率高,其对于常位甲状旁腺定位能力较强,但对于胸腺内、颈动脉鞘旁的异位甲状旁腺的检出率较低,由于无法探及胸骨后上纵隔的异位甲状旁腺,所以彩色超声漏诊率高[6]。99mTc-MIBI通过放射性物质残留的检测,可以有效地检测到高功能的甲状旁腺,且不受胸骨的影响;但MIBI显像仅能提示该处放射性增高,无法分辨病灶的数目;对于<5 mm的病灶因摄取率低容易漏诊;同时由于其为单一维成像,无法显示病灶的深度及周围层次,对于手术效率的提高贡献的价值有限[7]。颈部CT扫描的优势是密度分辨率高,甲状旁腺在CT平扫上显示为甲状腺后方类圆形或椭圆形软组织密度影,部分为坏死囊性变,也可见钙化灶;CT增强扫描有助于增加甲状旁腺与周围组织的对比度,提高病灶的检出率[8]。同时CT多平面成像及三维重组技术能更好定位病灶具体位置,清晰直观地显示胸骨后、颈动脉旁的甲状旁腺,有助于提高术中甲状旁腺的发现率,缩短手术时间,降低复发率。
当然,CT检查也存在其自身的缺点,容易将淋巴结或多结节性甲状腺肿的甲状腺结节误诊为甲状旁腺,增加了手术切除组织量。因而,为更好地利用不同影像学的优缺点,我科常结合彩超、MIBI以及增强CT共同应用于术前定位甲状旁腺,结果显示手术的效率明显提高,既提高了甲状旁腺的检出率,又缩短了手术时间,术后的PTH水平均达到理想水平。
综上所述,术前颈部增强CT检查对术中甲状旁腺的定位、指导术者快速切除甲状旁腺意义重大;术前颈部增强CT联合应用彩超、99mTc-MIBI核素显像,能进一步提高检测、定位甲状旁腺的准确性,提高甲状旁腺全切除的彻底性,降低复发率,值得临床推广。

