支气管径向超声引导肺活检对肺周围型病变的诊断价值
甘振勇,丘新才,梁永锋,郭海燕,梁彩霞
(佛山市南海区人民医院呼吸内科 广东 佛山 528200)
肺周围型病变(peripheral pulmonary lesions, PPL)是发生于段支气管以下的病灶,因其特殊的解剖结构,传统的经支气管镜肺活检(transbronchial lung biopsy, TBLB)不能直接看到病灶,对肺外周病变诊断能力不佳[1]。临床对PPL的诊断多采用支气管镜肺泡灌洗、活检等盲检手段,但这些方法准确性不高,因此如何安全而准确诊断PPL尤为重要。径向支气管超声(radial probe EBUS, RP-EBUS)是新型辅助检查手段,其探头外径约为2 mm,可进入远端气道,进行360°成像扫描,可观察到周围病变组织的细微结构,从而有效诊断PPL[2]。因此本文对来我院PPL患者进行支气管径向超声引导肺活检(radial probe endobronchial ultrasound-guided transbronchial lung biopsy, RP-EBUS-TBLB),报告如下。
1 资料与方法
1.1 一般资料
选择2018年1月—2020年7月在我院经CT检查为PPL的患者198例,按照随机数表法分为对照组与观察组两组,各99例。纳入标准:①经CT发现为PPL患者,在常规气管镜下未见病灶;②符合支气管镜检查适应证者。排除标准:①伴有严重的心、肺、肾疾病患者;②呼吸道活动性出血或伴出血倾向患者;③存在明显麻醉禁忌证者;④依从性较差,无法配合的患者。观察组男性62例,女性37例,年龄28~74岁,平均年龄(48.32±8.74)岁;其中恶性病变67例,良性病变32例。对照组男性60例,女性39例,年龄26~75岁,平均年龄(48.64±8.23)岁;其中恶性病变68例,良性病变31例。两组一般资料差异无统计学意义(P>0.05),有可比性。
1.2 方法
患者均进行血常规、心电图、血气分析评估操作,观察患者是否都能耐受,术前禁食禁水,取平卧位,采用2%利卡多因喷雾局部麻醉鼻腔、咽喉,监测患者心率、血氧饱和度及血压。对照组采用常规支气管肺活检,清除气道病理分泌物,将活检钳自活检通道到达病灶支气管附近,感觉有阻力时,将活检钳稍向后移动,打开活检钳夹取合适病理标本。
观察组行RP-EBUS-TBLB检查,依据CT结果,确定通向病灶的支气管和病灶位置,使用日本Olympus公司MAJ-935超声探头驱动器,连接日本Olympus公司腔内径向超声探头UM-S20-17S(分辨率20 MHz,外径1.4 mm),通过可弯曲电子气管镜的工作通道,送至目标支气管腔内,感受到阻力时打开探头径向扫描,完成超声图像观察后,将超声探头缓缓退出,并测量病灶与支气管镜可见支气管开口距离径向,重复探查扫描相邻的细支气管,获得最佳超声图像,确定最佳活检部位,沿着RP-EBUS探头确定的最佳活检路径,将活检钳送入,并获得合适标本。
1.3 观察指标
以病理结果为金标准,记录两组诊断情况和术中活检次数。整理观察组图像,记录探头位置、内部回声、病灶大小及边缘形态,探究这些指标与诊断率的关系。
1.4 统计学方法
采用SPSS 20.0统计学软件,计量资料以(±s)表示,行t检验,计数资料以率(%)表示,行χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组诊断率及术中平均活检次数比较
观察组的总诊断率、恶性诊断率和良性诊断率均显著高于对照组,术中平均活检次数显著少于对照组(P<0.05),见表1。

表1 两组诊断率及术中平均活检次数比较
2.2 RP-EBUS-TBLB诊断率的影响因素
观察组的探头位置在病灶内的诊断率显著高于探头位置在与病灶相邻处的诊断率(P<0.05),超声边缘不连续诊断率显著高于超声边缘连续的诊断率(P<0.05),内部回声不均匀诊断率显著高于内部回声均匀的诊断率(P<0.05),病灶直径≥2 cm诊断率显著高于<病灶直径2 cm的诊断率(P<0.05),见表2。
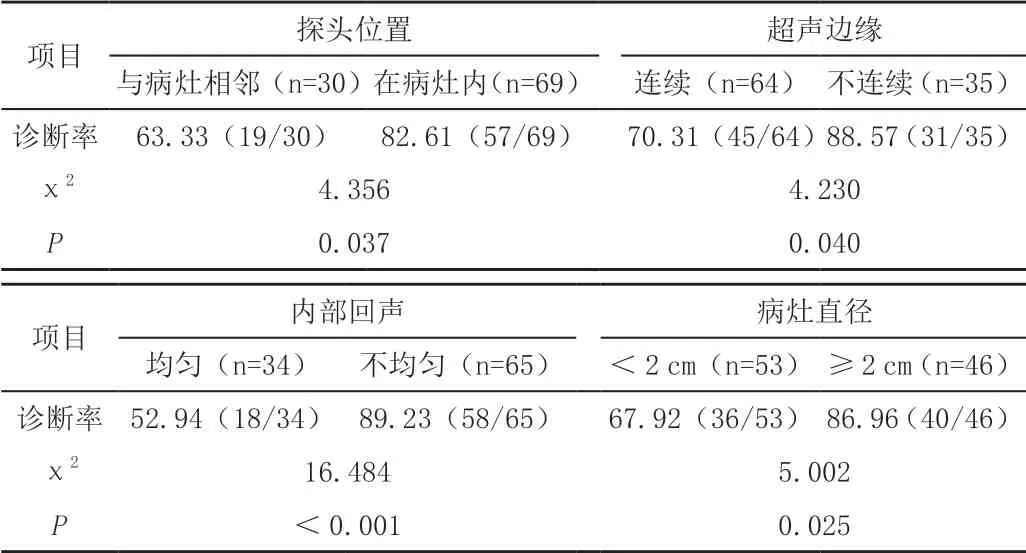
表2 RP-EBUS-TBLB诊断率的影响因素[%(n/m)]
2.3 并发症
操作过程中,患者耐受性均较好,仅为操作时镜下取材部位少量出血,无大出血、气胸等症状发生。
3 讨论
PPL患者中病灶常常被诊断为肺部感染、肺恶性肿瘤或肺结核等,CT通常较难鉴别,且患者早期无明显症状,因此经支气管镜检查取得病理结果进行确诊是常用方法。RP-EBUS能够利用支气管镜的可弯曲性,依据CT定位进入靶支气管,同时利用其超声小探头可实时操作,探查靶支气管腔内及周围组织情况,达到准确定位病灶的目的,安全有效[3]。
本研究中,经RP-EBUS-TBLB检查后的观察组的各项诊断率高于对照组,术中平均活检次数少于对照组。分析为超声探头能够更准确定位目标病灶,进而扫描支气管及周围组织的细微结构,且活检钳能准确沿着RPEBUS探查路径送入病灶处,取材准确率较高,提高了常规TBLB对PPL盲检诊断率[4]。同时还有学者[5]认为RP-EBUS能够通过分析图像的像素值及灰度纹理特性对病灶进行分析,有利于其对良、恶性病变进行评估。
本研究对影响RP-EBUS-TBLB诊断率的因素进行考察。其中病灶与探头的位置关系是TBLB成功的重要因素,探头在病灶内部或邻近病灶时,代表活检的位置离病灶近,活检钳可直达病灶,准确活检病灶组织,保证诊断率;而无法探及的病灶,离探头位置远,活检不能更多地获取病灶组织,导致诊断率下降[6]。大的病灶容易被探及且侵犯支气管相对较多,易获得更多组织,而小的病灶侵犯到支气管较少,故病灶直径≥2 cm诊断率高于病灶直径<2 cm的诊断率。边缘不连续的病灶提示常侵犯周围肺组织,与周围组织连接多,位置相对固定,而具有连续边缘的病灶则提示与周围肺组织的连接少,活动性好,增加活检难度,导致诊断率低。研究表明,不均匀回声与病灶内的坏死、纤维化和出血相对应,有利于临床诊断[7]。本研究中患者耐受性均较好,仅操作时镜下取材部位少量出血,说明RP-EBUS-TBLB较为安全,不会增加不良事件风险。
综上,RP-EBUS-TBLB是一项安全的PPL活检方法,能有效提高PPL的诊断率,探头位置、探头位置、内部回声、病灶大小及边缘形态影响诊断率。

