双侧肩关节后脱位合并T5~T7压缩性骨折1例
王勇,王达,张沐瑶,刘业伟,刘军,张泽坤
(河北省中医院,河北 石家庄 050011)
患者,男,37岁,癫痫病史9年。2020年12月15日,患者癫痫发作后摔倒,因双侧肩部疼痛、活动受限及胸背部疼痛7 h前来就诊。体格检查:双侧肩部肿胀明显,双侧肩胛骨肩峰后下方隆起、喙突前凸明显;双侧肩关节呈内旋位,外旋活动受限;双手感觉、活动正常;双侧尺桡动脉搏动正常;脊柱生理曲度存在;T5~T7棘突后突畸形,棘突压痛和叩击痛阳性,放射痛阴性;双侧直腿抬高试验阴性;双下肢肌力约为Ⅳ级,肌张力正常;双下肢感觉正常;双下肢膝腱反射、跟腱反射均正常;肩部疼痛视觉模拟量表评分7分。双侧肩关节横断位CT片显示:双侧肩关节对位不良,盂肱关节脱位,肱骨头内旋后移,肱骨小结节位于前内侧;双侧肱骨头前内缘骨折、塌陷,与肩胛骨关节盂后缘互相啮合,肱骨头前内缘骨折累及小结节;左侧肱骨头骨折向外累及大结节及外科颈;双侧肩关节关节囊积液明显[图1(1)、图1(2)]。采用Cicak法[1]测量横断位肱骨头压缩骨折面积占据肱骨头面积的百分比,左侧25.5%、右侧20.3%;采用Moroder法[2]测量肱骨头缺损区前后缘夹角(α角)、肱骨结节间沟与肱骨头缺损区前缘夹角(β角),左侧α角27.3°、β角82.5°,右侧α角37.8°、β角79.8°。双侧肩关节MRI显示:双侧盂肱关节脱位,肱骨头内旋后移;双侧肱骨头前内缘骨折、塌陷,与肩胛骨关节盂后缘互相啮合,肱骨头前内缘骨折累及小结节;左侧肱骨头骨折向外累及大结节及外科颈;双侧肩关节后方关节囊撕裂,与关节盂分离;双侧肩胛下肌肌腱及冈上肌肌腱增粗,T2WI脂肪抑制序列呈高信号;双侧三角肌前束肌束羽毛样水肿较后束明显;双侧肩胛下肌、冈下肌、小圆肌局部水肿;双侧肩峰下滑囊、三角肌下滑囊积液;左侧积液内可见脂肪滴。左侧肩关节MRI见图1(3)至图1(5)。胸椎CT片显示:T6~T7压缩,可见多发低密度骨折线影,椎体后缘形态可,椎管变窄不明显,T5上缘稍凹陷[图1(6)]。胸椎MRI显示:T6~T7压缩,T6~T7及T5上缘呈长T1、T2信号,T2WI脂肪抑制序列呈高信号,椎管变窄不明显,脊髓未见明显异常信号[图1(7)、图1(8)]。诊断为双侧肩关节后脱位(posterior shoulder dislocation,PSD)合并T5~T7压缩性骨折。
双侧PSD行经皮克氏针撬拨复位[图1(9)],复位后以肩关节固定带固定,并行活血化瘀、消肿止痛治疗;T5~T7压缩性骨折同期行胸椎后路切开复位椎弓根螺钉内固定[图1(10)]。术后3 d左侧肩关节再次脱位,行闭合复位克氏针内固定[图1(11)]。
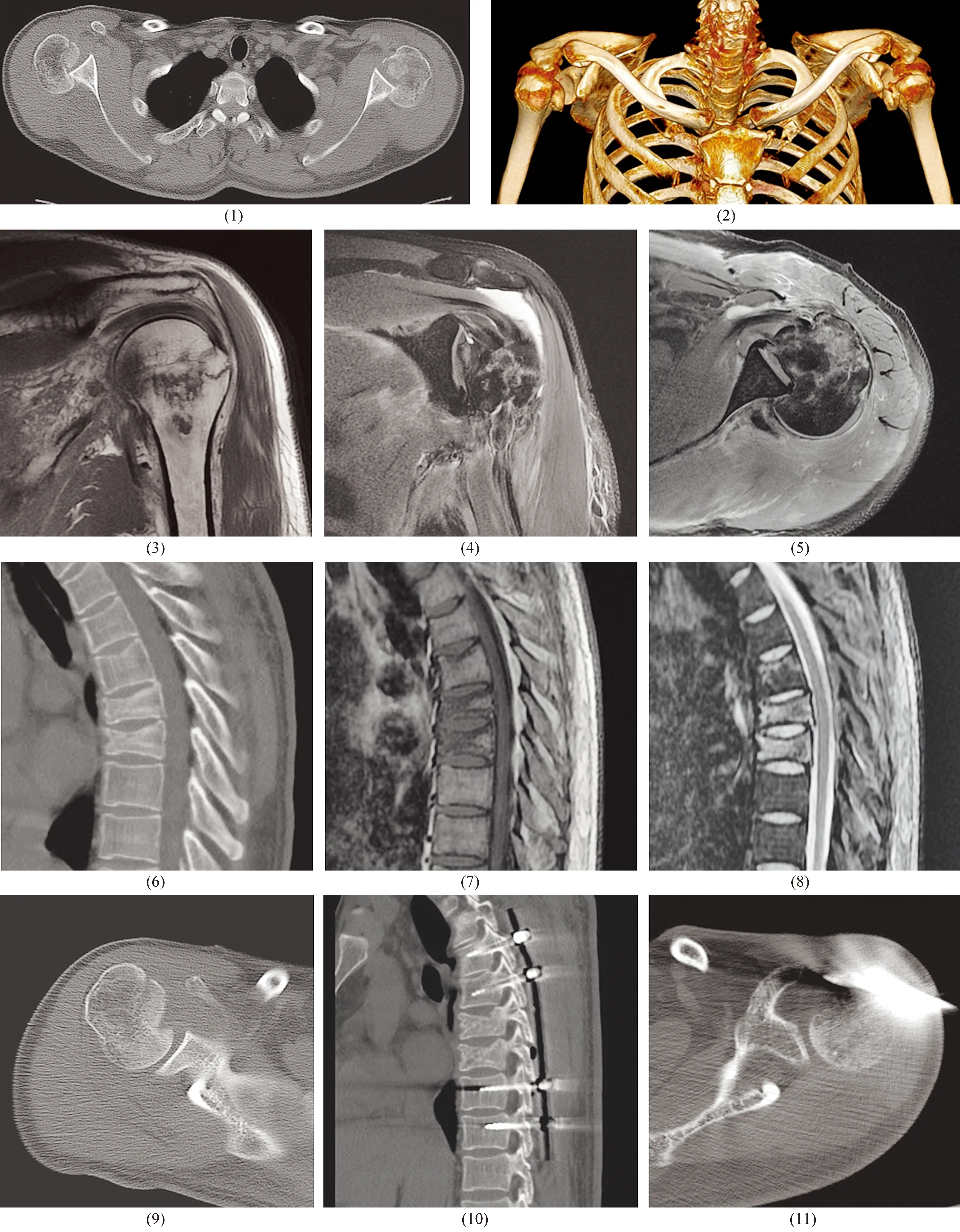
图1 双侧肩关节后脱位合并T5~T7压缩性骨折治疗前后影像学图片
讨 论
PSD临床较为少见,初诊时易漏诊、误诊[3];双侧PSD合并其他部位骨折临床则更为少见。癫痫发作是导致PSD的常见原因,约50%的双侧PSD是由癫痫发作导致的,而约90%合并其他部位骨折的双侧PSD是由癫痫发作导致的[4-5]。此外,低血糖、戒毒症状发作、电击伤、骨质疏松症、脑卒中等也是导致PSD发生的原因。Shaw[6]首次提出癫痫发作导致PSD的发生机制,认为癫痫发作导致肩部肌肉强烈地不自主收缩,由于内旋肌和内收肌收缩力大于外旋肌和外展肌,当肩关节位于屈曲、内收或内旋位置时,肩部周围肌肉力量过度不平衡引起肱骨头向后上方移动,并从关节盂中脱出,导致PSD的发生。PSD发生后,肱骨头被锁定在关节盂后方,如果肌肉持续收缩,肱骨头将持续压迫关节盂边缘,导致复杂的肱骨近端骨折[2]。癫痫发作易导致肌肉骨骼损伤,脊椎损伤是癫痫发作后的常见损伤[7-8];其他部位损伤包括髋关节脱位、髋臼骨折、股骨头和股骨颈骨折以及颞下颌关节骨折、脱位等[9]。椎体压缩性骨折是癫痫发作导致脊椎损伤的常见类型,其发病机制是癫痫发作时腹壁肌肉强烈收缩,导致椎体轴向负荷超过其承受能力[10]。本例患者癫痫发作后摔倒,导致双侧PSD,合并肱骨头塌陷、骨折以及T5~T7压缩性骨折。
PSD发病年龄多于35~55岁,男性明显多于女性[11]。PSD临床表现多为肩部剧烈疼痛、活动受限,常伴有上臂前部瘀伤,但有时疼痛不剧烈。活动受限是PSD的特征性临床表现,患肩常锁定于屈曲、内收、内旋位,活动至中立位或外旋位较为困难。癫痫发作导致的PSD常合并肱骨不同程度损伤,包括肱骨头前内侧塌陷、肱骨近端粉碎性骨折、小结节骨折、解剖颈骨折等[12]。体格检查时,骨折症状可能掩盖PSD的临床表现,导致PSD漏诊。对于具有内旋挛缩畸形征象明显、正常肩部轮廓丧失、肩关节前方空虚、喙突增大、肩背部可触及肱骨头突起、肩关节外旋功能丧失等特征的患者,应高度怀疑PSD。此外,临床医师应详细询问患者病史,并结合影像学检查进行诊断。
对于PSD,CT检查能够直观地显示盂肱关节的对位关系以及肱骨头的内旋和后移,同时能够准确评估肱骨头前内缘的压缩骨折(反Hill-Sachs损伤)。Cicak[1]采用测量肩关节横断位CT片肱骨头压缩面积占据原肱骨头面积的百分比来评估肱骨头压缩骨折的情况,认为该百分比<25%为小面积缺损、25%~50%为中等面积缺损、>50%为大面积缺损;该方法为临床评估肱骨头压缩骨折情况提供了参考依据。Moroder等[2]于肩关节横断位CT片测量肱骨头缺损区前后缘夹角(α角)和肱骨结节间沟与肱骨头缺损区前缘夹角(β角),通过α角和β角能够精确评估肱骨头压缩骨折的位置和大小,为临床制定治疗方案提供参考。MRI检查不仅可以显示盂肱关节的对位关系和肱骨头的骨折情况,还能够显示关节软骨的碎裂塌陷情况、肩胛骨盂唇的损伤情况及肩关节周围韧带肌腱的损伤情况等。本例患者MRI检查后发现双侧冈上肌肌腱、肩胛下肌肌腱明显增粗,T2WI脂肪抑制序列呈高信号,提示冈上肌腱、肩胛下肌肌腱部分撕裂;三角肌前束肌束羽毛样水肿较后束明显,提示三角肌前束损伤较后束明显。CT检查对于PSD的诊断、骨折情况评估及治疗方案的制定具有重要意义,而MRI检查能够良好地评价肌肉、韧带、肌腱等软组织的损伤情况。
目前,临床治疗PSD的方法主要有闭合手法复位、经皮克氏针撬拨复位、切开复位等,各有优缺点[11-13]。治疗PSD应尽可能解剖复位肩关节,以恢复肩关节的正常功能。对于脱位3周以内且肱骨头压缩面积占原肱骨头面积<25%的PSD,可首选闭合手法复位[14]:首先患肢肩关节内旋,解除肱骨头与关节盂后缘啮合,再向侧方牵拉,使肱骨头达到关节盂外侧水平位置,轻度外旋,即可复位肩关节。复位后将肩关节固定于中立位或外旋位,并轻度后伸。如果复位后肩关节再次脱位,可行闭合复位克氏针内固定。对于闭合复位失败或脱位时间超过6周或肱骨头前内侧压缩面积占原肱骨头面积的30%~50%的PSD患者,首选切开复位,并可采用球囊成形术、植骨术、Mclaughlin改良术、肱骨近端旋转截骨术等方法修复骨缺损[15-18]。对于满足脱位时间>6周、肱骨头压缩面积占原肱骨头面积>50%、肱骨头明显骨质疏松这3个条件中的2个的PSD患者,可选择假体置换[14]。

