经皮内窥镜下经椎间孔入路腰椎椎间融合术治疗退行性腰椎椎管狭窄症
杨国志,张桂萍,李 雷,高 峰,边 森,魏昱博,王秋楠,李雪雅,刘 佳,赵小兵
1.南阳市中心医院骨科,南阳 473009 2.南阳市第一人民医院骨科,南阳 473009 3.河南省直第三人民医院骨科,郑州 450000
退行性腰椎椎管狭窄症(DLSS)是后天劳损及退行性变等因素导致的一处或多处椎管、神经根管狭窄,压迫神经根或马尾神经,表现为腰腿痛、间歇性跛行等症状的临床综合征[1]。DLSS多见于50岁以上群体,女性多于男性,严重影响患者日常生活,首选非手术治疗,非手术治疗无效时通常采用椎板切除减压术进行后续处理,但术后脊柱稳定性欠佳,容易遗留慢性腰痛[2]。随着脊柱微创及内窥镜技术的不断进步,经皮内窥镜下经椎间孔入路腰椎椎间融合术(TLIF)逐渐在临床展开,在治疗脊柱退行性疾病方面效果突出,且适应证不断拓宽,可进行胸椎、腰椎、颈椎的椎管及椎间孔减压[3-4]。鉴于此,本研究采用经皮内窥镜下TLIF治疗DLSS,并与传统开放TLIF治疗DLSS进行比较,现报告如下。
1 资料与方法
1.1 一般资料
纳入标准:①表现为DLSS典型症状[5],以双侧下肢麻木、疼痛为主要临床表现,CT检查证实存在侧隐窝狭窄征象(侧隐窝前后径< 5 mm);②符合手术指征,步行距离< 500 m,影像学检查显示黄韧带肥厚,椎小关节增生及内聚,硬膜及神经根明显受压;③非手术治疗> 3个月无效;④无马尾神经源性二便功能异常。排除标准:①合并Ⅱ度及以上腰椎滑脱,严重脊柱侧凸(Cobb角> 20°);②严重骨质疏松(T值< -2.5);③有腰椎手术史;④恶性肿瘤;⑤严重精神疾病;⑥无法耐受手术。
根据上述标准,共纳入2018年10月—2019年12月南阳市中心医院收治的DLSS患者40例,采用随机数字表法分为A组(20例,采用经皮内窥镜下TLIF治疗)、B组(20例,采用传统开放TLIF治疗)。A组男8例、女12例,年龄为52~80(62.57±7.03)岁,病程为0.4~7.0(3.26±0.45)年;单节段9例,多节段11例;腰痛14例,下肢痛12例,足背与小腿外侧痛10例。B组男7例、女13例,年龄为51~82(63.24±6.95)岁,病程为0.5~7.5(3.37±0.48)年;单节段10例,多节段10例;腰痛15例,下肢痛14例,足背与小腿外侧痛9例。2组术前基线资料差异无统计学意义(P> 0.05),具有可比性。所有患者对研究内容知情且自愿参与(详细了解2种手术方案并同意接受其中任一方案治疗),本研究获得医院伦理委员会批准(NYSZXYY2018-0034)。
1.2 手术方法
A组患者全身麻醉后取俯卧于脊柱手术床(OSI公司,美国),消毒、铺巾。将FX6342208O内窥镜系统显示器(Joimax公司,德国)放置在手术操作人员对面,患者体表放置金属网格,C形臂X线机透视腰椎前后位与侧位,确定目标椎间隙,标记上、下椎弓根位置。将患侧椎间隙作为中心,在棘突旁开3.0~3.5 cm切口(长度2.0~3.0 cm)。经下关节突外缘及上关节突尖部小关节插入克氏针(直径2.0 mm),准确穿入椎间盘,透视确认位置满意。插入内窥镜撑开管道,与水冲系统连接,采用内窥镜外环锯在小关节突关节上开窗,咬骨钳进一步扩大,将部分上位椎体下关节突外缘、下位椎体上关节突尖部切除。在内窥镜下切除突出的椎间盘及对侧黄韧带,暴露出口根、走行根,明确解剖关系后将套管推进椎间隙,透视位置满意后于椎间隙植入、夯实自体骨骨粒,外倾约30°,将异体骨无菌融合器置入,再次夯实自体骨骨粒,镜下探查融合器位置满意后撤出内窥镜系统,经皮单侧椎弓根螺钉固定,透视确认置入物位置满意后于减压侧置入引流管,关闭切口。
B组行传统开放TLIF,置入异体骨填充的融合器,单侧椎弓根螺钉固定,椎间行自体骨骨粒植骨。
1.3 评价指标
记录2组切口长度、手术时间、术中出血量、卧床时间、住院时间及并发症(切口感染、切口缺血坏死、硬膜囊撕裂、神经损伤、医源性腰背痛)发生情况。记录术前及术后1、6、12个月椎间隙高度、硬膜囊横断面积、椎间孔面积评价手术减压效果。术前及术后1、6、12个月采用日本骨科学会(JOA)评分[6]和Oswestry功能障碍指数(ODI)[7]评价腰椎功能。椎间隙高度为正侧位X线片上椎间隙前缘与后缘高度的均值;硬膜囊横断面积为腰椎横断面MRI最狭窄部硬膜囊的横截面积;椎间孔面积为横断面CT关节突关节屏幕椎间孔面积;每个时间点均测量3次取均值。
1.4 统计学处理
采用SPSS 19.0软件对数据进行统计分析,计量资料以±s表示,采用t检验;计数资料以例数表示,理论频数为1~5时采用校正χ2检验,> 5时采用χ2检验;以P< 0.05为差异有统计学意义。
2 结果
所有手术顺利完成。所有患者随访时间>12个月。A组切口长度、手术时间、术中出血量、卧床时间及住院时间均优于B组,差异有统计学意义(P< 0.05,表1)。2组术后各时间点椎间隙高度、硬膜囊横断面积及椎间孔面积均较术前显著改善,差异有统计学意义(P< 0.05,表1);各时间点组间比较,差异无统计学意义(P> 0.05)。2组术后各时间点JOA评分及ODI均较术前显著改善,且呈持续改善趋势,差异有统计学意义(P< 0.05,表1);A组术后各时间点JOA评分及ODI均优于B组,差异有统计学意义(P< 0.05,表1)。A组发生切口感染1例;B组发生切口感染2例,切口缺血坏死1例,硬膜囊撕裂1例,神经损伤1例,医源性腰背痛2例;A组并发症发生率低于B组,差异有统计学意义(P< 0.05)。A组典型病例影像学资料见图1。
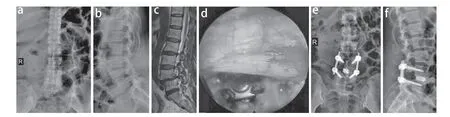
图1 A组典型病例影像学资料Fig. 1 Imaging data of a typical case in group A
表1 2组疗效评价指标Tab. 1 Efficacy evaluation index of 2 groups n=20,±s

表1 2组疗效评价指标Tab. 1 Efficacy evaluation index of 2 groups n=20,±s
注:*与A组相比,P < 0.05;△与术前相比,P < 0.05。Note:* P < 0.05,compared with group A;△P < 0.05,compared with pre-operation.
组别Group切口长度/cm Incision length/cm手术时间/min Operation time/min术中出血量/mL Intraoperative blood loss/mL卧床时间/h Bed rest time/h住院时间/d Hospital stay/d椎间隙高度/mm Intervertebral space height/mm术前Pre-operation术后6个月Postoperative 6 months术后1个月Postoperative 1 month术后12个月Postoperative 12 months A 2.36±0.31 123.26±24.57 148.60±27.74 24.98±3.25 2.36±0.45 44.86±5.87 53.62±7.24△ 55.07±7.20△ 54.94±7.16△B 4.92±0.50* 141.27±26.60*170.31±30.95* 36.54±4.07*3.93±0.41* 45.02±5.68 53.10±5.16△ 54.02±5.30△ 55.98±5.19△组别Group椎间孔面积/mm2 Intervertebral foramen area/mm2术前Pre-operation硬膜囊横断面积/mm2 Cross-sectional area of dural sac/mm2术后6个月Postoperative 6 months术后1个月Postoperative 1 month术后12个月Postoperative 12 months术前Pre-operation术后1个月Postoperative 1 month术后6个月Postoperative 6 months术后12个月Postoperative 12 months A 99.52±8.20 109.27±13.69△108.61±14.87△110.46±15.10△ 132.56±24.10 146.42±23.20△145.14±24.19△149.93±21.20△B 99.65±10.12 108.23±11.05△111.35±10.43△109.17±10.86△ 131.27±23.95 147.68±25.76△148.53±24.15△150.36±25.09△组别Group JOA评分JOA score ODI(%)术后12个月Postoperative 12 months A 8.24±0.93 12.10±1.65△ 13.19±1.51△ 14.65±1.62△ 32.46±4.12 24.15±3.20△ 20.23±3.36△ 17.52±2.41△B 8.11±0.94 11.03±1.52*△ 12.24±1.59*△ 13.30±1.64*△ 32.03±4.09 27.65±3.17*△ 23.26±4.58*△ 20.03±2.54*△术前Pre-operation术后1个月Postoperative 1 month术后6个月Postoperative 6 months术后12个月Postoperative 12 months术前Pre-operation术后1个月Postoperative 1 month术后6个月Postoperative 6 months
3 讨论
DLSS是导致腰腿痛的常见骨科疾病,目前关于其发生机制尚未明确,大多认为与外在因素及人体老化有关[8-9]。DLSS的病理变化主要为椎间盘膨出、黄韧带肥厚及小关节增生等,起初病情隐匿且呈渐进性,逐渐表现为腰腿痛、间歇性跛行,其中腰腿痛持续时间较长,且多伴随退行性腰椎失稳、后凸或侧凸[10-12]。此外,由于DLSS患者多为中老年,通常合并骨质疏松、糖尿病、心血管疾病及呼吸系统疾病等,手术难度较高。传统开放TLIF治疗DLSS疗效明确,但术中拉钩牵拉、电刀剥离等易造成多裂肌与其支配神经损伤,导致术后椎旁肌肉萎缩,引发术后疼痛。因此,探究微创、安全的DLSS手术方式是临床研究的热点话题。
DLSS的治疗目的主要是解除神经压迫、彻底减压[13]。该病通常同时存在多种致压因素,如大面积切除减压很可能破坏腰椎稳定性。椎管减压必然会对脊柱的稳定性造成影响,目前临床上主张在减压的同时尽量减少对腰椎稳定性结构的破坏,不破坏椎小关节[14-16]。开放TLIF在“经椎间孔穿刺进椎管”的思路下开展的可视技术,可在直视下操作,减压完成后直视下检查神经根腹背侧有无残留致压物、神经根松紧活动度、硬膜受压、复膨搏动情况等判断减压效果。经皮内窥镜下TLIF结合开放手术与传统经椎间孔入路经皮内窥镜技术的优势,实现减压过程全程可视,并在开放手术思路的指导下逐层入路、切开,可有效解除压迫,减少出血量,将开放性手术转为微创化操作,可获得与开放手术相当的减压效果。经皮内窥镜下TLIF的优点:①采取内固定并融合的术式,符合生物力学原理,在获得满意、稳定固定同时,解决彻底减压与维持腰椎稳定性之间的矛盾,且从长远来看,内固定有利于维持腰椎高度,减少后凸畸形的发生;②采用术中自体切除的赘生骨粒进行植骨可显著提升植骨融合度,但由于融合器自身面临着远期不稳定的风险,为维持术后腰椎稳定性,需在保证彻底减压的前提下尽量多地保存骨质;③将内窥镜与通道结合,在直视下处理椎间隙,实现套管中微创减压、植骨融合均在镜下完成的一体化操作,无须再撑开椎旁深层的肌肉组织;④将套管推入椎间隙的同时行精准减压,并在操作时止血,减少出血量,尽量降低手术创伤,同时最大程度维持脊柱稳定性。丁一等[17]的研究显示,经皮内窥镜下TLIF治疗单节段腰椎椎管狭窄症早期疗效满意,不会对多裂肌的血流灌注、形态产生明显影响,提示其安全性与可行性。本研究结果也显示,2组术后椎间隙高度、硬膜囊横断面积、椎间孔面积无明显差异,且A组在切口长度、手术时间、术中出血量、卧床时间、住院时间、JOA评分和ODI改善情况方面均优于B组,说明经皮内窥镜下TLIF可减少创伤,加快患者恢复速度,提升减压效果及腰椎稳定性,改善腰椎功能,且不会影响减压效果。
本研究A组发生切口感染1例;B组发生切口感染2例,切口缺血坏死1例,硬膜囊撕裂1例,神经损伤1例,医源性腰背痛2例;提示经皮内窥镜下TLIF可显著减少术后并发症的发生,安全性高。其原因可能在于:①手术时间短,术中出血量少,有效减小应激反应;②采用可扩张通道经肌间隙直达手术位置,缩短暴露时间,无需广泛剥离术区肌肉,减少瘢痕组织形成,避免术后腰背痛的发生。此外,针对肥胖、高龄、合并心血管疾病及原发代谢性疾病的患者,还需加强对血栓的预防。
综上所述,相较于开放TLIF,经皮内窥镜下TLIF治疗DLSS可有效减小手术创伤,加快恢复速度,改善腰椎功能,减少并发症发生,且不会降低减压效果。但本研究仍存在一定不足,由于经皮内窥镜下TLIF为新术式,投入临床时间较短,积累病例数较少,这在一定程度上使本研究的可信度受到影响,今后需积累更多病例,进行更为深入的研究。

