分化型甲状腺癌采用全甲状腺切除术治疗的效果及安全性分析
王勇
山东省新泰市人民医院甲状腺乳腺外科,山东新泰 271200
分化型甲状腺癌属临床多发性疾病,占甲状腺癌95%左右,此病发病较为隐匿,迁移速度慢,发病初期症状无典型表现,对日常生活并无影响,极易漏诊、误诊,当患者自感自觉症状时已处于终末期[1]。分化型甲状腺癌好发于青壮年,患病人数正以逐年增多趋势呈现,一般见于颈前部,形状及大小近似核桃,质地坚硬,在发生吞咽动作时有阻碍表现,表现为呼吸困难、声音嘶哑等,对患者生存质量产生重大影响[2]。目前,手术是目前诊疗分化型甲状腺癌的主要手段,能够最大化清除病变,降低术后复发率,且有研究表明,分化型甲状腺癌患者予手术治疗后近10年存活率达90%,但关于手术范围仍有较大争议,需综合考量患者实际情况及经验实施进一步选择[3]。该院对2018年5月—2019年8月接治的70例伴分化型甲状腺癌患者开展研究,以次全切术、全甲状腺切除术分组,具体报道如下。
1 资料与方法
1.1 一般资料
探究该院接治的伴分化型甲状腺癌患者70例。纳入标准:通过一系列检查符合分化型甲状腺癌确诊标准者[4];患者及其家属同意研究,且经医学伦理委员会批准执行;无手术禁忌证;无头颈部放射线治疗史;具基本认知功能;遵医行为较好。排除标准:颈部大血管粘连史;甲状腺炎;淋巴结远处转移;手术不耐受者;既往有精神类疾病。按照双色球法分组,将其分为对照组(n=35)和研究组(n=35)。对照组男性12例,女性23例;年龄45~58岁,平均(51.26±1.24)岁;病程1~5年,平均(3.48±0.24)年。研究组男性13例,女性22例;年龄46~56岁,平均(51.76±1.14)岁;病程1~5年,平均(3.48±0.24)年。两组一般资料对比差异无统计学意义(P>0.05),具有可比性。
1.2 方法
研究组辅以全甲状腺切除术,即对患者颈部实施消毒操作,采取全麻处理,维持患者平卧位,暴露颈部,在颈前胸骨上方2 cm处做弧形切口,长度约为4.5 cm,深度可触及颈阔肌即可。进行颈阔肌下皮瓣的游离,切开颈白线,将喉返神经及甲状腺腺叶充分显露,而后彻底性切除甲状腺组织。如若在分离皮瓣时遭遇血管,需将其实施结扎处理。完成切除后,清扫区域内淋巴结,术毕进行血管的缝合,置于引流条,逐次闭合。对照组于研究中采取次全切除术,仅需将病变组织切除,涉及方法参考研究组,保留1/3侧组织,防止对毗邻腺体组织和喉返神经产生损伤。
1.3 观察指标
①比较两组临床效果。治疗后,患者体征亦或是症状彻底消失,机体功能达正常水平为显效;患者体征亦或是症状显著改善,机体功能达正常水平为有效;体征及症状无显著性变化,且有加重嫌疑为无效[5]。总有效率=显效率+有效率。
②比较两组并发症。主要有低血钙、永久性声音嘶哑及甲状腺旁损伤等。
③比较两组TSH、Tg、TgAb。抽取患者晨间空腹血,共计3 mL,经电化学发光免疫法进行两组TSH(促甲状腺激素)水平的测定,同时记录Tg(甲状腺球蛋白)、TgAb(抗甲状腺球蛋白抗体)水平[6]。
④比较两组手术、住院时间及出血量。
1.4 统计方法
采用SPSS 20.0统计学软件处理数据,计量资料的表达方式为(±s),组间差异使用t检验;计数资料的表达方式为[n(%)],组间差异使用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者临床效果对比
研究组有效率(97.14%)显著优于对照组(74.29%),差异有统计学意义(P<0.05)。见表1。

表1 两组患者临床效果对比[n(%)]Table 1 Comparison of clinical effects between the two groups[n(%)]
2.2 两组患者并发症对比
与对照组并发症(5.71%)相比,研究组(22.86%)明显升高,差异有统计学意义(P<0.05)。见表2。

表2 两组患者并发症对比[n(%)]Table 2 Comparison of complications between the two groups[n(%)]
2.3 两组患者TSH、Tg、TgAb水平对比
结果表明,研究组TSH、Tg、TgAb水平相比于对照组显著降低,差异有统计学意义(P<0.05),见表3。
表3 两组患者TSH、Tg、TgAb水平对比(±s)Table 3 Comparison of TSH,Tg,TgAb between the two groups(±s)
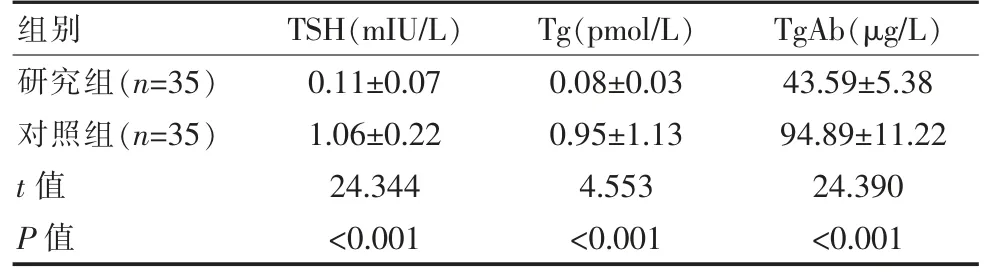
表3 两组患者TSH、Tg、TgAb水平对比(±s)Table 3 Comparison of TSH,Tg,TgAb between the two groups(±s)
组别 TSH(mIU/L) Tg(pmol/L) TgAb(μg/L)研究组(n=35)对照组(n=35)t值P值0.11±0.07 1.06±0.22 24.344<0.001 0.08±0.03 0.95±1.13 4.553<0.001 43.59±5.38 94.89±11.22 24.390<0.001
2.4 两组患者手术、住院时间及出血量对比
两组住院时间差异无统计学意义(P>0.05);研究组手术时间及出血量相对于对照组明显减低,差异有统计学意义(P<0.05),见表4。
表4 两组患者手术、住院时间及出血量对比(±s)Table 4 Comparison of surgery,hospital stay and bleeding volume between the two groups(±s)
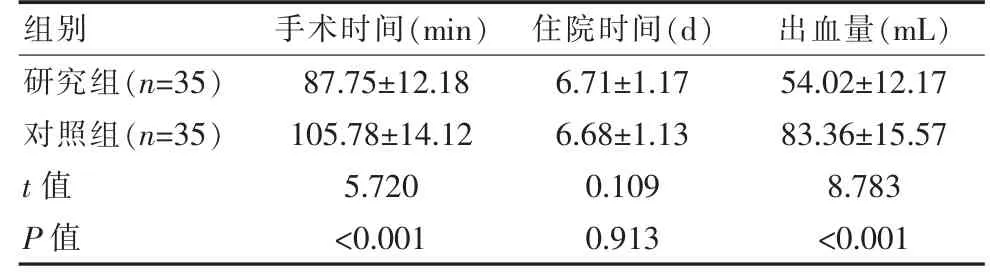
表4 两组患者手术、住院时间及出血量对比(±s)Table 4 Comparison of surgery,hospital stay and bleeding volume between the two groups(±s)
组别 手术时间(min) 住院时间(d) 出血量(mL)研究组(n=35)对照组(n=35)t值P值87.75±12.18 105.78±14.12 5.720<0.001 6.71±1.17 6.68±1.13 0.109 0.913 54.02±12.17 83.36±15.57 8.783<0.001
3 讨论
甲状腺为机体储存、分泌及合成甲状腺激素的主要器官,在临床检查中,触诊甲状腺结节检出率达3%~6%左右,超声检出率20%~65%,此病一般有颈部淋巴结肿大、单一甲状腺结节等表现[7]。分化型甲状腺癌为甲状腺癌常见病发类型,通常见于甲状腺滤泡上皮细胞,包含滤泡状癌、乳头状癌等,此类疾病恶变程度较低,进展缓慢,予及时、有效治疗,可获得理想预后。临床常采取手术予以治疗,如全甲状腺切除术、次全切术等,不同术式效果不同[8]。该次研究中,研究组手术时间及出血量相对于对照组具显著下降优势(P<0.05);与对照组比,研究组有效率明显提高(P<0.05);研究组TSH、Tg、TgAb相比于对照组明显下降(P<0.05);提示全甲状腺切除术效果理想[9]。全甲状腺切除术能够进行所有病灶的积极清除,避免肿瘤残留,术后复发率较低,但因切除范围较大,其术后并发症相对较多,因此术中需尽可能防止对喉返神经、甲状腺旁的伤害,确保供血充足,以规避术后并发症。此术式经膜内解剖法进行甲状腺动脉的有效分离、结扎和切断,主要包括声音嘶哑等不良反应,经对症干预后,对诊疗效果无影响。
喉返神经为喉部关键运动神经,可对喉内多种肌肉发挥支配作用,如若受到外界损伤,即刻对正常发声、喉部结果形成不良影响,所以在具体全甲状腺切除术中需尽可能接近主干切断甲状腺,同时甲状腺血液供应多源自甲状腺上、下动脉,二者彼此作用,故术中在对腺叶和甲状腺实施切除时需将上动脉行结扎处理,留存下动脉,以保证血液正常供应,降低术中供血不足发生率。TSH由垂体前叶分泌,属甲状腺功能亢进及退化指标,同时能够将其视作甲状腺术后替代诊疗目标观察值,长时间处于高水平状态下,极易增加癌变风险;Tg由甲状腺滤泡上皮分泌,一般运用于甲状腺分化癌复发率判定中;TgAb水平升高提示肿瘤复发[10]。需要注意的是,术后应依据相关激素水平,与TSH有机结合进行机体激素水平的调整,获得更佳的手术效果,以防心脏病及糖代谢异常等发生。此外,有学者指出,全甲状腺癌切除术从一定程度上讲为致疾性手术,术后可致甲状腺功能丧失,亦可使甲状腺旁受损[11]。而国内外研究证实,全切除术并发症显著多与次全切术,该研究中,在并发症(低血钙、永久性声音嘶哑等)指标上,研究组(22.86%)高于对照组(5.71%)(P<0.05)。在陆海涛[2]文献中,研究组低血钙、甲状旁腺损伤总发生率(16%)低于参照组(6%)(P<0.05),与该次研究结果相一致[11]。其中低血钙考虑是术后过度补液稀释了血钙,促进尿钙排出体外所致,亦或是由于手术形成应激效应后导致钙磷代谢紊乱所引起。因此,临床指出,针对低危、患者,其切除范围可适当保守,重症患者则需增加切除范围。但关于两种术式对患者预后水平此次研究并未得到明确的结论[12]。
综上所述,分化型甲状腺癌采取全甲状腺切除术治疗效果较为理想,可进行甲状腺相关指标的积极改善,清除病灶,减少复发率,降低术中出血量,但其并发症较多,针对低危亦或是术后无需放疗诊疗患者,建议采取次全切术。

