外侧副韧带松弛的内翻膝患者在TKA术中的胫骨截骨量分析
戴章生,林晓聪,方凯彬,施少坚
福建医科大学附属第二医院骨科,福建 泉州 362000
某些膝关节骨性关节炎患者会有内翻畸形表现,这种内翻畸形通常是由于内侧胫骨平台骨质丢失、内侧骨赘形成以及内侧副韧带、后内侧关节囊、鹅足以及半膜肌等软组织挛缩等因素导致[1],发展至一定程度需要行全膝关节置换术(total knee arthroplasty,TKA)治疗。在膝关节置换术中恢复力线对术后疗效具有重要意义[2]。多数膝内翻患者能够被成功矫正取得较好的临床疗效[3]。但部分膝内翻畸形合并外侧结构的松弛,甚至外侧副韧带松弛[4],术中对内翻畸形合并外侧副韧带松弛的患者进行力线的恢复以达到最佳的软组织平衡状态具有一定挑战性。通常术者通过截骨的大小和角度来恢复力线,对于外侧副韧带松弛患者的内外侧截骨量是否需要增加或者减少目前报道较少。笔者近年来对本院收治进行初次膝关节置换的膝关节骨性关节炎伴膝内翻患者进行前瞻性分析,记录截骨量并评价疗效,报道如下。对象对纳入研究知情同意。研究获得福建医科大学附属第二医院伦理委员会批准。
1 资料与方法
1.1 临床资料
选取2016年6月至2018年6月就诊本院骨科行膝关节置换术治疗的92名膝关节骨性关节炎患者作为研究对象。纳入标准:①单侧初次置换;②根据“指南”诊断为膝关节骨性关节炎[5];③由膝关节骨关节炎引起中重度膝内翻畸形的患者,X线片示内翻角度≥10°[6],且膝内翻并非来自股骨、胫骨侧。排除标准:①类风湿性关节炎;②合并血管神经损伤;③急性感染患者;④未在我院定期随访者;⑤膝关节外伤史。
术前对膝关节稳定性进行检查,选取外侧副韧带松弛的25例患者为观察组,余为对照组。两组术前一般资料无统计学差异(表1)。膝关节外侧副韧带松弛的诊断标准为内翻应力关节间隙张开5~10 mm;术前拍摄内翻应力位X线片进一步明确是否合并外侧松弛。
表1 两组患者临床资料对比()Tab.1 Comparison of clinical data between the two groups(Mean±SD)

表1 两组患者临床资料对比()Tab.1 Comparison of clinical data between the two groups(Mean±SD)
1.2 研究方法
1.2.1 手术过程 所有患者由同一组关节外科医生进行手术,手术由同一高年资主任医师主持完成。两组均采用标准膝关节前正中入路切口,用等量截骨法(measured resection,MR)进行股骨远端及胫骨平台截骨,使用强生公司PFC-Sigma交叉韧带替代型假体。等量截骨法主要通过骨性解剖标志(股骨后髁连线、通髁线、Whiteside线等)进行定位与截骨,首先进行股骨远端的髓内定位,股骨远端截骨,再利用髓外定位进行胫骨近端截骨,测量伸直间隙合适、下肢力线正常后,进行股骨远端四合一截骨及股骨髁间截骨,安装试模假体测试良好,冲洗创面,安装水泥型假体及内衬,逐层缝合切口。
1.2.2 评估指标 所有患者术前拍摄膝关节正侧位片和双下肢全长片。对患者的胫股解剖角(anatomic tibiofemoral angle,ATFA)、髌骨倾斜角(patellar tilt angle,PTA)、股骨后髁偏距(posterior condylar offset,PCO)进行测量。胫股解剖角是股骨的解剖轴线与胫骨解剖轴线在膝关节中心形成的向外侧的夹角[7]。髌骨倾斜角是指股骨内外踝前缘连线与髌骨内外侧缘连线相交夹角,正常小于15°,若大于15°则为髌骨倾斜[8]。股骨后髁偏距为股骨后部皮质与股骨后髁最远点之间的垂直距离[9~11]。术中使用游标卡尺测量股骨远端外髁、股骨后外髁、胫骨外侧平台截骨量(图1);记录使用的垫片量。术后第1 d复查X线再次测量患者的ATFA、PTA、PCO。使用美国膝关节协会评分(American Knee Society Knee Score,AKS)、美国特种外科医院(Hospital for Special Surgery,HSS)评分以及关节活动度评价关节功能恢复情况[12,13]。
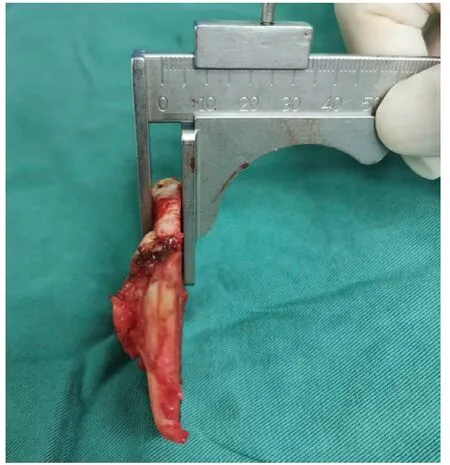
图1 术中使用游标卡尺测量胫骨外侧截骨量Fig.1 Vernier caliper was used to measure the lateral tibial osteotomy
1.3 统计学方法
2 结果
2.1 一般情况
两组术后均切口Ⅰ期愈合,无围手术期死亡、血管神经损伤等并发症。患者均获随访,随访时间12~30个月,平均17.8个月。关节疼痛、功能障碍等临床症状均明显改善。末次随访时观察组与对照组的AKS评分分别为(185.74±9.25)、(186.39±7.61)分,与术前比较差异有统计学意义(t=22.85,P=0.00;t=47.45,P=0.00);末次随访时观察组与对照组的HSS评分分别为(83.27±10.25)、85.32±11.68)分,与术前比较差异有统计学意义(t=13.25,P=0.00;t=20.45,P=0.00)。
2.2 影像学检查及膝关节活动度
①胫股解剖角 术前观察组胫股解剖角为(188.75±2.25)°,对照组为(187.93±2.18)°,两组患者差异不具有统计学意义。术后观察组胫股解剖角为(173.82±1.35)°,对照组为(174.43±1.62)°,两组差异不具有统计学意义。②髌骨倾斜角 术前观察组髌骨倾斜角为(7.92±0.75)°,对照组为(8.13±0.41)°,两组差异不具有统计学意义。术后观察组髌骨倾斜角为(5.89±0.25)°,对照组为(6.07±0.22)°,两组差异不具有统计学意义。③股骨后髁偏距 术前观察组股骨后髁偏距为(31.63±5.52)mm,对照组为(31.59±5.23)mm,两组差异不具有统计学意义。术后观察组股骨后髁偏距为(30.67±5.91)mm,对照组为(30.75±5.76)mm,两组差异不具有统计学意义。④术前观察组膝关节活动度为(81.23±17.92)°,对照组为(82.59±15.63)°,两组差异不具有统计学意义。术后观察组膝关节活动度为(100.60±9.37)°,对照组为(102.75±7.95)°,两组差异不具有统计学意义,见表2。
表2 两组患者影像学指标和活动度()Tab.2 Comparison of imaging indexes and range of motion between the two groups(Mean±SD)
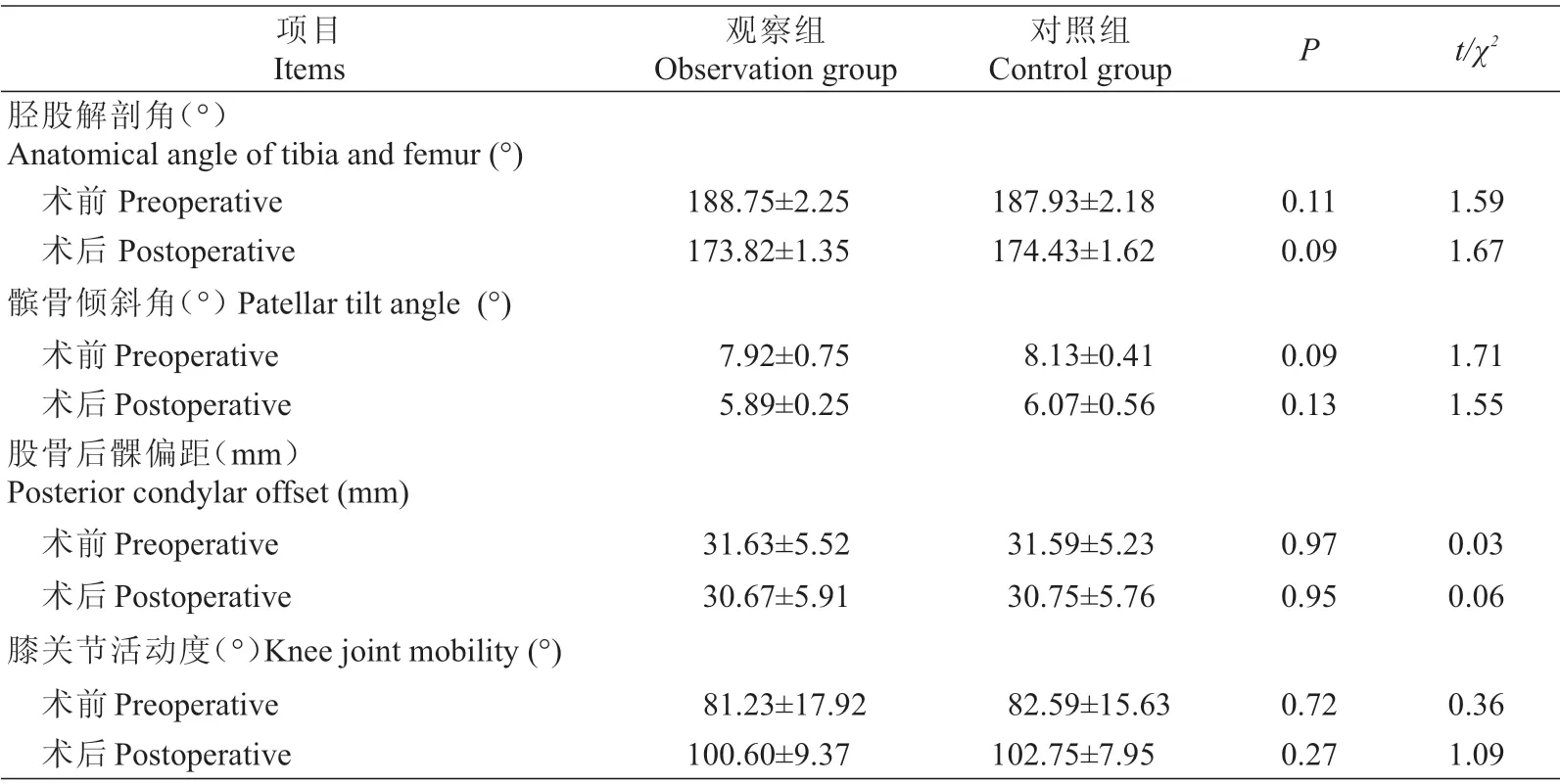
表2 两组患者影像学指标和活动度()Tab.2 Comparison of imaging indexes and range of motion between the two groups(Mean±SD)
2.3 截骨情况
①股骨远端外髁截骨量 观察组股骨远端外髁截骨量为(9.51±0.75)mm,对照组股骨远端外髁截骨量为(9.59±0.63)mm,两组患者差异不具有统计学意义。②股骨后外髁截骨量 观察组股骨后外髁截骨量为(7.83±0.62)mm,对照组为(8.09±1.67)mm,两组差异不具有统计学意义。③胫骨外侧平台截骨量 观察组胫骨外侧平台截骨量为(7.72±1.33)mm,对照组为(9.59±0.76)mm,两组差异具有统计学意义,见表3。
表3 两组患者截骨量和垫片量(,mm)Tab.3 Comparison of osteotomy thickness and gasket thickness between the two groups(Mean±SD,mm)
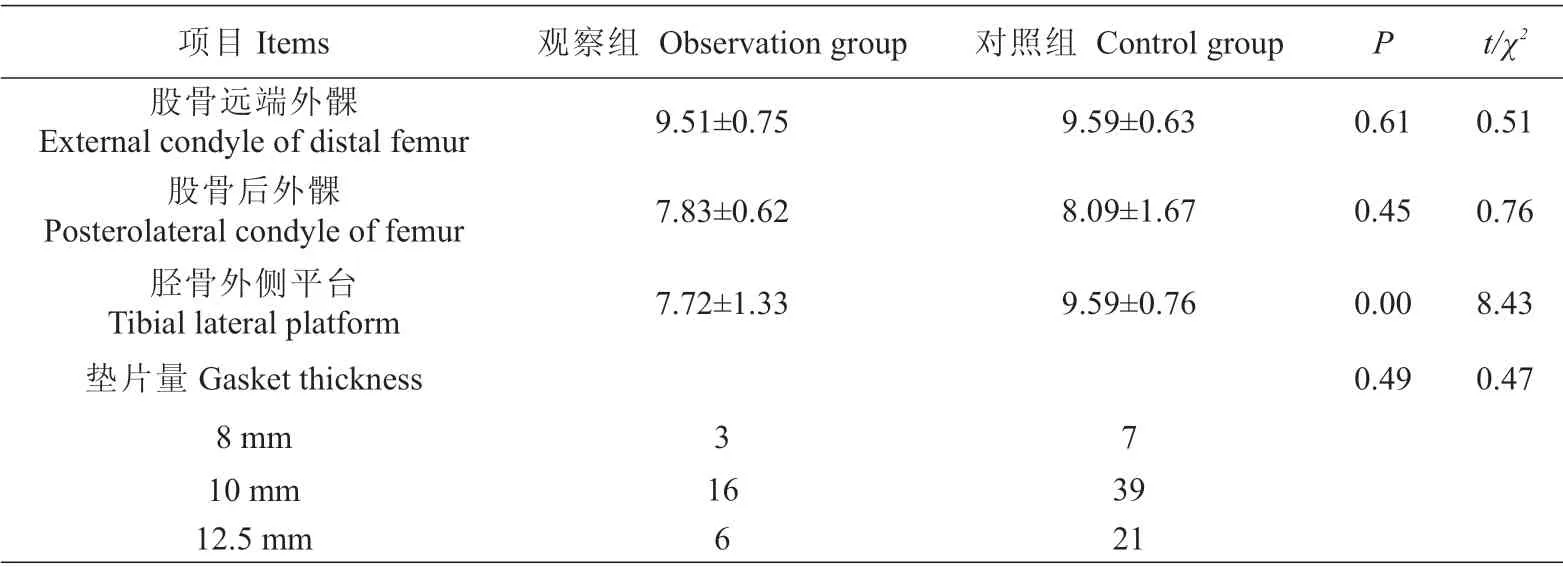
表3 两组患者截骨量和垫片量(,mm)Tab.3 Comparison of osteotomy thickness and gasket thickness between the two groups(Mean±SD,mm)
2.4 膝关节功能评分
①AKS评分:术前观察组为(110.36±13.66)分,对照组为(111.92±10.35)分,两组患者差异不具有统计学意义;术后1周观察组为(181.55±12.39)分,对照组为(182.67±17.92)分,两组患者差异不具有统计学意义;末次随访时观察组为(185.74±9.25)分,对照组为(186.39±7.61)分,两组差异不具有统计学意义。②HSS评分:术前观察组为(43.21±11.11)分,对照组为(45.37±10.92)分,两组差异不具有统计学意义;术后1周观察组为(79.15±8.26)分,对照组为(79.66±9.33)分,两组差异不具有统计学意义;末次随访时观察组为(83.27±10.25)分,对照组为(85.32±11.68)分,两组差异不具有统计学意义,见表4。
表4 两组患者膝关节功能评分(,分)Tab.4 Comparison of knee joint function scores between the two groups(Mean±SD,score)
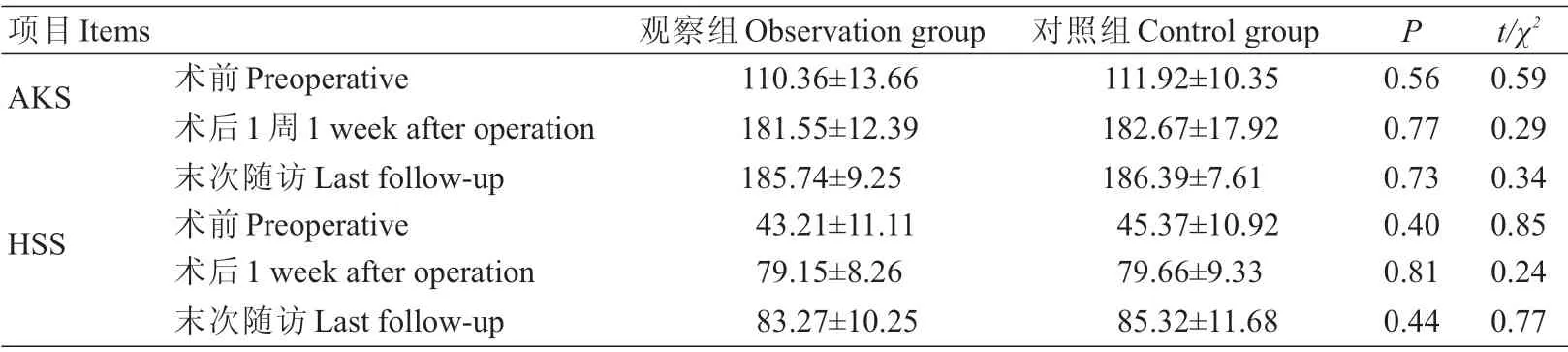
表4 两组患者膝关节功能评分(,分)Tab.4 Comparison of knee joint function scores between the two groups(Mean±SD,score)
3 讨论
软组织的平衡和力线恢复是影响TKA疗效的重要因素[14]。随着骨性关节炎的病程进展,患者很容易出现骨赘形成,甚至关节畸形,膝内翻畸形可导致内侧的韧带缩短和外侧的韧带拉长,乃至外侧韧带松弛[15];关节边缘形成的骨赘也会绷紧韧带导致运动受限和屈曲挛缩,导致外侧韧带松弛。外侧韧带的松弛可能导致膝关节的不稳定[16],而不稳定乃是人工关节置换术翻修的最重要原因之一[17],这类患者的力线恢复与软组织平衡具有挑战性。医生通常采取截骨、去除骨赘、延长和依次解剖韧带等方法实现膝关节间隙为矩形且相等的平衡状态,即通过等量截骨+间隙平衡技术实现软组织的平衡和力线恢复[18]。由于外侧松弛的患者可能合并腘绳肌腱和侧副韧带复合体的缺失,可引起屈膝时外侧间隙过松,如参照胫骨近端截骨可能导致后股骨远端外旋增加[11],因此对这类患者进行等量截骨时应适当减少胫骨近端外侧的截骨量,兼顾间隙平衡技术[19]。
掌握正确的截骨原则是成功完成膝关节置换术的基石,等量截骨技术是现代人工膝关节置换达到膝关节平衡的关键手段[20]。现在的解剖研究已经确立了股骨侧和胫骨侧的各自的解剖标志,使得股骨的截骨不必依赖胫骨即可完成[21]。笔者通常在术前进行初步软组织松解,然后采用等量截骨,再根据伸屈间隙继续软组织平衡或再截骨,最后安装试模并进一步平衡。一般认为,股骨远端截骨量影响伸膝间隙,股骨后髁截骨量影响屈曲间隙,胫骨近端截骨量同时影响屈伸间隙[22]。本研究提示,对于一般的膝内翻患者,无论外侧韧带是否松弛,股骨远端外髁和股骨后外髁的截骨量没有明显的变化。但外侧松弛的患者,其胫骨外侧平台的截骨量则有所减少;术后随访复查亦显示患者具有良好的力线与功能。
外侧松弛的膝内翻患者截骨较少的依据有以下几个方面。①膝关节侧副韧带在膝关节屈伸过程中具有不能被拉伸的特点[23],在膝关节屈伸活动的过程中股骨远端向关节面后髁关节曲面过渡是通过侧副韧带深、浅层紧张度的变化来适应股骨远端膝关节半径变化的。而外侧松弛的患者往往存在比较严重的胫骨内侧平台磨损,由于外侧韧带较松弛,股骨远端关节面在向后滚动的时候可能会撞击内侧平台并加重内侧平台磨损。胫骨截骨的目的是为了截出正位水平位、侧位后倾式的胫骨平台平面。内侧平台磨损加重可能导致胫骨内侧平台截骨量的减少。②基于以最低的假体限制性获得可靠的膝关节稳定性原则[24],在侧副韧带过于松弛情况下才通过提高假体的限制性级别来获得膝关节的稳定性[25]。对于这类患者,在保证力线恢复前提下,如果沿用原来的截骨量,则有可能需要大量松解内侧组织并使用更厚的垫片,甚至使用限制假体才能保证膝关节的稳定。③由于膝内翻患者股骨远端轴线与股骨机械轴成一定内翻角度,松弛的患者在完成股骨截骨后进行胫骨截骨时其内翻角度可能已减少,故胫骨内侧截骨量宜相应减少。④既往有文献认为若膝内翻畸形在充分软组织松解后仍然得不到矫正,不宜继续松解其他软组织,可考虑采用缩小胫骨平台截骨技术[26],内侧胫骨平台的缩小可以降低浅层侧副韧带的紧张程度,达到内侧副韧带松解的目的。这和本结果有异曲同工之处。患者本已存在外侧松弛,可能需要减少胫骨平台的截骨量,并使用常规量垫片来避免膝关节外侧不稳。本研究结果提示外侧松弛的患者在减少胫骨平台的截骨量后仍然具有较好的术后功能与活动度。
本研究目前病例数较少,相关病例仍在积累中,有待建立有限元模型进一步提供证据支持。通过对现有病例的随访分析,笔者发现,对合并外侧松弛的患者进行TKA手术时,应根据术中情况相应减小胫骨外侧平台的截骨量。