不同手术方式治疗老年髋部骨质疏松性骨折术后对侧髋部再骨折的风险及对策
曹 澍,邵 松
老年髋部骨折是老年骨质疏松症的常见并发症之一,粗隆间骨折是其中的主要类型,多见于老年人群低能量损伤,随着我国社会老龄化的发展,其发生率逐渐增高,且骨折多为粉碎性[1]。保守治疗并发症高,同时加重了废用性骨丢失,严重影响骨折的愈合和预后,如无明确手术禁忌,临床上多采用手术治疗[2]。股骨近端防旋髓内钉(proximal femoral nail anti-rotation,PFNA)与人工股骨头置换(femoral head replacement,FHR)是临床常用的治疗股骨粗隆间骨折的手术方法。然而,有一定比例老年髋部骨折病人在术后发生对侧髋部再骨折,且相对于初次骨折,髋部再骨折病人的预后更差,死亡率更高[3]。骨质疏松性骨折术后再骨折与骨密度有密切相关性[4]。以往有学者研究了经皮空心钉和髋关节置换对对侧髋部再骨折的影响,但此后缺乏对更多手术方式以及围手术期的相关研究,尤其是对病人围手术期的相关研究[5]。本研究对术后对侧髋部骨密度变化进行观察,探索PFNA和PHR 2种手术方式术后对侧骨密度变化规律,评估术式对对侧髋部再发骨折风险的影响,结合不同时期髋关节功能变化特点,为老年骨质疏松性髋部骨折治疗提供参考。现作报道。
1 资料与方法
1.1 一般资料 选择2017年9月至2018年8月在我院骨科中心接受治疗的75岁以上股骨粗隆间粉碎性骨折病人71例。纳入标准:(1)年龄≥75岁;(2)初次发生的单侧股骨粗隆间骨折;(3)跌倒等轻微暴力导致的损伤;(4)体质量指数(BMI)18.5~23.9 kg/m2;(5)Evans分型Ⅲ~Ⅴ型。排除其他病理性骨折,合并严重血管、神经损伤或其他部位骨折,保守治疗或合并需要入住其他科室接受治疗的疾病,受伤前患肢功能障碍,既往有患侧髋部手术史的病人。所有病人入院后均行下肢皮牵引或骨牵引制动,完善术前相关检查,排除明显手术禁忌后择期手术。所有手术均由同一组医生进行。根据手术方式的选择,分为PFNA组(n=52)和FHR组(n=19)。2组病人一般资料比较差异无统计学意义(P>0.05),具有可比性(见表1)。

表1 2组病人一般资料比较
1.2 治疗方法 均采用全麻或腰硬联合麻醉。
1.2.1 FHR组 病人侧卧位,取后外侧切口逐层切开,分离外旋肌群,切开后方关节囊。在小粗隆上方1.5 cm处截骨,取出股骨头,保护好大小粗隆骨折块与股骨相连的筋膜纤维。处理近端髓腔,测量股骨头,选择合适型号假体植入。置入时注意调整前倾角。复位大小粗隆解剖位置,使用钢丝捆扎。复位后中立位、内收屈曲90°及伸直位外旋90°无脱位,认为假体安装合适。放置引流,缝合关节囊,逐层关闭切口。
1.2.2 PFNA组 病人平卧,患髋垫高,常规消毒铺巾。取患髋外侧切口,显露股骨大粗隆,在大粗隆顶点进针,透视观察进钉点位置良好,导针进入远折端。顺导针扩髓,牵引复位骨折,沿导针插入合适大小主钉一枚,透视观察骨折复位满意,主钉深度合适。利用导向器定位,依次钻孔,打入股骨颈螺钉,并拧入远端锁钉。活动肢体断端无移位,透视骨折复位满意,内固定位置良好后拧紧钉尾螺帽,冲洗切口,逐层缝合。
1.3 术后处理 术后24 h生命体征监测,常规镇痛,预防性静脉使用抗生素3 d。口服利伐沙班片10 mg 35 d预防深静脉血栓形成。FHR组病人术后3 d内视引流量拔除引流管,指导床上活动及功能锻炼,术后3 d疼痛消失后鼓励下床行走。PFNA组病人术后第2天开始指导病人康复锻炼,6~8周后根据复查情况开始部分负重下地行走,不可过早负重,以免内固定失效。所有病人术后3 d内复查X线片,同时行对侧髋部骨密度检测,术后1、3、6、12个月再次复查X线片及骨密度。
1.4 观察指标 记录2组病人手术时间、切口长度(PFNA为主钉切口长度)、术中出血量、术后卧床时间、住院时间、住院费用及术后对侧髋部再骨折发生率,术后1、3、6、12个月对侧髋关节功能评分(Harris评分量表),术后3 d内以及1、3、6、12个月使用美国 Hologic公司的Hologic Discovery A型号(Hologic,Waltham,MA,USA)双能X线骨密度仪对健侧髋部骨密度值进行定量检测。
1.5 统计学方法 采用t(或t′)检验、χ2检验、秩和检验、Fisher′s确切概率法、重复测量的方差分析和q检验。
2 结果
2.1 2组病人术中和术后参数比较 PFNA组手术切口长度、手术时间、术中出血量、平均住院时间及住院花费均小于FHR组,术后负重时间长于FHR组(P<0.05~P<0.01)(见表2)。
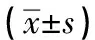
表2 2组术中和术后情况比较
2.2 2组术后Harris髋关节功能评分的比较 术后1、3个月Harris评分FHR组高于PFNA组(P<0.01),术后6、12个月2组Harris评分比较差异无统计学差异(P>0.05)(见表3)。

表3 2组术后Harris评分比较分)
2.3 2组术后对侧髋部骨密度的比较 2组病人术后3 d内、术后1、3、6、12个月对侧髋部骨密度值比较差异无统计学意义(P>0.05)(见表4)。
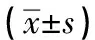
表4 2组不同时期骨密度均值比较
2.4 2组术后对侧髋部骨密度变化 重复测量方差分析显示,2组术后对侧髋部骨密度变化时间因素及时间与手术方式的交互作用差异均有统计学意义(P<0.01),多重比较显示,PFNA组骨密度术后1~3个月、术后3~6个月、术后6~12个月均高于术后3 d内至术后1个月,术后6~12个月高于术后1~3个月和术后3~6个月(P<0.01);FHR组术后3~6个月高于术后3 d内至术后1个月和术后1~3个月,术后6~12个月高于术后3~6个月(P<0.01);同一时间2组比较,PFNA组术后对侧髋部骨密度变化均低于FHR组(P<0.05~P<0.01)(见表5);组间比较结果显示,2组骨密度变化的总体均数不同(P<0.01)。

表5 2组不同时间骨密度变化比较
2.5 2组病人末次随访时对侧髋部再骨折发生情况比较 PFNA组有2例(3.8%)病人发生对侧髋部骨折,发生原因为跌倒;FHR组未发生对侧髋部骨折。2组术后对侧髋部再骨折发生率差异无统计学意义(χ2=0.75,P>0.05)。
配对t检验:与组内术后3 d内至术后1个月比较**P<0.01;与组内术后1~3个月比较△△P<0.01;与术后3~6个月比较##P<0.01
3 讨论
随着我国社会老年化的发展,股骨粗隆间骨折成为临床常见的老年骨质疏松性骨折类型,需要手术治疗。OMSLAND等[6]报道约有15%的女性和11%的男性初次髋部骨折后10年内发生髋部再骨折。我国学者郑繁荣等[7]研究发现,髋部再骨折风险发生率达5.2%。对侧髋部骨折类型往往与初次骨折类型相同[8-9]。吴晓天等[10]进行的一项荟萃分析发现,初次股骨粗隆间骨折后,对侧粗隆部骨折的发生率显著增高。SOBOLEV等[11]认为,初次髋部骨折后发生第二次髋部骨折风险持续10年以上。有学者[12]报道,与初次骨折相比,髋部再骨折并发症发生率提高2倍,死亡风险增高一半。低骨密度是骨质疏松性骨折风险重要的决定因素,也是伤后变化最强烈的再骨折预测因子[13],骨密度在临床上常用于骨质疏松症的诊断及骨折风险的预测。临床普遍认为,骨密度每下降1个标准差,骨折发生风险将增加1.5~3倍[14]。DIRSCHL等[15]对髋部骨折后骨密度进行6年的随访,发现对侧髋部骨密度在初次骨折后第1年下降最快,需要1~6年才能恢复受伤前的状态,我们的研究结果与之相似。提示外科医生在诊治老年髋部骨折时,不仅要考虑重建患侧髋关节功能,还要对术后发生对侧髋部骨折提高警惕。
PFNA组手术创伤更小,花费更低,但PFNA术后需要较长的时间重建髋关节功能,术后卧床时间更长,且PFNA手术的成功依赖术前良好的牵引复位。FHR组术后平均卧床5~6 d,低于PFNA组。FHR即刻重建了髋关节功能,跨过了骨折愈合的过程,术后功能锻炼更早,康复满意度更高。本研究结果显示PFNA组手术切口长度、手术时间、术中出血量、平均住院时间及住院花费均小于FHR组,术后负重时间长于FHR组(P<0.05~P<0.01),PFNA组术后切口恢复快,更换敷料即可出院,而FHR组需要一定时间进行循序渐进的康复指导。
2组术后髋关节功能评分均逐渐升高,术后早期FHR组Harris分数显著优于PFNA组,得益于术后能更早地下地负重活动,这种差异在6个月后不再明显。我们假设术后3 d内测得的骨密度相当于术前骨密度,发现2组病人术后早期髋部骨密度均较下降,术后12个月才能恢复到术前相当的水平。骨密度下降与伤后关节功能障碍,活动减少,废用性骨丢失有关。伤后机体炎性反应增加和激素水平波动也可能加剧了骨平衡的改变[13]。DIRSCHL等[15]进行的一项前瞻性纵向研究发现,即便是初次骨折部位恢复到伤前骨密度水平,其对侧骨密度也难以恢复到伤前水平。
冰岛学者对18 872名居民进行的研究证实:骨质疏松性骨折后二次骨折风险在初次骨折后达到巅峰,在随后的2年内逐渐下降,认为骨质疏松性骨折后2年是防治再骨折的最佳窗口期[16]。我们研究发现,即使PFNA组及FHR组早期获得了满意临床疗效,但对侧髋部骨质量仍较难达到骨折前水平。两种手术术后骨密度呈现完全不同的变化趋势,这种变化趋势对FHR组更有利。从术后骨密度变化的角度,本研究认为,对于骨质疏松严重的老年股骨粗隆间骨折病人,FHR有助于更早恢复功能锻炼和骨密度,医患双方应加强骨质疏松性骨折后骨质疏松的管理,提高对骨质疏松和再骨折风险的认识,强调术后1年以上的防护,避免对侧髋部再骨折的发生。
本研究还存在一些不足,由于入组病例数较少,随访时间较短,未能获得大样本量更长时间的术后骨密度变化及对侧髋部再骨折发生情况;骨密度重复测量的间隔时间缺乏标准化;只比较了PFNA及FHR这2种手术方式术后骨密度的变化,缺乏对更多手术方式及保守治疗的研究等,需要进一步更大规模的研究,找出更深层次的髋部骨折后骨密度的发展规律,以及药物干预对骨密度变化和后续骨质疏松性骨折发病率的潜在影响。

