MRI在维持性血液透析患者甲状旁腺增生术前定位的诊断价值
易建玮,易加朝,吴荣兴,廖仁引,周卫国,赵旁益
血液透析是临床治疗终末期肾病的首选方案,可通过排出机体内毒素、改善电解质紊乱达到减轻症状、延缓疾病进展的目的。但随着治疗周期的延长,维持性血液透析(maintenance hemodialysis,MHD)患者由于体内钙磷代谢异常导致甲状旁腺不断增生,容易引发继发性甲状旁腺功能亢进(secondary hyperparathyroidism,SHPT),进一步造成患者骨骼、心血管、皮肤、神经等系统损害[1-2]。在临床治疗方面,手术切除目标甲状旁腺是治疗SHPT的主要方法,尤其是对于晚期SHPT,内科保守治疗难以满足临床需求,需要行甲状旁腺切除术治疗。赵沙沙等[3]研究指出,甲状旁腺切除术治疗MHD患者SHPT安全有效,可显著降低全段甲状旁腺激素、碱性磷酸酶水平,调节钙磷代谢,改善患者预后。但需要指出的是,甲状旁腺切除术的成功率与术前功能亢进腺体能否准确定位并完全切除密切相关,说明术前对目标腺体的定位诊断至关重要。已有研究证实[4],相关实验室检查以及影像学检测结果可以为SHPT的定位诊断提供充足的证据,同时有利于指导临床医师制定后续治疗方案。近年来,随着临床医师对SHPT的认识逐渐清晰以及影像学检查技术不断完善,多层螺旋CT、超声、MRI、核素显像等技术在甲状旁腺腺瘤的诊断中日益广泛,也对影像学的诊断和定位提出了更高的要求[5]。因此,本研究以通过观察总结MHD患者所致SHPT的MRI特征,对比分析MRI与CT和超声在甲状旁腺增生术前定位中的诊断效能。
材料与方法
1.入组患者的选择
纳入2019年1月-2020年6月在本院行甲状旁腺切除术的维持性血液透析患者。纳入标准:①因肾功能衰竭、尿毒症等疾病行血液透析治疗,稳定透析时间≥6个月;②生化检查显示血清甲状旁腺激素(parathyroid hormone,PTH)水平长期升高;③存在不同程度的骨关节疼痛、皮肤瘙痒、异位钙化等症状;④根据病史、症状、实验室检查等表现明确符合SHPT临床诊断标准[6];⑤术前接受MRI、超声、CT检查;⑥接受甲状旁腺切除术并经术后病理结果证实;⑦临床资料齐全。排除标准:①精神病或严重意识障碍症的患者;②有金属植入物(如心脏起搏器)等检查禁忌证者;③手术禁忌者或手术不耐受者;④合并心肌梗死、恶性心律失常、肝功能严重不全或恶性肿瘤的患者;⑤患者或家属存在强烈抵抗情绪,依从性差者。患者及家属对检查方法、治疗方案知情,签署知情同意书;本研究经本院伦理委员会审核批准。
2.影像学检查方法及手术治疗
MRI检查:采用Siemens Magnentom Symphony 1.5T超导型MR仪对患者进行检查。患者仰卧于扫描床,采用颈前表面线圈采集信号,行矢状面、T2WI冠状面、T1WI横轴面、T2WI横轴面成像。T1WI采用SE序列(TR 626 ms,TE 18 ms),T2WI采用STIR压脂序列(TR 4000 ms,TE 42 ms),具体扫描参数:层厚4 mm,间距0.2 mm,视野240 mm×240 mm,采集矩阵256×192,扫描范围为甲状软骨到上纵隔。嘱咐患者在检查过程中保持平静呼吸,避免吞咽、咳嗽等大幅度动作产生运动伪影,影响诊断结果。判定标准:①正常甲状旁腺区可见单一结节状或细长型的异常信号;②病变最大径线>5 mm;③病变常规/压脂T2WI稍高或高信号;若患者MR图像满足上述3点即认为甲状旁腺的MRI异常征象,判定为阳性。
超声检查:采用Philips EPIQ5超声诊断仪对患者进行检查,探头频率12~350 Hz。患者取仰卧位,头部后仰充分暴露颈前区,行连续长轴及短轴检查,上甲状旁腺筛查取为后外/内侧、正前方,下甲状旁腺筛查区以甲状腺下极为中心,半径25 mm进行扫描检查。由纵切或斜切至少2个切面确定,记录病灶大小、回声、数量及血供等信息。在超声影像学图上,增生甲状旁腺多呈极低回声改变,边界清晰,且以类圆形、椭圆形等形态多见,表现为甲状腺背侧上下极区的实性肿物。检测结果以实际诊断报告为准。
CT检查:采用Siemens Definition AS 64排螺旋CT机对患者实施多层螺旋CT平扫及增强扫描。扫描参数:管电压120 kV,管电流240 mAs,层厚3 mm,螺距0.8:1,增强扫描对比剂采用30~40 mL碘克沙醇注射液,注射流率3.0~3.5 mL/s,动脉期延时30 s扫描,静脉延时120 s扫描。患者取仰卧位,颈部向后伸,使各个扫描面层与颈部气管垂直,对患者舌骨水平至胸腔进行扫描检查。甲状旁腺增生的CT征象特征主要包括:①形态上呈椭圆形或类圆形;②病灶呈软组织密度;③钙化呈环形、斑点、片状或弧形;④多发者双侧病灶形态不对称。检测结果以实际诊断报告为准。
甲状旁腺切除术:患者取仰卧位,将肩背部垫高,行全身麻醉后气管插管,进行常规消毒铺巾。根据术前影像学诊断定位提供的资料,在颈前区选择合适的位置取水平切口,按照中央区+纵隔清扫的方法寻找甲状旁腺并切除,切除过程中避免触及喉返神经及周边软组织,避免造成损伤。切除最后一个甲状旁腺后10 min采集患者血液化验PTH,若PTH<150 pg/L或与术前PTH水平比较降低70%以上表示手术成功,停止寻找甲状旁腺,若未达上述标准则继续寻找甲状旁腺并切除。将手术切除的甲状旁腺标本送至病理科进行检查。
3.观察指标
由本院2名专业影像学医师对所有患者MRI、超声、CT检查结果进行单独分析,重点分析病变部位、形态及性质等,若出现影像学诊断结果观点不一致时,增加1名专业影像学医师进行讨论决定,分别记录MRI、超声、CT检查对常位甲状旁腺和异位甲状旁腺的检出数、漏诊数,并以病理检查结果为“金标准”,计算不同影像学检查方法诊断SHPT的符合率。
4.统计学方法
采用SPSS 21.0统计学软件包进行数据处理,采用χ2检验或Fisher精确检验比较MRI与超声、CT诊断SHPT的诊断符合率,以P<0.05为差异具有统计学意义。
结 果
1.入组患者基本资料
共入组43例患者,其中男26例,女17例,年龄27~73岁,平均(55.37±4.35)岁。原发病为慢性肾小球肾炎24例,糖尿病肾病6例,高血压肾病11例,尿毒症2例。行血液透析8~109月,平均(49.24±13.46)月。术前PTH水平247.5~2548.6 pg/mL,平均(1347.9±382.5) pg/mL。所有患者均完成MRI、超声、CT检查以及术后病理检查。
2.不同影像学检查对SHPT患者术前诊断价值
43例患者中,术后病理检查报告甲状旁腺共89枚,包括常位甲状旁腺78 枚、异位甲状旁腺11枚,其中异位甲状旁腺均位于前上纵隔。MRI、超声、CT以及三者联合检测结果对常位甲状旁腺的检出数分别为69、64、63、71,符合率分别为88.5%、82.1%、80.8%、91.0%,差异无统计学意义(χ2=4.648,P=0.199),见表1。MRI、超声、CT对异位甲状旁腺的检出数分别为6、0、1,符合率分别为54.5%、0、9.1%,MRI诊断SHPT患者异位甲状旁腺的符合率高于超声检查及CT检查,差异有统计学意义(P<0.05),见表2。
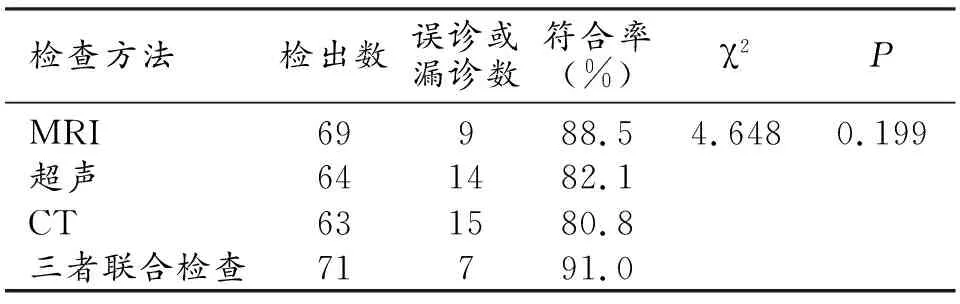
表1 不同影像学检查方法对常位甲状旁腺的诊断符合率比较 (n)
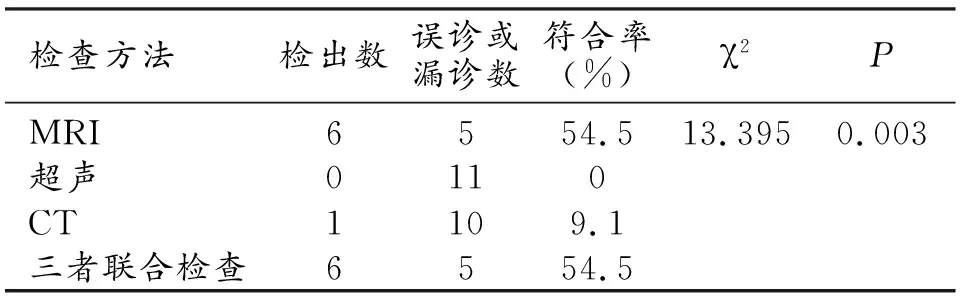
表2 不同影像学检查方法对异位甲状旁腺的诊断符合率比较 (n)
3.SHPT的MRI影像学表现
甲状旁腺病灶分布的数目、形态、部位:在本研究MRI检出的75枚甲状旁腺病灶中,有71枚呈类圆形、类椭圆形(图1a、b),有3枚呈现类三角形、分叶状形态(图1c),大部分病灶边界清晰。病灶部位分布方面,双侧甲状腺后方34枚、上方11枚、下方21枚,气管-食管旁沟3枚,前上纵隔6枚。
MRI表现:与正常甲状腺组织相比,甲状旁腺增生病灶在T1WI上呈等信号或稍低信号,在T2WI上呈高信号(图2a)。T1WI上,有36个病灶呈等信号(图2b),25个病灶呈稍低信号,13个显示不清晰;T2WI上,33个病灶呈均匀高信号(图2c),41个病灶呈不均匀高信号。
讨 论
在我国老龄化社会的加速发展以及人们生活环境多样的时代背景下,临床肾内科疾病的发生率呈逐年上升趋势。血液透析作为肾内科危重疾病患者的重要治疗方法,大量临床实践显示在MHD患者中存在较高的甲状旁腺增生的风险。有研究报道指出[7],MHD患者SHPT的发生发展与机体钙磷代谢异常密切相关,甲状旁腺分泌的甲状旁腺激素有利于调节钙磷代谢,但由于MHD患者肾小球滤过率较低,导致机体血磷、血钙水平失衡,进而刺激甲状旁腺激素的分泌,造成甲状旁腺增生肥大。通常而言,SHPT发病早期可采取内科保守治疗干预,但对于SHPT晚期阶段的患者保守治疗效果欠佳,需要进行甲状旁腺切除术治疗,降低血钙、全段甲状旁腺激素、碱性磷酸酶等水平,缓解患者临床症状,改善预后。卢毅等[8]指出,甲状旁腺切除术前影像学定位可为临床医师提供可靠的病灶信息,有利于缩小术中探查范围、缩短手术时间、减少对邻近组织的损伤。

图1 男,27岁。a) 冠状面T2WI抑脂图像示右侧2枚、左侧1枚甲状旁腺呈极高信号(箭),形态呈类椭圆形; b) 冠状面T1WI图像示右侧2枚、左侧1枚甲状旁腺呈低信号(箭),形态呈椭圆形; c) 横轴面T2WI抑脂图像示病变呈现分叶状及三角形(箭)。 图2 女,49岁。a) 冠状面T2WI抑脂图像示甲状腺左、右叶下极高信号(箭),呈现扁长型,位于气管-食管旁沟; b) 冠状面T1WI示甲状腺左右叶下极扁长型肿块(箭),其信号类似于肌肉; c) 横轴面T2WI抑脂图像示甲状腺两侧叶下极高信号(箭)。
目前关于SHPT术前定位诊断的方法主要包括MRI、超声、CT、核素显像检查,其中核素显像99mTc-MIBI双时相技术尽管对甲状旁腺增生术前诊断价值较高[9],但由于其操作复杂、医疗费用相对较高,难以满足大部分患者的需求,同时大部分基层医院往往缺乏放射核素显像的检查设备及试剂。在本研究中,通过对43例MHD合并SHPT患者进行MRI、超声、CT检查以及术后病理检查发现,MRI对常位甲状旁腺增生的诊断符合率略高于超声和CT检查,但差异无统计学意义(P>0.05),而在异位甲状旁腺增生诊断中,MRI的诊断符合率显著高于超声和CT检查(P<0.05),提示MRI对MHD合并SHPT患者的术前定位诊断价值更高。这一结论与宁玉东等[10]研究结果相似,其指出在不同影像学手段检查SHPT中,MRI无论是对常位甲状旁腺增生的诊断符合率还是对纵隔异位甲状旁腺增生的诊断符合率均最高,这得益于MRI良好的组织分辨率及三维显像技术。
笔者观察到,超声对异位甲状旁腺的诊断符合率极低,这是由于超声诊断受甲状旁腺增生病灶部位以及操作技术的影响较大,超声检查过程中无法探及食管后、气管后、胸骨后的甲状旁腺,加之受气体和骨骼的影响,导致其难以显示全部病灶。Kamaya等[11]研究也指出,对甲状腺后方的病灶,超声和MRI的诊断符合率相近,但对于异位或合并甲状腺疾病者,超声诊断存在较高的漏诊和误诊率,导致符合率降低。另外,超声和CT检查对于腺体直径>1 cm的甲状旁腺病灶具有良好的诊断价值,但对于腺体直径<1 cm的病灶检出率较低。赵敏等[12]研究指出,在对腺体直径<1 cm的甲状旁腺病灶诊断中,CT检查的符合率仅为30%左右,远远低于其对常规直径腺体的诊断符合率,这也是SHPT发病早期容易被漏诊的主要原因之一。MRI检查具有多方位、多参数成像、软组织分辨率高等优点,能清晰直观地观察甲状旁腺病灶腺体的形态、大小、数量、部分以及与邻近组织的关系,很好地弥补了上述超声和CT检查的不足,尤其是在T2WI横轴面压脂序列上病灶的异常高信号与周围组织对比非常明显,方便观察病灶形态、性质。在T1WI冠状面图像上,病灶呈等信号或稍低信号,在周围脂肪间隙高信号的衬托下增加了病灶之间以及病灶与邻近组织之间的解剖分辨率,有利于提高临床医师对目标病灶的理解[13-14]。此外,MRI具有信号流空效应,在检测过程中无需使用对比剂也可清晰分辨病灶,对于颈根部和纵隔内异位甲状旁腺病灶的诊断具有明显的优势,且操作简单[15]。
综上所述,MRI是维持性血液透析患者甲状旁腺增生术前定位的有效检查方法,具有良好的组织分辨率,对甲状旁腺病灶的诊断符合率优于超声和CT检查,尤其是对于异位甲状旁腺的诊断价值较高,可为手术提供详细的诊断信息,可作为MHD患者甲状旁腺增生术前定位诊断的首选方法。本研究也存在一定的不足之处:病例数纳入较少,且为单中心研究,所得结论可能存在客观性不足、地域性差异的缺点,尤其是在异位甲状旁腺的定位诊断方面,需要后续纳入足够样本量进一步验证。

