自体外周血造血干细胞移植对难治性淋巴瘤患者细胞免疫功能及预后的影响
陈春平, 张天琰, 徐 徐
(四川大学华西医院血液内科/四川大学华西护理学院, 四川成都 610041)
淋巴瘤属于恶性肿瘤,具有较强异质性。以往调查显示,在恶性血液病中,淋巴瘤所占比例高达50%〔1〕。淋巴瘤各亚型在细胞遗传学、分子生物学、临床疗效以及疾病转归上存在较大差异,具有较高多样性与复杂性,其治疗为临床重点关注问题之一。现阶段,淋巴瘤治疗方式包括常规放化疗、免疫治疗以及造血干细胞移植等,其中常规放化疗能够使大约60% 霍奇金淋巴瘤(HL)与近30%非霍奇金淋巴瘤(NHL)患者长期存活〔2〕。尽管初治淋巴瘤患者一般对放化疗较为敏感,但依然有大约10%~60%高危患者具有耐药性或者在病情缓解后复发,严重影响其生存,故该类难治性患者为临床治疗难题〔3〕。对于恶性淋巴瘤而言,自体外周血造血干细胞移植(APBSCT)具有上百年应用历史,其可获得良好疗效,有效延长患者生存期,是当前淋巴瘤综合治疗重要措施〔4〕。随着移植方案不断优化、不良反应减少与新靶向药物应用,使得淋巴瘤患者预后情况得到改善〔5〕。当前与APBSCT治疗淋巴瘤的研究大多集中在预后分析上,关于其对机体细胞免疫功能影响研究较少。为了进一步明确APBSCT对难治性淋巴瘤患者细胞免疫功能与预后的影响,本文进行了如下研究,希望为临床提供一定指导。
1 资料与方法
1.1 一般资料选取本院2014年3月-2017年4月收治的98例难治性淋巴瘤患者。纳入标准:(1)高危难治淋巴瘤经临床病理学检查确诊;(2)具有≥1项不良预后因素(包括大块病灶、初治没有缓解、复发等);(4)具有完整临床与随访资料;(4)对研究知情。排除标准:(1)其他肿瘤患者;(2)无法完成随访或者随访资料缺失者。
1.2 方法(1)移植前常规化疗:根据组织学分型采取相应化疗方案,其中对NHL患者采取常规CHOP方案,若为HL患者,则采取常规ABVD方案;同时,对CD20+患者,需要在CHOP治疗基础上应用利妥昔单抗。(2)造血干细胞动员以及采集:予以化疗同时,采用重组人粒细胞集落刺激因子(rhG-CSF)动员患者造血干细胞。完成化疗后,仔细观察患者血象等状况;当其血象降低至最低,并且开始升高时,需要连续注入rhG-CSF,剂量为7~10 μg/(kg·d),直至完成采集过程,当白细胞计数(WBC)超过10×109/L时,即可开始采集。所有患者均达到采集要求,CD34+细胞数目≥2×106/kg,并且单个核细胞数目≥3×108/kg。(3)预处理和回输:开始APBSCT前,需予以全面评估,使其进至无菌层流病房,实施预处理方案,包括改良CHOP方案18例,CBV方案25例,BEAM方案30例以及BEAC方案25例。完成预处理后1 d开始干细胞的回输,完成回输过程后每日予以血常规监测。(4)患者造血重建评估:外周血WBC≥1×109/L,血小板计数(PLT)≥20×109/L(在未输注血小板条件下),中性粒细胞数目≥0.5×109/L;三项指标均维持该水平在3 d以上〔6〕。(5)巩固治疗:研究对象中,61例患者选择接受巩固治疗,38例接受利妥昔单抗治疗,总共3~6疗程;7例接受CIK生物治疗,总共3疗程;3例接受CIK生物治疗,同时予以利妥昔单抗治疗,以此预防疾病复发;13例接受干扰素治疗,总共12个月。(6)随访:随访开始时间选择为APBSCT当天,通过门诊以及电话随访方式完成随访过程,末次随访时间是2020年4月30日,记录患者生存情况。
1.3 观察指标收集患者临床资料,包括性别、年龄、疾病类型、Ann Arbor 分期、移植前状态(完全缓解、未完全缓解)、血清乳酸脱氢酶(LDH)水平、体力状况(ECOG)评分、巩固治疗情况、结节受累、骨髓受累、淋巴瘤国际预后指数(IPI)评分等。分别在治疗2周后、3个月后、6个月后、12个月后,检测患者外周血T细胞亚群(CD4+/CD8+),按照正常参考值范围:1.4~2.5,评估细胞免疫功能恢复情况。
1.4 统计学处理采用SPSS 19.0进行处理资料处理,计数资料以“例(%)”表示,应用χ2检验;使用COX回归分析法完成多因素分析过程;生存分析使用Kaplan-Meier,利用Log-Rank法予以生存差异检验。P<0.05表示差异有统计学意义。
2 结果
2.1 造血功能恢复情况从预处理后开始,产生WBC下降现象时间为(5.24±0.96)d ,WBC降低到最低时间为(10.36±1.75)d,恢复至≥1×109/L水平时间为(12.18±2.25)d;中性粒细胞数目达到≥0.5×109/L水平时间为(12.27±2.38)d;PLT降至最低时间为(12.18±2.06)d,然后恢复到≥20×109/L水平时间为(14.35±2.67)d。
2.2 不同时间点细胞免疫功能比较见表1。CD4+/CD8+恢复正常率为:治疗12个月后>治疗6个月后>治疗3个月后>治疗2周后(P<0.05)。

表1 不同时间点细胞免疫功能比较
2.3 不同临床特征患者生存率比较见表2。3年随访发现,患者生存80例(81.63%);不同性别、年龄、疾病类型、Ann Arbor 分期、LDH、ECOG评分、结节受累与骨髓受累情况患者3年生存率比较无显著差异(P>0.05);移植前完全缓解、接受巩固治疗、IPI评分≤2分患者3年生存率明显高于移植前未完全缓解、未接受巩固治疗、IPI评分>2分者(P<0.05)。

表2 不同临床特征患者生存率比较〔例(%)〕
2.4 多因素分析以单因素分析中有统计学意义的变量作为自变量,表3为变量与赋值情况;COX回归显示,移植前未完全缓解、未接受巩固治疗、IPI评分>2分为患者预后独立危险因素(P<0.05)。见表4。

表3 变量与赋值

表4 COX回归分析
2.5 生存分析移植前完全缓解患者3年累积生存率(96.15%)明显高于移植前未完全缓解患者(65.22%)(χ2=32.231,P<0.001);巩固治疗患者3年累积生存率(95.08%)明显高于未巩固治疗患者(59.46%)(χ2=59.647,P<0.001);IPI评分≤2分患者3年累积生存率(89.23%)明显高于IPI评分>2分患者(66.67%)(χ2=31.026,P<0.001)。见图1-图3。
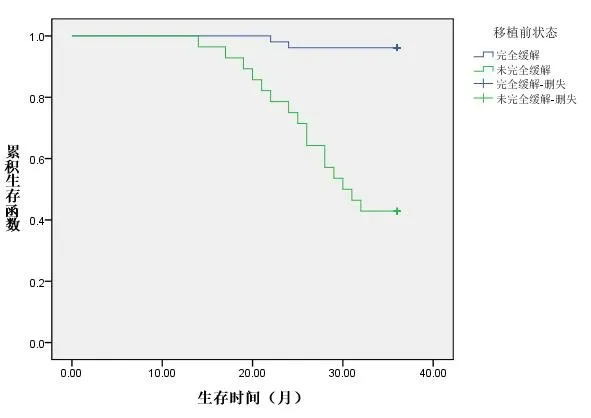
图1 不同移植前状态患者生存曲线

图2 不同巩固治疗情况患者生存曲线

图3 不同IPI评分患者生存曲线
3 讨论
有报道称,常规放化疗方法与靶向治疗并不能明显改善难治性淋巴瘤患者长期生存状态;而异基因造血干细胞移植受供者来源较为有限、出现移植物抗宿主病以及非复发致死率高,因此淋巴瘤治疗中的应用具有一定限制〔7〕。现阶段,临床常用疗效良好,并且安全性高的APBSCT方案,其在采集造血干细胞时较为安全,并且造血重建快,治疗相关死亡率低,不存在供者选择困难问题,不会引发移植物抗宿主病〔8〕。临床实践发现,自体造血干细胞移植已成为临床治愈骨髓没有受累淋巴瘤,尤其是难治性淋巴瘤有效手段,为淋巴瘤治疗方面巨大进步〔9-10〕。
临床常通过检测患者外周血T细胞亚群(主要为CD4+/CD8+)的方式了解其细胞免疫功能变化。有报道称,APBSCT后患者会出现免疫抑制情况,即CD4+/CD8+<1.4〔11〕。本研究显示,移植治疗2周后CD4+/CD8+正常率为0,与上述报道观点一致,说明APBSCT后患者产生了免疫抑制。CD4+/CD8+正常率为:治疗12个月后>治疗6个月后>治疗3个月后>治疗2周后,比较差异显著,表明患者短期之内细胞免疫功能逐渐恢复。分析原因,主要与移植后给予免疫因子治疗有关。以往有研究表明,对恶性淋巴瘤予以APBSCT治疗后,患者3年总生存率高达80%〔12〕。本研究经随访发现,患者3年累积生存率高达81.63%,与上述研究结果基本一致,证实APBSCT治疗患者预后良好。相关研究指出,APBSCT疗效和淋巴瘤病人移植前疾病状态紧密相关,移植前处于完全缓解状态患者总生存率较未达完全缓解状态患者更高〔13〕。本研究经COX回归分析发现,移植前未完全缓解属于患者预后危险因素。考虑在诱导化疗获得完全缓解后立即予以APBSCT治疗,也许可以更好改善患者预后,故能够结合患者实际情况适当提高化疗敏感性,着重于相关新药以及新治疗方案的合理应用,以此提高移植前完全缓解率,使患者可以长期获益。本研究多因素分析显示,移植前IPI评分>2分属于患者预后独立危险因素。主要由于IPI评分越高,淋巴瘤危险度越高,5年平均生存率越低,因此可对APBSCT治疗患者预后造成直接影响〔14-15〕。现阶段,国际上普遍采取IPI 评分评估恶性淋巴瘤患者预后,其可以有效评估病灶侵犯程度以及机体治疗耐受能力,但是也需要注意其无法反映病灶生物学改变方面的局限性。有研究指出,淋巴瘤患者APBSCT后没有接受巩固治疗,为降低其预后效果主要危险因素之一〔16〕。本研究危险因素分析显示,未接受巩固治疗属于难治性淋巴瘤患者APBSCT后预后独立危险因素,与上述研究观点相符,说明APBSCT后提倡予以巩固治疗,可以有效提高患者生存率,获得更好预后。有研究指出,骨髓浸润与血清LDH偏高均和APBSCT治疗的恶性淋巴瘤患者预后存在密切关系〔17〕。但是本研究单因素分析显示不同LDH水平、骨髓受累情况患者3年生存率比较无明显差异,可能与本次研究样本较少、为非多中心研究等局限性有关,有待后续大样本、多中心研究予以进一步补充与完善。本研究生存分析进一步证实,移植前完全缓解、行巩固治疗以及IPI评分≤2分患者3年累积生存率均明显更高,APBSCT对移植前完全缓解、愿意接受巩固治疗与移植前预后指数较高的患者预后干预效果更好。
综上,对难治性淋巴瘤采取APBSCT方案,能够获得良好疗效,可对难治性淋巴瘤产生良好疗效,移植后机体细胞免疫功能能够在短期恢复,具有较高3年生存率,特别是移植前完全缓解、接受巩固治疗以及IPI评分≤2分患者,预后效果更好。

