不同年龄段的中老年人骨密度特点及其影响因素分析
闫平平,秦春莉,闫增印
1 前言
骨质疏松症(Osteoporosis,OP)作为一种 “ 隐匿进展的流行病 ” 正日益为医学界所重视,已被世界卫生组织列为中老年三大疾病之一,起初将骨质疏松症应用于病理形态描述,认定为 “ 骨的数量太少(too little bone in bone) ” (1948,Albright),1990年10在丹麦首都哥本哈根举行的第三届国际骨质疏松症大会首次对骨密度疏松症给出明确定义,1994年世界卫生组织(WHO)又将骨质疏松症定义为一种(以)骨量减少、骨微结构破坏导致古脆性增加、骨折风险增加为特征的全身性骨病。2001年美国国立卫生研究院(NIH)提出骨质疏松是以骨强度下降、骨折风险增加为特征的骨骼系统疾病[1,2]。
骨质疏松症根据病因分为原发性骨质疏松症(primary osteoporsis)、继发性骨质疏松症(secondary osteoprosis)和特发性骨质疏松症(idiopathico steoporsis)。原发性骨质疏松症随着年龄增长而明显增加,也被称为退行性骨质疏松症[3]。是指由于基因因素,各种生理病理因素导致骨骼生长、发育或代谢失衡且原发于骨骼的骨质疏松,约占骨质疏松症的90%。本研究测试即以该类型为准。
2 测试对象和方法
2.1 测试对象
测试对象为重庆常居人口200名,年龄40-80岁,均值(61.27±9.06)岁,其中男82例,女子118例,受试者居住时间≥2年,无骨质代谢疾病,排除测量部位明显骨畸形病例,排除近期骨折病例。并将测试对象分按年龄为4组,以40岁为基础值,每10岁作为一个年龄段,分别为40+、50+、60+、70+组,各组受试人数依次为22、48、94、36名。所有受试对象均主动自愿参加测试。
2.2 研究方法
本研究主要利用法国超声跟骨骨密度测试仪进行跟骨骨密度测试(统一对左脚跟进行酒精消毒后涂抹超声专用传导凝胶进行测试),为保证测试结果的准确性,测试人员进行技术培训,测试方法和测试前校正仪器标准统一,精准性误差<1%。并对受试者追加问卷,所有数据统一使用SPSS24.0进行统计分析。
3 研究结果
骨密度(BMD)全称 “ 骨矿物质密度 ” ,是测定骨骼健康状况的一个重要指标[4]。以每平方厘米的克数(g/cm2)表示。骨强度指数是对测试者骨骼的质量指数的表示,与T值有着相对应的关系。骨密度值是一个绝对值,不同骨密度检测仪器的绝对值均不相同。而T值是一个相对值,通常将T值用来判断骨密度是否正常[5]。骨质评价以T值为参考评判:当骨密度不低于正常同性别年轻成年人骨密度值的平均值1个标准差,即T值≥-1,表示为骨质正常;当受试者骨密度低于正常同性别成年人骨密度峰值的平均值在1-2.5个标准差之内,即-2.5<T值<-1,表示为骨质少孔(骨质流失);当受试者骨密度低于正常同性别成年人骨密度峰值的平均值2.5个标准差或以下,即T值≤-2.5,表示为骨质疏松[6]。
由表1结果可知,随着年龄的增长,中老年人骨密度逐渐下降,男性女性各年龄组间T之差异有统计学意义(P<0.05),在50+、60+阶段变化较为突出,骨质少孔和骨质疏松发生率逐渐上升,具有较高骨折风险,且有性别差异,女性明显高于男性。
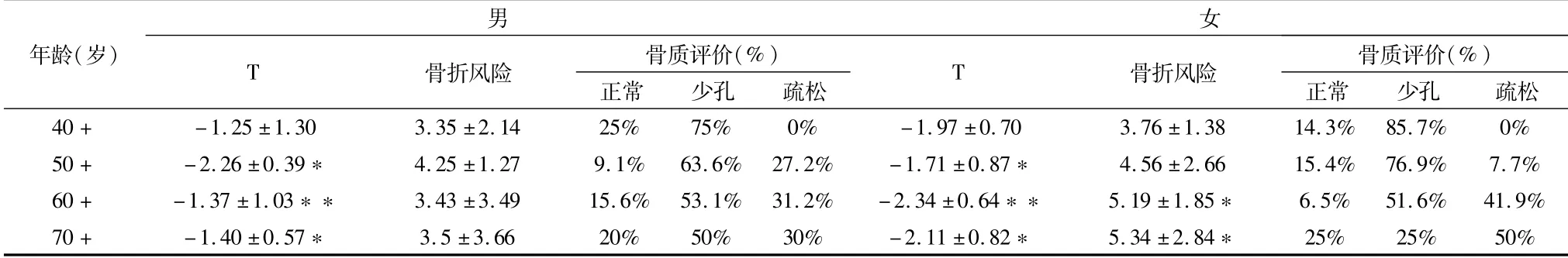
表1 不同年龄组与跟骨骨质指标评价分析表
4 讨论
中老年人随着年龄的增长,身体机能在骨丢失中骨重建处于一种负平衡状态[7]。引起中老年人骨质失去的因素十分复杂,近年来的研究表明这与骨基质减少和骨丢失量增加密切相关。而骨基质减少的因素主要与中老年人性激素分泌减少、该调节激素的分泌失调使骨代谢紊乱、营养因素、运动因素有关,骨丢失量增加的因素主要与性别、年龄、绝经年限、种族、饮食、生活方式、遗传、低体重指数等有直接关系[8]。
一般在在中老年人年龄分类中,40-65岁称为中年期,65-75岁称为老年期。中老年者随着年龄的增长,老化状态也会随之变化,年龄因素与自身骨骼流失与肌肉适能下降有直接关联,身体功能的退化程度也直接影响了中老年人生活质量。年龄增长可以说是中老年人骨量丢失不可逆转的因素,但却是可被预期的。及时进行骨质检测是预防骨质疏松的重要监控手段之一。对骨质的检测的方法较多。本研究测试部位为跟骨,跟骨相对于前臂骨和股骨相比,受到身体重力的刺激相对更强,对骨质敏感,软组织相对薄弱,且有较大的平行面,更容易测量,根骨测量目前已成为一种普遍认可的骨质健康检查方法[9],
测试结果表明,随着年龄增长,不同年龄分层骨质测试指标有显著性差异,以40+、50+、60+最为明显,骨质少孔、骨质疏松发生率逐渐上升,骨折风险较高,且女性高于男性。研究表明,骨质疏松症是导致90%的中老年人骨折的病因。中老年人骨质疏松骨折又被称为脆性骨折,是指在受到轻微外力或日常活动中发生的骨折,多发于椎体、髋部和前臂远端,[10]。特别是髋骨骨折具有较高的致死率和致残率,会给受伤的中老年人家庭带来较重的经济负担,严重影响中老年人生活质量。
在性别差异方面,在测试人群中40-70岁人群测试结果中骨折风险、骨质疏松发病率均呈现出明显的男女性别差异,表现为女性高于男性。这可能与女性特有的骨量迅速丢失有关,女性在45-55岁间进入更年期,卵巢功能逐渐减退,雌激素下降,对钙的吸收和利用水平下降。女性在绝经后骨量以每年2.2%-3.0%的速度持续下降,远超过男性,尤其是在绝经后5-10年之内,雌激素水平最为明显,骨量减少,发生骨质疏松的频率较高[11]。
由于骨质疏松症的发展具有慢性和隐匿性的特点,常被称为 “ 沉默的流行病 ” ,骨钙丢失后,不可能完全补回来。做好早期预防是延缓骨质疏松的最好最有效的方法,需要综合防治[12]。运动介入对骨质健康扮演积极且关键的角色这一观点已得到认证。但是运动效果受诸多因素影响,只就骨骼因运动刺激所产生的反应而言,运动引起中老年人骨代谢变化的效果主要表现为降低骨质流失的速率,然无法增加骨质含量及骨质密度,这可能是随年龄出现的老化所伴随骨组织内骨细胞数减少所致[13]。在冲击性方面比较,高冲击性运动比低冲击运动可产生较大的骨生成效应[14],但同时也会对身体产生较大的冲击波,可能会引发中老年人下肢关节炎或引起关节炎患者的不适。故高冲击性的运动并不适合肌肉与骨骼等生理方面已衰退的中老年人群[15]。因此,如何科学有效的维持骨骼组织显微结构的完整性且不造成伤害,维护骨骼健康,是中老年人群一直高度关注的问题。
在调查问卷中分析发现,被测试人群中有180名(90%)中老年人认为中老人有必要规律参加体育锻炼,也有部分人(2%)存在对安全隐患的担忧。受试对象对运动介入提高骨质代谢效率及预防骨质疏松的认知较好,但执行效果较差,在每周运动频率调查中,选择从不、偶尔、经常、每天频率人群比例依次为1%、49%、22%、28%;在每次参加运动时长调查中,选择30分钟以下、30-60分钟、1-2小时、2小时以上频率人群比例依次为34%、52%、13%、1%;在运动形式中受试对象以跑步健步走类、操类、球类运动形式较多,且有性别差异;在1年内能接受到正规运动技能接受指导情况调查中选择0次频率占总人数的92%。由此可见,中老年人虽然意识到运动能维持骨骼健康,但运动频率不足、运动形式单一、运动技能准确性科学性欠缺,中老年人对运动的知识和技能储备不足直接影响了运动效果,并不能获得较好的效果,还有可能造成运动损伤。所以如何加强中老年人科学有效的运动形式、方法、安全性、回执性等,将是一个长期需要探索的领域。
5 结论
5.1 不同年龄阶段中老年人的骨密度变化、骨折风险、骨质疏松发生率有密切关系,在40-60岁阶段变化最为明显,且有性别差异,女性高于男性。
5.2 中老年人关于运动对骨骼健康的促进作用认知较好,但运动频率不足、运动形式单一、运动技能准确性科学性欠缺,中老年人对运动的知识和技能储备不足直接影响了运动效果,还有可能造成运动损伤。

