颅窝肿瘤获得性吞咽障碍病人早期识别和吞咽训练方案的应用
张月萍
颅窝肿瘤是指小脑天幕以下、枕骨大孔以上的肿瘤,主要位于小脑、枕骨大孔区、桥小脑角及第四脑室等区域,该区域与舌咽神经、副神经及舌下神经关系密切,术中损伤或牵拉极易造成病人出现吞咽障碍[1]。临床证实,后颅窝位置较深且空间狭窄,与管理人体吞咽功能的后组颅神经关系密切,病人术中损伤或后组颅神经牵拉,极易造成病人出现获得性吞咽障碍。获得性吞咽障碍是指因疾病治疗所致的医源性因素而产生气管切开、口咽部肿瘤、气管插管、机械通气、颅内肿瘤等并发症[2-3]。且吞咽障碍极易诱发吸入性肺炎、急性呼吸窘迫综合征等严重并发症[3-4],影响病人生存质量及预后。据有关研究显示,儿科后颅窝肿瘤获得性吞咽障碍的发病率可高达34%~73%,成年病人因后颅窝肿瘤获得性吞咽障碍发生率为28.39%~33%[4-5]。此外,获得性吞咽障碍病人需通过留置鼻饲管进行肠内营养支持,导致其形象紊乱而产生负性情绪体验,对治疗效果造成一定影响[5-6],因此对颅窝肿瘤获得性吞咽障碍病人进行早期识别并进行有效措施干预,对病人预后极为重要。基于此,本研究将探讨于颅窝肿瘤获得性吞咽障碍病人早期识别和吞咽训练方案的应用效果。现报告如下。
1 对象与方法
1.1 研究对象 选取我院2018年5月—2020年5月收治的86例颅窝肿瘤获得性吞咽障碍病人作为研究对象,根据医治先后顺序将其划分为对照组和观察组各43例。对照组中男28例,女15例,年龄18~79(56.37±10.64)岁;文化程度:初中以下15例;高中及以上28例;肿瘤部位:桥小脑角区20例,小脑、四脑室区20例,岩斜区3例;人工气道类型:气管插管62例,气管切开24例。观察组中男29例,女14例;年龄18~80(57.73±11.05)岁;文化程度:初中以下16例,高中及以上27例;肿瘤部位:桥小脑角区21例,小脑、四脑室区18例,岩斜区4例。两组病人年龄、人工气道类型及肿瘤部位等基本资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 纳入及排除标准 纳入标准:①经临床术前诊断为后颅窝肿瘤;②洼田饮水试验>2级;③术后拔除气管插管;④无意识、沟通障碍;⑤愿意参与研究,并签署知情同意书。排除标准:①伴有神经系统肿瘤病史;②凝血功能异常;③伴有脑部手术史;④血流动力学不稳定;⑤精神障碍。
1.3 方法 对照组护理人员遵医嘱为病人进行鼻饲进食、并于气管插管拔除后的第7天,可经口进食或鼻饲时运用洼田饮水开始进行试验与评估、给予病人及家属进食体位、工具、食物性状等预防误吸知识宣教与进食指导、引导其进行屏气发声训练与空吞咽工作等常规护理,观察组在此基础上实施早期识别和吞咽训练护理干预,具体操作流程如下。
1.3.1 成立护理干预小组 由本院临床经验丰富,具备专业水平的神经外科医师、康复科医师、药剂师、专科护士长各1人,以及5名责任护士共同建立该护理小组,由外科医师、康复师分别担任授课导师,以操作演练、多媒体、集体讲座、群组讨论等形式展开后冷温水囊刺激、颅窝解剖学、获得性吞咽障碍识别及获得性吞咽障碍口腔颈部运动操等理论与实践培训。护士长协助医师对护理人员学习成果进行考核检验,确保组内人员识别获得性吞咽障碍的同质化,同时参考国内外有关文献研究,组内人员据自身专业水平及看法采取归纳总结,以每周会议讨论模式对护理计划质量管理进行探讨及总结。最终根据本院病人个体情况进行针对性分析及护理,对可能伴有的问题探讨最佳防范措施,期间可根据特殊状况调动护理方案,以确保干预质量。
1.3.2 吞咽障碍早期识别护理措施
1.3.2.1 反复唾液吞咽测试(RSST) 因无需进食液体便可评估,可有效降低误吸风险[6-7],成为用于评估获得性吞咽障碍的常见护理方式,其具体方法分为以下步骤:①引导病人将坐位调至相对舒适30°左右的高度。②护理人员将手指横置于病人甲状软骨上缘,口头引导其开始完成吞咽动作,喉头越过食指后复位,则为成功完成吞咽反射,若病人表示口干难以完成吞咽,可帮助其滴少许水于舌中。③鼓励病人尽量以最快速度完成吞咽,若30 s内少于3次则为吞咽功能异常。
1.3.2.2 洼田饮水试验(WST) 选取由日本的洼田俊夫创建,引导病人采取端坐位饮下30 mL的温水,期间观察其所需时间与呛咳次数,根据其表现可分为以下等级[7-8]。优(1级):一次性顺利将水咽下;良(2级):分两次顺利咽下,无呛咳反应;中(3级):可一次性顺利咽下,却出现呛咳反应;可(4级):需以2次以上的次数咽下,且伴有呛咳反应;差(5级):无法一次性咽下,且呛咳频率较高。
1.3.2.3 吞咽功能(SSA) 该量表共分3个阶段,分别为头与躯干控制、软腭运动、呼吸、唇的闭合等临床检查(8~23分)以及让病人吞咽3次5 mL水,观察其是否伴有吞咽后喉功能、吞咽时喘鸣重复吞咽等等情况(5~11分),若以上两部分均无异常,便让病人继续吞咽60 mL水,观察其所需时间与是否伴有咳嗽现象(5~12分),该量表以46分为满分值,分数越高表示病人吞咽功能越差。
1.3.2.4 质量控制 ①文献来源:以“颅内肿瘤”“吞咽障碍”“识别”等关键搜索词在维普、万方、CBM、知网等数据库进行查阅,并排除会议摘要、家庭护理等文献,以准确掌握现阶段吞咽障碍早期识别的护理方法。②本院干预计划在遵循医学理论的基础上同时咨询涉及神经外科、药学、神经外科医疗、康复科等领域工作20年以上,具备高级职称的的专家意见后,制定以下吞咽障碍早期识别时间与方法:护理干预分别于病人术后拔除气管插管后的3~6 h,及每日经口进食或鼻饲前相继展开7 d的早期识别获得性吞咽障碍护理,若病人仅能完成其中一项测定,需立即汇报医生采取留置鼻胃管进行鼻饲。
1.3.3 吞咽训练方案
1.3.3.1 安全性评估与质量控制 ①由于颅窝肿瘤获得性吞咽障碍病人极易发生误吸现象而导致窒息死亡等严重不良后果。因此,医护人员需提前做好病人误吸时的紧急程序,如增加备用吸引器立即、协助病人以侧卧位、叩拍其背部以排除吸入异物,同时告知医师以采取血氧饱和度监测等应急预案措施,并以会议讨论模式查找病人误吸状态及发病诱因[8-9]。②责任护士在病人完成训练后对其训练完成内容与掌握程度进行记录、分析与评估,以便交接班时及时查阅与总结该病人现存问题等个体进展情况。
1.3.3.2 口唇、颌面颊/颈部运动操 面对面指导病人依次以发“en、p、b声”的抿嘴—笼嘴—紧闭口唇动作各5 s,双唇夹紧的同时将压舌板依次按照左侧—中央—右侧的顺序放于唇部,一手拉出压舌板,进行口唇力量训练;张大嘴分别依次左右移至下颌部及鼓腮,并维持5 s左右;经临床评估结果确认后,使其仰卧于床上,嘱咐病人肩部尽量紧贴床面,同时抬高头部尽力看向自身足部,均以两个步骤为1组,每次各做5~10次。
1.3.3.3 冷温水囊刺激 将灌入冷水的橡胶手套放于冰箱冷藏至4 ℃左右的冷水与55 ℃左右的温水,分别灌入橡胶手套中,均扎紧手套口后形成温水囊,与病人双侧面颊/颈部进行交替冷热敷,待病人主诉水囊温度有所变化时更换,一天可进行2次该护理。
1.4 观察指标
1.4.1 各项临床指标 采用本院自制调查表,记录两组病人出院时鼻饲管带管人数,并根据查阅相关文献与咨询专家意见后在遵循医学理论的基础上,设定以下任一情况均可判定为获得性吞咽障碍与呛咳的评定标准[9-10]:①SSA Part1(+)和RSST(-);②RSST(+);③Part2(+)、RSST(-)和SSA Part1(-);④SSA Part1(-)、RSST(-)、WST(≥2级)和Part2(-)、⑤SSA Part3(+)、WST(<2级)、RSST(-)、Part2(-)和SSA Part1(-)。查出的获得性吞咽障碍例数/本组参与筛查的后颅窝肿瘤术后病人例数×100%=获得性吞咽障碍检出率;病人将异物进入气管时引起咳嗽,且伴有异物喷出,计算方法:筛查中呛咳的发生人次数/本组参与筛查的后颅窝肿瘤病人的总例数×100%=获得性吞咽障碍筛查过程中呛咳发生率。
1.4.2 吞咽功能 选用标准吞咽功能评定量表(SSA)[10-11]对两组病人进行评估,该量表共分3个阶段,分别为头与躯干控制、软腭运动、呼吸、唇的闭合等临床检查(8~23分)、以及让病人吞咽3次5 mL水,观察其是否伴有吞咽后喉功能、吞咽时喘鸣重复吞咽等情况(5~11分),若以上两部分均无异常,便让病人继续吞咽60 mL水,观察其所需时间与是否伴有咳嗽现象(5~12分),该量表以46分为满分值,分数越高表示病人吞咽功能越差。
1.4.3 心理状态评估 采用抑郁自评量表(SDS)[11-12]与焦虑自评量表(SAS)[12-13]对病人心理状态进行评估。抑郁自评量表(SDS)共20个条目,轻度抑郁为53~62分,中度抑郁为63~72,>72分表示重度抑郁;焦虑自评量表(SAS)共20个条目,其中50~59分为轻度焦虑,60~69分为中度焦虑,>70分为重度焦虑,故评分越高代表病人抑郁与焦虑程度越严重。

2 结果
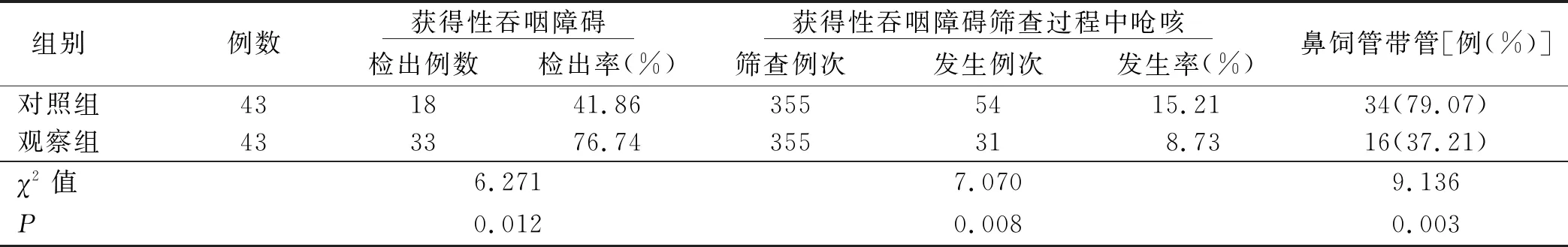
表1 两组病人各项临床指标情况比较
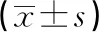
表2 两组病人SSA评分比较 单位:分
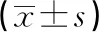
表3 两组病人SDS、SAS评分比较 单位:分
3 讨论
原发性颅内肿瘤以16.5/10万的发病率位于肿瘤疾病首位[13-14],后颅窝肿瘤是指斜坡、枕骨基底部以上与颞骨岩部后面的肿瘤,多以颈静脉孔区神经鞘瘤、枕骨大孔脑膜瘤、听神经瘤、岩斜坡区脑膜瘤为主的良性肿瘤[14-15]。目前虽以手术治疗手段有效控制病情,而术后围术期并发症预防、精细化护理将对治疗效果造成直接影响,其中获得性吞咽障碍因后颅窝神经关系、术中牵拉、脑组织肿胀、压迫等因素,以29%~73%的发生率成为颅窝肿瘤术后风险最高的病症表现[15-16]。获得性吞咽障碍病人需以留置鼻饲管道进行肠内营养支持,且伴有诱发急性呼吸窘迫综合征等不良后果。根据有关研究表明,获得性吞咽障碍病人的护理主要侧重于脑血管疾病为主,术后康复手段主要包括神经肌肉刺激、摄食训练及穴位按摩等,但多数护理工作专业性缺乏精细化和差异化,临床可复制性和操作性较弱[17]。因此,早日识别并采取相应护理对其病情改善具有重要意义。
3.1 早期识别对获得性吞咽障碍检出率/呛咳发生率的影响 本研究在遵循医学理论与咨询专家建议的基础上,于病人术后拔除气管插管后的3~6 h内开始实施,有助于早期识别获得性吞咽障碍。且本研究利用反复唾液吞咽测试(RSST)、吞咽功能(SSA)与洼田饮水试验(WST)测试共同进行识别,减少隐性误吸漏诊以尽早识别获得性吞咽障碍的先兆表现[16-18]。同时本研究在参考其他文献研究的基础上,避免常规通过一次饮水的方式,而是以30 mL、60 mL循序渐进进行测试,并改变以往经鼻饲进食的常规护理,采取循序过渡形式,使病人逐渐完全经口进食后拔除鼻饲管。研究结果显示,干预后观察组病人各项临床指标明显优于对照组(P<0.05)。该结果表明,以上早期识别护理措施更有助于降低筛查过程中呛咳发生率,降低出院时鼻饲管带管人数[19]。
3.2 吞咽训练方案对病人吞咽功能、不良情绪的影响 据有关研究指出,术后获得性吞咽障碍主要发生于吞咽的口腔期以及咽期,由于术后3~5 d的脑水肿、后组颅神经牵拉、置入人工气道,而造成吞咽肌群运动、协调、连接性减弱[17-20]。本研究中通过安全性评估与质量控制、基于人体的解剖学结构指导病人进行口唇、颌面颊/颈部运动操、冷温水囊刺激护理,提高病人吞咽口腔期肌肉的力量与协调性,提高其软腭和咽部的敏感度,相比以往传统的冰棉棒刺激法,更可提升冰刺激效果,改善病人吞咽功能[18-21]。同时随着吞咽功能逐渐得以恢复与改善,以尽早拔除鼻饲管道恢复正常进食模式,使病人因疾病痛苦与心理压力产生的不良情绪明显降低。研究结果显示,观察组吞咽功能评定结果优于对照组(P<0.05);观察组病人不良情绪评分明显低于对照组(P<0.05)。该结果表明,以上护理措施可有效加快病人吞咽功能的恢复,缓解病人因经鼻饲管进食而产生的心理抵抗与焦躁,使其病情有所改善[19-22]。
综上所述,对颅窝肿瘤获得性吞咽障碍病人采取早期识别与吞咽训练干预护理,可有效降低病人出院时鼻饲管带管概率与获得性吞咽障碍筛查过程中呛咳发生率,减轻其不良情绪并提高获得性吞咽障碍的检出率。

