改良小切口甲状腺切除术治疗甲状腺腺瘤患者的临床效果
杨波,杨牧原,关文星
(舞阳县中医院 普外科,河南 漯河 462400)
甲状腺腺瘤(thyroid adenoma,TA)为内分泌科常见疾病,病因与射线照射、遗传、性别等因素均有一定关联性,不仅会影响内分泌系统,还可能出现恶性病变,危及个体生命安全[1]。外科手术是治疗TA的有效手段,能有效切除病灶,消除恶性病变隐患,对治疗TA有积极意义。但长期临床实践指出,常规甲状腺切除术创伤大,出血量多,并发症风险高,术后恢复较慢,且其术后会遗留瘢痕,难以满足女性美容美观需求[2]。随着近年来微创外科理念的发展,改良小切口手术由于切口小、位置低,在临床逐渐得到开展,并取得良好效果。本研究选取75例TA患者作为研究对象,探讨改良小切口甲状腺切除术的效果及安全性。
1 资料与方法
1.1 一般资料选取2018年1月至2020年1月舞阳县中医院收治的TA患者75例作为研究对象,根据手术方法分组。常规组37例采用常规甲状腺切除术治疗,改良组38例采用改良小切口甲状腺切除术治疗。常规组女23例,男14例,年龄23~56岁,平均(39.42±8.13)岁,腺瘤直径32~64 mm,平均(47.69±7.75)mm,腺瘤位置21例单侧,16例双侧,病程4~21个月,平均(12.38±4.06)个月;改良组女25例,男13例,年龄24~54岁,平均(38.42±7.15)岁,腺瘤直径31~62 mm,平均(46.38±7.59)mm,腺瘤位置23例单侧,15例双侧,病程3~20个月,平均(11.68±4.02)个月。两组一般资料均衡可比(P>0.05)。本研究经舞阳县中医院医学伦理委员会审核通过。
1.2 选取标准(1)纳入标准:①经穿刺活检、超声检查确诊,肿块表面光滑,边界清晰,无组织粘连;②颈前存在包块,部分患者有咽部异物感、颈部压痛等症状;③签署知情同意书。(2)排除标准:①合并甲状腺亢进症、凝血功能障碍、器质性疾病、精神疾病、手术禁忌证;②哺乳期、妊娠期女性。
1.3 手术方法
1.3.1常规组 行常规甲状腺切除术。平卧,颈丛阻滞麻醉,做横向切口,依照腺瘤大小适当延长切口;于颈前筋膜、颈阔肌间隙以高频电刀行皮瓣游离,切开颈白线,同步向2侧牵拉,显露甲状腺腺瘤、颈前肌,查探腺瘤大小、位置等,明确切除范围,单侧者(腺瘤为中心)行腺叶次全切,双侧者给予腺叶全切;结束手术后常规引流,并予以抗感染治疗。
1.3.2改良组 行改良小切口甲状腺切除术。平卧,颈丛阻滞麻醉,锁骨上1.0~2.0 cm位置做平行切口,皮下注射10~20 mL氯化钠注射液(含5 g·L-1肾上腺素)至切口区域,剖开皮肤、皮下组织,甲状腺上、下极(0.5~1.0 cm)分离相应结缔组织(甲状腺、颈前肌群上下极);行颈白线切开,显露甲状腺组织,明确腺瘤性状,以弯血管钳行钝性分离(腺瘤周围至蒂部),剥离、切除腺瘤,止血,缝合(羊肠线)残面,加压包扎。术毕常规抗感染治疗。
1.4 观察指标(1)手术优良率。手术效果评定标准:病灶完全切除,术后止血成功,临床体征消失,无并发症发生为优;病灶清除,术后24 h内经保守治疗可有效止血,临床体征明显改善,并发症轻微为良;不符合上述标准为差。(2)比较两组切口长度、术中出血量、手术时间、住院时间及术后1 d疼痛情况,疼痛以视觉模拟评分(visual analogue score, VAS)评定,分值范围0~10分,得分越高预示疼痛越严重。(3)并发症(切口感染、声音嘶哑、呼吸困难、低钙抽搐、吞咽不适)发生情况。(4)满意度以温哥华瘢痕量表(vancouver scar scale, VSS)评价,满意、基本满意、不满意VSS评分依次为15~20分、10~14分、0~9分,将基本满意、满意纳入满意度进行计算。
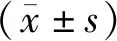
2 结果
2.1 手术优良率改良组手术优良率高于常规组,差异有统计学意义(P<0.05)。见表1。

表1 两组手术优良率比较[n(%)]
2.2 手术指标与常规组比较,改良组住院时间、手术时间、切口长度较短,术中出血量较少,术后1 d VAS较低(P<0.05)。见表2。

表2 两组手术指标比较
2.3 并发症两组并发症发生率对比,改良组低于常规组(P<0.05)。见表3。

表3 两组并发症发生率对比[n(%)]
2.4 满意度改良组满意24例、基本满意12例,不满意2例;常规组满意13例,基本满意15例,不满意9例。改良组满意度为94.74%(36/38),高于常规组[75.68%(28/37)],差异有统计学意义(χ2=5.442,P=0.020)。
3 讨论
TA为常见良性甲状腺病变,多发于碘缺乏地区女性,临床实践表明,手术切除可治愈TA,而若未及时治疗,10%TA患者可能发展为甲状腺癌,危及生命安全[3]。故寻求一种安全、有效的手术方案,尽可能早期消除病情恶变隐患,在保证患者生命健康安全方面有积极意义。
甲状腺切除术是治疗TA的有效方法,能防止恶变。但常规术式术中易损伤颈前正常血管,干扰淋巴管回流,术后切口皮下易出现结节,且其需离断颈前肌群,术后易引发头痛、颈前区不适、颈活动受限等[4]。另外其切口长、术中出血多,术后并发症发生风险较高,且会遗留60~80 mm瘢痕,影响美观,应用有一定局限性[5]。而改良小切口甲状腺切除术是由常规术式基础上改良而来,无需离断颈前肌群、结扎颈前浅静脉,能保证切口上部良好皮瓣血运,能预防血流受阻引发的肿胀等,有助于保护颈前肌运动功能,另外其不需置管引流、切口小,因此能加快切口愈合,促进颈前运动功能恢复,以缩短住院时间[6]。许晓松等[7]研究指出,老年甲状腺瘤患者接受小切口手术治疗对甲状腺功能、免疫功能影响较小,且能减少并发症发生,更加符合微创原则。王新征等[8]对传统术式、改良小切口术治疗甲状腺良性肿瘤的效果进行对比研究,结果表明,改良小切口术可缩短住院时间、手术时间、引流管留置时间,减少术中出血量、术后引流量,且能减轻术后疼痛,减少并发症发生,具有较高效果。本研究结果显示,改良组手术优良率为97.37%,高于常规组(78.38%),术中出血量较常规组少,住院时间、切口长度、手术时间较常规组短,术后1 d VAS较常规组低,满意度高于常规组,并发症发生率低于常规组,与上述研究基本一致。可见TA患者接受改良小切口甲状腺切除术可缩短手术用时,减轻手术损伤,降低术后疼痛感,减少并发症的发生,促进术后恢复,提高患者满意度,增强手术效果。另外行改良小切口甲状腺切除术还需注意:沿包膜间隙、包块壁行包块剥离,有助于保证清晰术野,减轻损伤,降低手术风险。
综上所述,改良小切口甲状腺切除术治疗TA患者具有切口小、创伤低、疼痛轻、手术时间短、安全性高等优势,有利于促进患者术后恢复,提高手术优良率,增强满意度。

