新型冠状病毒肺炎患者并发急性肾损伤的发生率及危险因素Meta分析*
傅从峪,李家兵,,刘贵喜
(1.西南医科大学附属医院泌尿外科学,四川泸州 646000;2.四川省绵阳市第三人民医院泌尿外科 621000)
自2019年12月开始,新型冠状病毒引起的急性呼吸疾病全世界蔓延。截至2020年8月12日,全球超过200个国家和地区累计报告的病例数已超过2 044万,死亡人数已超过74万,其传染性极强,患者基数巨大。多项研究表明,患者除了出现肺部的症状外,部分患者还出现了肝、肾损伤。现关于新型冠状病毒累及肾脏的病因主要有以下几种猜想:(1)病毒通过血管紧张素转化酶2(ACE2)受体对肾脏的直接攻击。(2)ACE2表达下调,则血管紧张素Ⅱ(AngⅡ)水平升高,加剧血管收缩效应,抑制血管扩张,从而导致肾脏血管舒缩功能障碍、肾脏缺血灌注不足等肾脏血流动力学改变,最终致肾小球滤过率(GFR)下降,引起肾功能损伤。(3)细胞因子释放综合征,机体感染后释放大量的促炎细胞因子及趋化因子发生全身性炎症反应,从而启动对免疫系统的猛烈攻击,导致急性呼吸窘迫综合征(ARDS) 和多器官功能衰竭,甚至死亡。(4)免疫损伤介导ARDS,新型冠状病毒感染机体后持续的抗原提呈诱导机体免疫应答,而过度激活的免疫反应也可能引起肾损伤[1]。本研究主要运用循证分析方法来研究新型冠状病毒肺炎(COVID-19)患者并发急性肾损伤(AKI)的发生率及肾损伤发生的危险因素,以及相关指标在COVID-19并发AKI时的变化情况,以识别COVID-19患者并发AKI的高危人群。
1 资料与方法
1.1 文献检索策略
计算机检索维普中文科技期刊数据库、中国知网、万方数据库、中国生物医学文献数据库4个中文数据库和PubMed、The Cochrane Library英文数据库;以急性肾损伤、新型冠状病毒、肺炎为中文检索词,renal injury、kidney hurt、pneumonia、COVID-19 为英文检索词,用OR或AND为连接词在上述数据库进行检索。检索时间为2019年12月1日至2020年7月19日。文献语言不限。
1.2 方法
1.2.1文献纳入和排除标准
(1)纳入标准:①院外或入院后行新型冠状病毒核酸检测为阳性;②研究类型为已公开发表的随机对照或注册临床研究;③各研究报道了AKI的发生率或者肾损伤危险因素、相关炎性因子。(2)排除标准:①非新冠肺炎所导致的肾损伤;②无法区分是入院前和入院后所并发的肾损伤;③无法提供数据的研究;④重复发表的研究;⑤病例报告、动物实验;⑥数据不全或不符合提取标准;⑦文章研究对象数目少于50或发生率为0。
1.2.2文献筛选及数据提取
根据题目和摘要进行初筛,排除不符合纳入标准的文献。对初筛无法确定是否纳入的文献进行全文查找,对全文进行第2次筛选。2名研究人员独立地对文献进行筛选,并交叉核对,如有歧义,通过共同讨论或参考第3人意见达成一致。2名研究人员用统一制订的数据提取表格独立提取纳入文献的数据,提取内容:文献发表基本信息、研究时间、研究设计类型、主要研究结果和结论等。文章中涉及到的四分位数转化为标准差的数值均采用文献[2]中的wan方法进行转换。经2人对提取数据核对一致后录入。
1.2.3AKI评价标准
各研究对AKI危险因素的定义也不尽一致,本研究在进行危险因素的Meta分析时,其中文献[3]将血肌酐升高组,定义为AKI组;血肌酐正常组定义为非AKI组。文献[4]将198例有肾功能受损患者持续期(12 d)内定义为AKI组;患者度过肾损伤持续期后的指标定义为非AKI组。文献[5]将肾小球滤过率(GFR)<60 mL·min-1·1.73 m-2的患者定义为AKI组,GFR>60 mL·min-1·1.73 m-2的患者定义为非AKI组。
1.3 统计学处理
数据采用Stata 12.0软件进行Meta分析,各文献间异质性采用χ2检验(检验水准为α=0.1),同时结合I2大小。当I2≤50% 且P>0.1时,表明各文献间无统计学异质性,则采用固定效应模型(FE)进行Meta 分析;当I2>50% 或P<0.10 时,表明各文献间存在统计学异质性,则采用随机效应模型(RE)分析,二分类变量则计算合并暴露比值比(OR)及95%CI,以P<0.05为差异有统计学意义。
2 结 果
2.1 文献检索结果
初检获得5 989篇文献,按照纳入排除标准进行全面筛选和评价后,最终纳入18篇文献,均为横断面调查研究,共5 379例患者,416例并发AKI。纳入文献基本特征见表1。

表1 纳入文献基本特征
2.2 Meta分析结果
2.2.1AKI在COVID-19患者中发生率
纳入5 379例研究对象,18篇文献[3-20]报道了AKI在COVID-19患者中的发生率,各研究报道AKI在COVID-19患者中的发生率为0.54%~29.03%,对18篇文献中的AKI在COVID-19患者发生率进行合并分析,异质性检验结果显示研究间异质性大,因此选择RE合并,合并的AKI在COVID-19患者中的发生率为7.73%(416/5 379)。ES=0.08,95%CI:0.06~0.11,见图1。
2.2.2COVID-19患者并发AKI的主要危险因素
18篇文献中共5个研究[3,5-6,10-11]报道了COVID-19患者中AKI和非AKI组的年龄,研究间异质性明显(I2=81.3%,P<0.001),采用RE进行合并分析,合并SMD=0.65,95%CI:0.32~0.98,AKI组患者平均年龄高于非AKI组(P<0.001),见图2。5个研究[3,5-6,10-11]报道了COVID-19患者中AKI和非AKI组的性别;研究间异质性明显(OR=0.23,I2=76.4%,P=0.005)。采用RE进行合并分析,AKI组男性占比高于非AKI组(RR=1.31,95%CI:1.07~1.61,P=0.002),见图3。4个研究[3,6,10-11]报道了COVID-19患者中AKI和非AKI组的白细胞水平,各研究间异质性大(I2=8.7%,P=0.350)。采用FE进行合并分析,AKI组白细胞水平高于非AKI组(SMD=0.41,95%CI:0.22~0.60,P<0.001),见图4。6个研究[3-6,10-11]报道了AKI组和非AKI组患者血淋巴细胞检测结果,各研究同质(I2=95.5%,P<0.001)。AKI组血淋巴细胞水平与非AKI组比较差异无统计学意义(SMD=-0.12,95%CI:-0.65~0.41,P=0.655)。4个研究[3,6,10-11]报道了AKI组常和非AKI组C-反应蛋白(CRP)的检测结果,各研究同质(I2=82.1%,P=0.001)。AKI组患者尿蛋白水平明显高于非AKI组(SMD=0.70,95%CI:0.20~1.19,P=0.006),见图5。
2.2.3COVID-19患者并发AKI的相关指标分析
18篇文献中共5个研究[3-4,6,10-11]报道了COVID-19患者中AKI和非AKI组的血尿素氮(BUN)值,研究间异质性明显(I2=97.6%,P<0.001)。采用RE进行合并分析,AKI组BUN值高于非AKI组(SMD=1.25,95%CI:0.29~2.22,P=0.011),见图6。6个研究[3-6,10-11]报道了AKI组和非AKI组的血肌酐结果,各研究间异质性大(I2=99.5%,P<0.001)。采用RE进行合并分析,AKI组 SCR 水平高于非AKI组(SMD=2.54,95%CI:0.46~4.62,P=0.017),见图7。4个研究[3-4,10-11]报道了AKI组和非AKI组尿蛋白的检测结果,各研究同质(OR=1.84,I2=91.7%,P<0.001)。AKI组尿蛋白水平与非AKI组差异无统计学意义(SMD=4.14,95%CI:0.91~18.78,P=0.066)。

图1 AKI在COVID-19患者中的发生率Meta
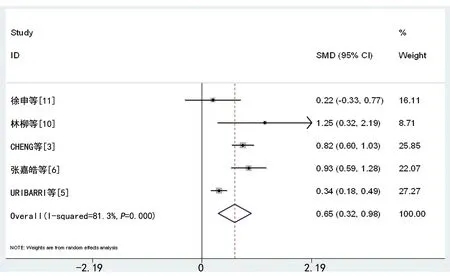
图2 AKI与COVID-19患者年龄的相关性
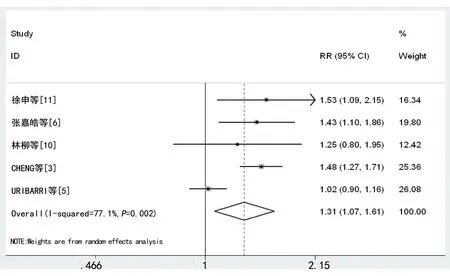
图3 AKI与COVID-19患者性别的相关性
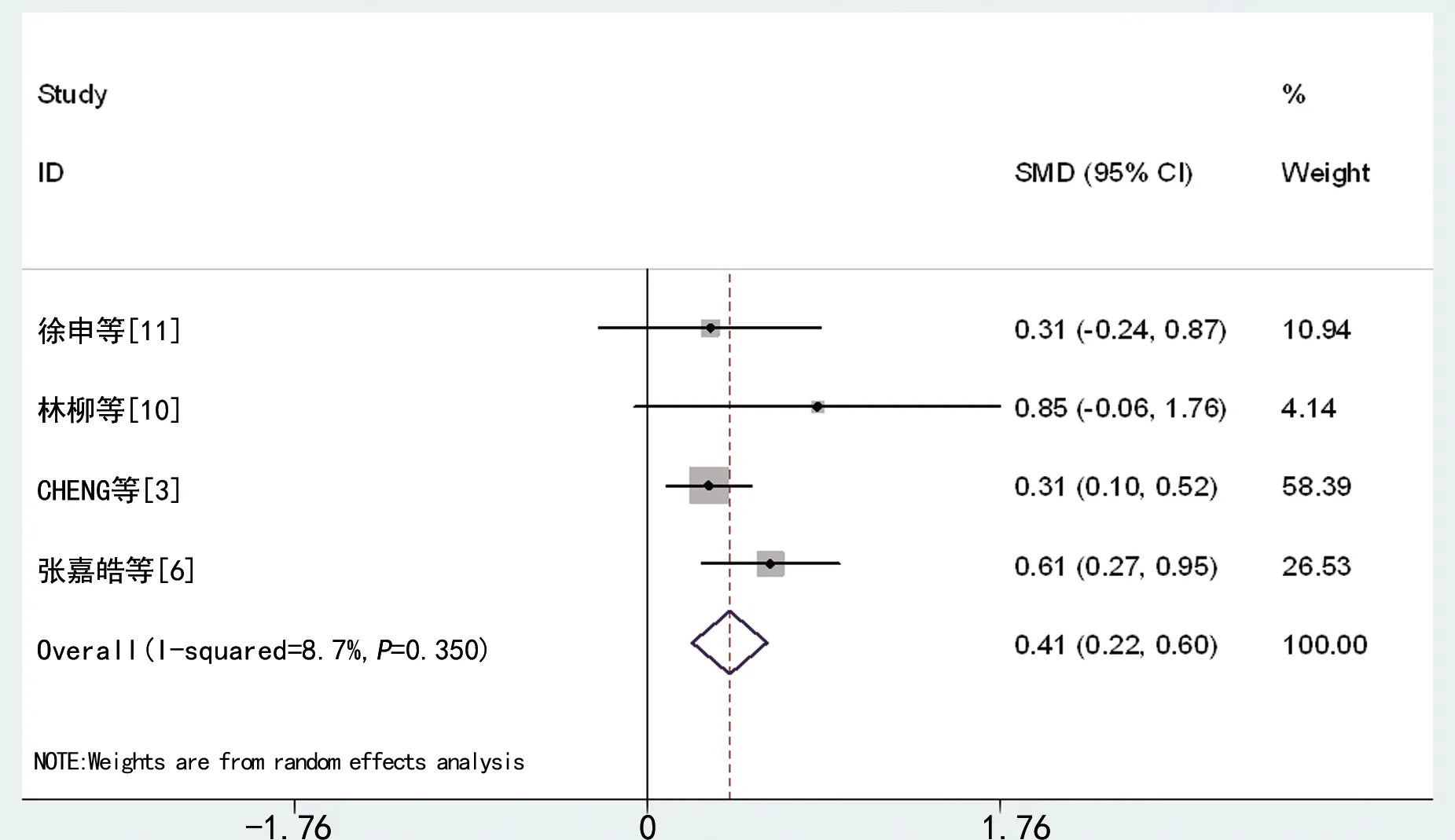
图4 AKI与COVID-19患者白细胞升高的相关性

图5 AKI与COVID-19患者CRP的相关性

图6 AKI与COVID-19患者BUN增加的相关性
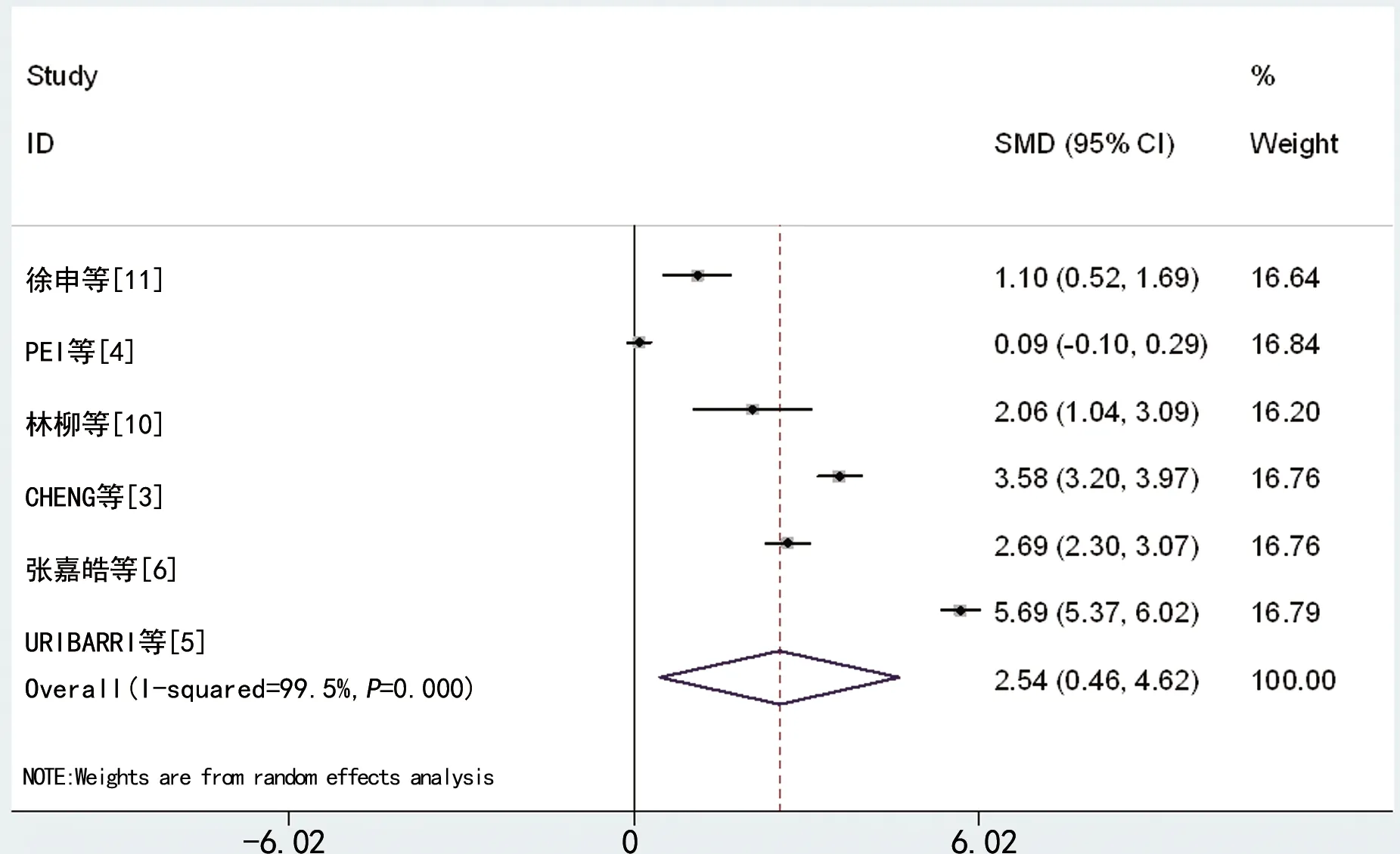
图7 AKI与COVID-19患者肌酐增加的相关性
3 讨 论
SARS-CoV-2是一种β-冠状病毒,为正链单股RNA病毒[21],在过去的二十年中,人类共出现了3次致死性较高的冠状病毒感染疾病,包括2003年严重急性呼吸综合征(SARS)、2012年中东呼吸综合征(MERS)及本次的COVID-19[22]。有研究表明,在SARS和新型冠状病毒感染中有5%~15%的患者发生了AKI,且具有较高病死率(60%~90%)[23],新型冠状病毒感染与肾损伤发生、发展的相关性目前仍存争议。
有研究发现,新型冠状病毒不会导致肾损伤[24]。而有作者也认为,新型冠状病毒的感染有可能引起肾损伤[4],并且与大量危险因素相关。YANG等[25]通过分析发现,AKI在COVID-19患者中的发生率为4.5%。本Meta分析显示,5 379例COVID-19患者中发生AKI 416例,发生率为7.73%,可能是因为本研究排除了部分研究对象较少及肾损伤发生率为零的文章,且纳入了近期又有较多大样本的临床研究发表,报道的结果也不完全一致。目前很多文章对COVID-19患者并发肾损伤的检验及影像结果进行统计,而未关注COVID-19患者发生肾损伤的易感因素,本文通过分析,对常见的几个指标及易感因素进行了统计及分析,作者发现炎性指标(白细胞、C-RP)与肾损伤相关,文献[26-27]在新型冠状病毒的研究中均报道了有关细胞因子释放综合征的发生。故作者认为在COVID-19患者中若发生了细胞因子释放综合征需警惕患者肾损伤的发生。COVID-19患者中男性相比女性更易发生肾损伤,可能与男性体内雄激素也是肾损伤的风险因素之一,作者发现年龄较大也是其中的危险因素之一,可能与老年人的伴随着更多的基础性疾病有关。故中老年男性患者更应该注重肾功能的变化。血淋巴细胞减少与肾损伤相关性不强,与部分文章结论不一致[6],原因可能与纳入的文章较少,文章的异质性较大有关。肌酐及BUN升高的发生概率高于非肾损伤组,这种差异与其他研究结果相一致。而蛋白尿的发生与肾损伤的相关性不强,原因可能与纳入的文章较少,文章的异质性较大有关,也可能是轻症COVID-19患者发生轻微肾损伤时不引起尿蛋白的升高,具体原因还需进一步探寻。此分析仍有不足:(1)对于危险因素的研究最好的设计是前瞻性队列研究;(2)是病例对照研究,而本研究纳入的文献均为横断面调查研究,不可避免会受到多种偏倚的影响;(3)某些亚组所包含的文献数量较少,对结果的解释会有一定的影响,又由于信息不全;(4)考虑到横断面调查研究本身就存在很多变异性(调查时间、样本量、抽样方法、调查工具差异等),而本研究的目的主要在于鉴别出高危人群,因此,未进行回归分析探索异质性来源。本研究表明,在COVID-19患者人群中已经出现了肾损伤多种危险因素的聚集,针对COVID-19患者的危险因素的各种指标的重视和治疗同样重要。
综上所述,肾损伤在COVID-19患者中的发生率高,同时与年龄、性别、白细胞、CPR等危险因素相关。肌酐、BUN等多种危险指标有密切联系,COVID-19导致肾损伤的具体致病机制还需要进一步的基础实验进行探究。对COVID-19患者人群的肾损伤应给与足够重视,加强对重症COVID-19患者的肾脏指标密切关注,同时进行危险因素评估,及时发现高危人群,并建议及时处理COVID-19患者发生肾损伤,防止病情进一步发生变化。

