MRI-DWI技术诊断复杂性肛瘘的效能及与治疗效果的关联性分析
陆文娟, 欧阳彬, 姚 杰, 王淑清
南京市中心医院, 江苏 南京 210018
复杂性肛瘘具有解剖结构复杂、易反复发作、根治困难等特点,手术为其主要治疗方法,但其术后复发率高达10%,易遗留肛门失禁、黏膜外翻等后遗症,影响预后[1,2]。故术前准确定位内口、瘘管数目、走向是降低复发率、改善预后的关键。肛门超声检查是既往临床评价肛瘘的常用手段,操作相对简单容易,但其无法检测肛周底层肌肉层,缺乏统一量化标准。而磁共振成像(magnetic resonance imaging,MRI)检查凭借软组织分辨力高、多平面成像等优势在复杂性肛瘘诊断过程中得到临床广泛关注[3]。同时,有研究显示弥散加权成像(diffusion weighted imaging,DWI)可从解剖形态学、功能活动性反映病变组织整体情况,但其在复杂性肛瘘中的诊断价值仍缺乏大量循证支持。基于此,本研究采用MRI-DWI技术检查,探讨了表观扩散系数(apparent diffusion coefficient,ADC)值对复杂性肛瘘的诊断价值及与治疗效果的关联性。
1 资料和方法
1.1 一般资料
选取2018年1月~2020年1月我院83例复杂性肛瘘患者作为观察组,选取同期80例健康体检者作为对照组。其中观察组有女17例、男66例,年龄22~69岁,平均(48.30±6.33)岁;病程0.5~15.8年,平均(8.29±2.61)年;疾病类型:62例高位复杂性肛瘘、21例低位复杂性肛瘘。对照组:女16例、男64例,年龄24~65岁,平均(47.96±5.84)岁。两组基本资料(年龄、性别、体质量指数)均衡可比(P>0.05)。
纳入标准:观察组以肛周红肿疼痛为主要临床表现,肛周皮肤可见一个或多个外口并伴有脓性、血性、黏性分泌物流出;均有手术治疗史,平均术次2次;术前均经肛门直肠压力测定内外括约肌功能无明显异常。
排除标准:(1)合并痔疮、直肠癌等其他直肠疾病者;(2)合并肝、肾等重要脏器器质性病变者;(3)合并结核性肛瘘、炎症性肛肠道疾病或肛周湿疹等肛周疾病者;(4)直肠阴道瘘或因直肠肛管恶性肿瘤溃破所致肛瘘者;(5)精神行为异常者。
1.2 方法
1.2.1经直肠超声检查
检查前患者排空大便、灌肠。采用彩色多普勒超声诊断仪(荷兰飞利浦公司),经直肠腔内探头频率为6~16 MHz。患者行左侧卧位,屈膝屈髋,充分暴露肛门,依次进行横切面、纵切面检查,详细记录外口部位与瘘管分布情况,然后以肛门为中心,将耦合剂涂抹于探头,套安全套后将探头缓缓置入肛管直肠,并以肛管前正中位置为12点实施360°圆周旋转扫描,确认瘘管走行、内口部位、深度、括约肌等及病变区域解剖关系,记录回声特点、血流信号。
1.2.2MRI-DWI检查
(1)扫描方法:检查前常规清洁灌肠,部分患者直肠腔内置入自制改良三腔管,并通过导管将生理盐水(80~100 mL)注入食管囊内,充分扩张气囊。应用超导型MR成像仪(1.5T,德国西门子公司)和相控阵16通道体部线圈。患者行仰卧位,平静呼吸,对髂前上棘水平至股骨上段水平进行扫描,选取耻骨联合为磁场中心,轴位切片与肛管垂直,冠状位及矢状位切片与肛管直肠轴线平行。扫描参数:1)轴位T1加权三维容积内插快速扰相GRE序列(volume interpolated body examination,VIBE序列):重复时间(reception time,TR)/回波时间(echo time,TE)为350/12 ms,层厚4 mm;2)横轴面、冠状面及矢状面T2加权抑脂(T2WIFS)序列:TR/TE为4000/87 ms;3)DWI技术应用平面回波成像(echo planar imaging,EPI)序列:TR/TE为5800/90 ms,视野380 mm×380 mm,b值为800 s/mm2。
(2)图像分析:由两位影像科医师以双盲原则对图像进行共同分析,探查复杂性肛瘘瘘管、分支瘘管、内瘘口、细小内瘘口及分隔脓肿与肛管直肠、肛门括约肌、肛提肌等盆底结构的相关性。在DWI序列中适当放大ADC图,选取感兴趣区(region of interest,ROI),重复测量3次后取ADC平均值。
1.2.3治疗方法
观察组均实施肛瘘手术,具体方法:硬膜外麻醉下,患者行截石位。首先于肛瘘外口注入美蓝,再于一侧外口缓缓将圆头探针插入,寻找齿线部内口,探针头端透出内口,头端系一橡皮筋。距肛缘约1.5 cm处皮肤行1个切口,保证切口与探针相通,退出探针,拉出橡皮筋,纵向切开橡皮筋皮肤,拉紧并扎紧橡皮筋。两侧弯形瘘管搔刮,与切口相通,挂浮线对口引流,直至伤口愈合。
1.3 观察指标
(1)比较两组患者ADC值和肛周疾病活动性指数(PDAI)评分。PDAI评分[4]主要评估内容为肛周异常排泄物、疼痛及活动受限、性生活受限、并发肛周疾病类型、肛周硬结5个维度,每个维度0~4分,得分与肛周疾病活动性呈正相关。
(2)分析ADC值和PDAI评分的相关性。
(3)比较MRI-DWI及经直肠超声对复杂性肛瘘的诊断价值。其中肛瘘Park’s分型如下:括约肌间肛瘘为穿过内括约肌,经括约肌间平面到达皮肤;经括约肌肛瘘为瘘管穿过内外括约肌到达皮肤;括约肌上方瘘为瘘管在括约肌间平面上升至肛提肌上方,再向下穿过耻骨直肠肌或盆底肌,经坐骨直肠间隙,终止于肛周皮肤;括约肌外侧瘘为肛瘘内口位于肛肠环上方,瘘管穿过肛提肌,经坐骨直肠间隙终止于肛周皮肤。
(4)比较观察组不同ADC值患者的治疗效果。其中,与正常人比较,排便功能基本恢复为优;可完全控制成形便,但难以完全控制稀便为良;存在稀便污染衣裤,需经常带垫为较好;完全失禁为无效。将优、良、较好计入有效。
(5)比较观察组不同ADC值患者的肛门Wexner评分。肛门Wexner评分[5]包括失禁排泄物类型[固体(成形便)、液体(稀便)、气态]、是否需要使用卫生垫、生活方式改变,采取0~4分评分法,0分为从不,1分为很少,2分为有时,3分为经常,4分为总是。
(6)分析ADC值与疗效及Wexner评分关系。
(7)分析复杂性肛瘘MRI-DWI影像学表现。
1.4 统计学方法
2 结果
2.1 两组ADC值和PDAI评分
观察组患者的ADC平均值低于对照组,肛周异常排泄物评分、疼痛及活动受限评分、性生活受限评分、并发肛周疾病类型评分、肛周硬结评分均高于对照组(P<0.05)。详见表1。
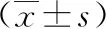
表1 观察组与对照组的ADC值和PDAI评分
2.2 ADC值和PDAI评分相关性
观察组的ADC值与肛周异常排泄物评分、并发肛周类型评分和肛周硬结评分呈负相关(P值均小于0.001),见图1~图3。ADC值与性生活受限评分和疼痛及活动受限评分无明显相关性(P值均大于0.05)。

图1 ADC值与肛周异常排泄物评分的相关性 图2 ADC值与并发肛周类型评分的相关性图3 ADC值与肛周硬结评分的相关性图4 ADC值诊断复杂性肛瘘价值
2.3 ADC值诊断复杂性肛瘘价值
ROC曲线显示,ADC诊断复杂性肛瘘价值的曲线下面积(AUC)值为0.826(95%CI:0.758~0.880),当其临界值为1.12时,诊断敏感度及特异度分别为85.54%和66.25%。见图4。
2.4 MRI-DWI及经直肠超声诊断复杂性肛瘘价值对比
MRI-DWI与经直肠超声对复杂性肛瘘的检出率比较,差异无统计学意义(P>0.05)。见表2。
2.5 观察组不同ADC值患者的治疗效果
根据ROC临界值,将观察组患者分为ADC>1.12和ADC≤1.12两组,评估两组患者的排便功能恢复情况。观察组ADC值>1.12的患者治疗有效率高于ADC值≤1.12的患者(P<0.05)。见表3。

表3 观察组不同ADC值患者的治疗效果
2.6 观察组不同ADC值患者的肛门Wexner评分
治疗后,观察组ADC值>1.12的患者肛门Wexner评分总分低于ADC值≤1.12的患者(P<0.05)。见表4。

表4 观察组不同ADC值患者经治疗后的肛门Wexner评分
3 讨论
影像学检查是评估复杂性肛瘘的重要手段,通过勾勒隐藏轮廓,可为术前明确诊断、准确分型,明确瘘管及肛门括约肌关系、辅助临床制定合适治疗方案、长期监测术后疗效以及预防复发提供技术支持[6]。然而直肠内超声易受纤维管道成熟度、瘘管形成时间及图像清晰度等诸多因素影响,缺乏直观图像,检查结果准确性有待进一步提高[7]。因此,术前如何更加全面、精准诊断复杂性肛瘘并判断肛周疾病活动性,是影像科医师与外科医师多年来一直共同努力的目标。
MRI技术T2WI抑脂序列通过抑制液体高敏感度及脂肪组织高信号,有助于清晰呈现含有脓液、肉芽组织的活动性瘘管、内口及脓肿,但其难以清晰呈现脓液较少的慢性瘘管,且操作繁琐,需注入对比剂,适用人群较为狭窄。而DWI是目前唯一可通过活体测量水分子运动状况并进行成像的方法,具有无创优势,有助于反映活体组织及器官中结构与细胞内外水分子运动情况等信息[7,8],已逐渐应用于肠道炎性病变及肛周病变诊断过程中。研究显示,DWI兼具背景抑制效果,肛周脂肪、蜂窝织炎区域及血管信号会出现不同程度抑制,与高信号脓腔形成明显对比,故而有助于清楚显示肛周脓肿。同时,MRI-DWI还能从分子角度显示生物学特性,主要以ADC值进行衡量,表示活体中监测水分子弥散系数,且水分子弥散快,ADC值升高,DWI呈低信号,反之,水分子弥散受限,则ADC值下降,DWI呈高信号[9]。另有学者研究指出,复杂性肛瘘复发率与残余病灶活动性存在一定关联性[10]。PDAI评分是现阶段临床衡量复杂性肛瘘患者肛周疾病活动性的重要指标,其分值随病情程度加重呈上升趋势。本研究结果显示,ADC值在复杂性肛瘘患者中呈低表达,并与肛周异常排泄物、并发肛周类型、肛周硬结评分存在一定负相关关系,与唐晓雯等[11]研究结果相似。这可能是由于复杂性肛瘘主要病理改变为肛周组织脓肿,随肛周疾病活动性加重,组织及脓肿腔内炎症细胞、坏死组织碎片及黏稠脓液等成分增多,进而导致病灶内水分子弥散受限,ADC值下降。提示DWI技术检测可作为复杂性肛瘘MRI检查中常规序列的必要补充,并借助定量参数ADC值,为临床判断病情严重程度提供新方向。进一步经ROC曲线分析可知,当临界值设定为1.12时,ADC值诊断复杂性肛瘘的敏感度可达85.54%,说明MRI-DWI技术具有成为复杂性肛瘘的敏感诊断手段的潜力,可为临床采用合理治疗方案提供影像学支持。
一项Meta分析显示,DWI-ADC对直肠癌完全缓解的诊断敏感度较高,能准确评估直肠癌新辅助放化疗疗效[12]。本研究结果显示,ADC值>1.12者的治疗有效率高于ADC值≤1.12者,与罗宁斌等[13]回顾性研究结果相似。提示ADC值在评估复杂性肛瘘患者疗效方面具有一定价值。但DWI序列设定的b值较为单一,优化b值选择方面的内容将是下一步工作中的重点。
综上可知,ADC值与复杂性肛瘘患者肛周疾病活动性、疗效及肛周功能恢复情况具有一定关联性,早期采用MRI-DWI技术检查,可为复杂性肛瘘诊治、病情程度与疗效判断、预后评估提供辅助影像学手段。

