扁桃体部分切除术治疗儿童OSAHS的疗效研究
王 丽,滕以书,潘宏光
(1.锦州医科大学深圳市儿童医院研究生培养基地,深圳 518033;2.广东省深圳市儿童医院耳鼻咽喉科 518033)
儿童阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea-hypopnea syndrome,OSAHS)是指儿童睡眠过程中频繁发生部分或完全上气道阻塞,干扰儿童正常通气和睡眠结构引起一系列病理生理变化的疾病,发病率为1.2%~5.7%,常见的病因是扁桃体和(或)腺样体肥大[1-2]。其中8%的儿童表现为睡眠打鼾,1%~4%的儿童表现为睡眠呼吸暂停,且发病率逐年增加[3]。OSAHS通常是影响患儿生长发育及多系统的疾病,应早发现、早治疗[4]。常规治疗方式是扁桃体切除术和腺样体切除术,70%儿童的症状可以得到缓解。为减少扁桃体切除术相关并发症发生,特别是术后出血及保留扁桃体部分免疫功能,扁桃体部分切除术被引入作为OSAHS的治疗。一些研究比较扁桃体部分切除术和扁桃体切除术手术效果,发现扁桃体部分切除术在缓解OSAHS患儿症状、提高生活质量是安全和有效的[5-6]。目前对于扁桃体部分切除术后扁桃体再生、发炎问题缺少长期追踪研究。因此,本文分析手术患儿5年的生活质量状况,评估扁桃体部分切除术在儿童OSAHS治疗中的优缺点,现报道如下。
1 资料与方法
1.1 一般资料
选取2014年1月至2015年9月深圳市儿童医院耳鼻咽喉科收治的675例OSAHS患儿为研究对象。纳入标准:(1)符合《儿童阻塞性睡眠呼吸暂停低通气综合征诊疗指南草案(乌鲁木齐)》[7]诊断标准;(2)术前已做多导睡眠监测仪(polysomnography,PSG)监测,确诊为OSAHS,且存在睡眠打鼾且伴张口呼吸、憋气及易困倦等症状;(3)符合扁桃体切除术指征:扁桃体为Ⅱ度及其以上;(4)符合腺样体切除术指征:电子鼻咽镜检查提示腺样体病理性增生、肥大。排除标准:(1)自身免疫性疾病或免疫功能不全者;(2)麻醉药物过敏;(3)扁桃体急性感染期;(4)扁桃体反复发炎病史。所有患儿分为A、B、C 3组,A组(280例)行腺样体切除和扁桃体部分切除,B组(250例)行腺样体切除和扁桃体切除,C组(145例)行腺样体切除。其中男352例,女323例,年龄1岁6月至12岁11月,中位年龄5岁。按照Brodskys标准进行扁桃体分度,Ⅰ度:超出扁桃体窝,占据口咽宽度小于25%;Ⅱ度:占据口咽宽度为25%~<50%;Ⅲ度:占据口咽宽度50%~<75%;Ⅳ度:占据口咽宽度大于或等于75%。3组呼吸暂停低通气指数(AHI)和最低血氧饱和度(LSaO2)、术前扁桃体反复发炎比例比较,差异无统计学意义(P>0.05),具有可比性。对所有患儿均进行术后随访,完成随访调查。本研究已通过医院伦理委员会审批[批号:深儿医伦审(科研)201905902]。
1.2 方法
1.2.1手术方式
所有手术均由同一耳鼻喉科主任医师进行操作。术中应用等离子刀(成都美创MC401),全身麻醉成功后,取患儿仰卧头位,开口器打开并固定口腔,先行腺样体切除术,暴露扁桃体,用等离子刀气化消融部分肥大突出扁桃体组织,切至腭咽弓、腭舌弓平面,出血点予充分止血。扁桃体切除术采用等离子刀切开扁桃体前缘和上极被膜,并沿被膜完整切除扁桃体,出血点予充分止血。
1.2.2观察指标
(1)术后出血:有无发生术后出血,若发生术后出血,记录出血时间、出血次数及出血量。(2)术后扁桃体再生、发炎:按照Brodskys对扁桃体进行分度包括Ⅰ、Ⅱ、Ⅲ、Ⅳ度。反复扁桃体发炎:①≥7次/年;②≥5次/年,连续2年;③≥3次/年,连续3年。(3)术后咽干:术后有无咽干、咽部异物感等。(4)术后反复上呼吸道感染:0~2岁,>7次/年;>2~5岁,>6次/年;>5~14岁,>5次/年;两次感染需间隔7 d以上[8]。
1.2.3术后疗效
术后PSG监测,根据OSA-18量表评分进行术后疗效评估,总分18~126分。轻度:18~<60分;中度:60~<80分;重度:80~126分。
1.2.4随访
所有患者均进行术后随访,了解患者术后各项观察指标缓解情况。
1.3 统计学处理
2 结 果
2.1 3组术后并发症及疗效比较
A组出血率、咽干发生率均低于B组,B组扁桃体再生、发炎率低于C组,差异有统计学意义(P<0.05);其余指标比较,差异无统计学意义(P>0.05),见表1。

表1 A、B组术后并发症发生率及OSA-18量表评分等指标比较[n(%)]
2.2 3组术前、术后AHI和LSaO2比较
3组术前、术后AHI和LSaO2比较,差异有统计学意义(P<0.05),见表2。
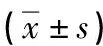
表2 3组术前、术后AHI和LSaO2比较
3 讨 论
在瑞典,扁桃体部分切除术已逐步取代扁桃体切除术成为睡眠呼吸障碍的一线治疗[9],国内也有很多学者进行报道。自2012年扁桃体部分切除术在治疗儿童气道阻塞中比扁桃体切除术更为常见,这一变化正是由确立扁桃体部分切除术安全性和有效性研究引发的。扁桃体部分切除术优势是保留部分扁桃体组织,残余扁桃体组织作为生物敷料覆盖咽部肌肉,使伤口不直接暴露于口腔,减少术后疼痛和伤口愈合时间,此外也保留了部分扁桃体的免疫功能[10]。一般来说,对于扁桃体炎频繁发患者,建议行扁桃体切除术而非扁桃体部分切除术[11-12]。从扁桃体切除术到扁桃体部分切除术的手术方式改变,降低了术后并发症发生率,特别是疼痛和出血风险,同时也减少了因并发症产生的额外住院费用[13-14]。目前关于扁桃体部分切除术的术后远期并发症及扁桃体再生、发炎情况仍无充足的数据调查,且国内长期随访研究较少。为此随访5年前行扁桃体部分切术及同期行扁桃体全切术患儿的临床资料,通过对比术后3组各项观察指标进一步了解扁桃体部分切除术术后长期效果。
本研究中B组术后有1例原发性出血和3例继发性出血,1例原发性出血原因为术中扁桃体窝止血不彻底,3例继发性出血则是由于术后饮食及伤口护理不到位,导致扁桃体窝白膜脱落,对术后出血患儿进行药物及冰敷止血处理后症状均可缓解。本研究发现扁桃体部分切除术后出血率比扁桃体切除低(0vs.1.6%),与既往文献报道相符[15]。考虑由于扁桃体部分切除术仅在扁桃体实质中切割操作,不进入扁桃体周围间隙,从而降低了出血风险。
本研究B组有8例患儿术后出现反复咽干表现,扁桃体切除后咽部淋巴组织会有代偿性增生,引起患儿咽干和咽部不适感,而保留部分扁桃体组织患儿更少出现咽干症状,这与既往文献报道一致[16]。3组术前、术后PSG监测指标比较,差异有统计学意义(P<0.05),说明3种手术方式均可缓解患儿睡眠阻塞性症状,达到较好的疗效。扁桃体部分切除和扁桃体切除术后症状改善程度比较,差异无统计学意义(P>0.05)。因此,在手术方式的选择上,扁桃体部分切除术可以作为替代治疗,在解决患儿阻塞性症状的同时保留扁桃体的部分免疫功能,可减少术后并发症的发生[17-19]。
FOKI等[14]报道的扁桃体部分切除术患儿术后再感染率为9.8%。HOEY等[20]比较了扁桃体部分切除术和扁桃体切除术的术后复发感染风险,建议行扁桃体部分切除术。本研究发现,A组有3例患儿出现扁桃体再生、发炎,随后行扁桃体肥大再次切除术,其中2例因残余扁桃体组织再生引起了上气道阻塞,再次出现打鼾、张口呼吸及憋气等症状;1例因术后残余扁桃体组织反复发炎引起上呼吸道感染症状而行手术治疗。这3例均为本课题组初期患者,考虑与术中切除扁桃体组织不够充分有关。目前对于扁桃体部分切除范围暂无统一标准,WINDFUHR等[21]发现切除至扁桃体残体游离缘平咽腭弓即可有效扩大口咽腔,达到治疗目的。扁桃体切除术后均无扁桃体再生、发炎情况,考虑与扁桃体完整切除没有残余组织不会出现扁桃体再生有关。扁桃体部分切除术和扁桃体切除术在术后扁桃体再生、发炎比较,差异无统计学意义(P>0.05),与既往报道相符[22-23]。B组与C组扁桃体再生、发炎率比较,差异有统计学意义(P<0.05),C组5例患儿出现扁桃体再生、发炎,随后再次行扁桃体切除术,考虑由于单纯切除腺样体后扁桃体代偿性增生肥大,引起上气道阻塞症状。其意义为对于腺样体和扁桃体肥大的患儿,建议行腺样体和扁桃体切除术,以降低术后扁桃体的代偿性增生,以便达到更好的手术治疗效果,避免二次手术。
本研究的不足:术后随访时间较长,有些病例随访过程中脱失,数据收集过程中可能存在个体差异及无法排除可能存在的混杂因素,因此,仍需要更多的大样本量进一步研究和完善。
综上所述,在儿童睡眠呼吸障碍疾病治疗上,扁桃体部分切除术可以作为一种替代扁桃体切除术的治疗方式,其安全性高,可达到与扁桃体切除术相同的临床治愈效果。

