上海市普陀区中老年人群骨质疏松患病率和治疗现状横断面研究
刘培培,温宇华,张丽亚,张晓亚,李慧娟,顾逸群,王健新,邝海东,宋利格
(1.同济大学附属同济医院内分泌代谢科,上海 200065;2.同济大学医学院骨质疏松和代谢性骨病研究所,上海 200065;3.上海市普陀区甘泉社区街道卫生服务中心,上海 200065;4.上海市普陀区宜川社区街道卫生服务中心,上海 200065)
骨质疏松症(osteoporosis,OP)是一种以骨量减低、骨微结构破坏,导致骨脆性增加、易发生骨折为特征的全身性骨病[1]。骨质疏松性骨折是OP的严重后果,其中最常见的是骨质疏松椎体压缩性骨折(osteo-porosis vertebra compressed fracture,OVCF)[2]。随着人口老龄化,老年性OP的患病风险也在增加,其严重并发症骨折也逐渐成为社会公众健康问题[3]。既往有关OP的流行病学调查研究一般采用简便的定量超声骨密度仪测量骨密度(bone mineral de-nsity,BMD),但其准确性不如双能X线骨密度仪(dual energy X-ray absorptiometry,DXA)。而且既往调查一般通过采集病史来明确纳入人群是否发生过脆性骨折[4-5],但有研究显示在临床诊疗过程中2/3~4/5的新发椎体骨折不能被及时识别[6]。因此本研究采用DXA测量骨密度,并完善胸腰椎X侧位片,旨在增加骨密度检测的准确性、及时发现隐匿性椎体骨折,有助于提高研究结果的一致性。
本研究通过对上海市普陀区甘泉和宜川2个社区的1098名55~85岁体检人群进行研究,了解中老年人OP及骨质疏松性椎体压缩性骨折的流行现状,同时了解该人群中骨健康补充剂及OP患者中抗骨质疏松药物的应用情况。为该地区中老年人群OP及椎体压缩性骨折的发现和防治提供新的依据。
1 资料和方法
1.1 研究对象
2019年6月—2019年11月在上海市普陀区选取甘泉和宜川2个社区,通过面对面问卷调查形式获取研究人群的基本资料。纳入标准:(1) 年龄55~85岁;(2) 头脑清醒,沟通无障碍;(3) 愿意配合完成全部调查。排除标准:(1) 慢性肝病、肾病;(2) 代 谢性或遗传性骨病,类风湿性关节炎及其他结缔组织疾病;(3) 严重心脑血管疾病;(4) 绝经早于40岁或绝经前行子宫切除术;(5) 近1年内使用过肾上腺皮质激素、抗癫痫药物、抗结核等药物或使用超过6个月;(6) 应用噻唑烷二酮类药物的糖尿病患者。本研究共纳入1098例55~85岁中老年人群。因研究对象来自一定时间和区域内的体检人群,并非严格随机抽样,因此调查结果可能存在一定的偏倚。本研究通过同济大学附属同济医院伦理委员会批准(审批号:2019-LCYJ-004),所有受试者签署知情同意书。
1.2 诊断标准
1.2.1 骨质疏松症诊断标准 结合《原发性骨质疏松症诊疗指南(2017)》中基于脆性骨折的诊断,脆性骨折是指受到轻微创伤或日常活动中即发生的骨折。符合以下3条中之一者即可诊断为骨质疏松症:髋部或椎体发生脆性骨折、DXA测量的中轴骨骨密度或桡骨远端1/3骨密度的T-值≤-2.5、骨密度测量符合低骨量(-2.5 1.2.2 椎体压缩性骨折诊断标准 基于胸腰椎侧位X线影像并采用Genant目视半定量判定方法进行椎体压缩性骨折分型:在原椎体高度上压缩20%~25%为轻度压缩性骨折;在原椎体高度上压缩25%~40%为中度压缩性骨折;在原椎体高度上压缩>40%为重度压缩性骨折[7]。 问卷收集以下内容。(1) 一般信息:性别、年龄、婚姻状况、文化程度等;(2) 个人习惯:吸烟及饮酒史、钙片及维生素D使用情况、运动时间及方式等;(3) 身体状况:既往所有疾病史、初潮年龄、绝经年龄、妊娠及生产次数等;(4) 骨质状况及骨折情况:身高缩短、腰背部疼痛史、骨折病史等;(5) 药 物使用情况:雌激素类、糖皮质激素类、噻唑烷二酮类和抗骨质疏松药物使用情况等。 由1名技师专人操作美国Hologic公司DXA(CV<1%)进行骨密度检测,测定部位为前后位腰椎1-4及左侧股骨近端,包括左侧股骨颈、Ward三角区、大转子、股骨总量。每天早晨开机后使用厂家提供的模块进行仪器校验,符合质控要求后才能进行检测。为减少误差,所有检测操作均有同一人完成。 常规摄片范围为T4至L5椎体,要求受试者去除外套及金属遮挡物,保持站立位姿势,双肩紧贴于负极板上行X线摄片。之后由放射科的3位专家采用Genant目视半定量判定方法分别对同一图像进行评估,如果读图结果不一致或存在疑问,则由3位专家共同商议进行再次测量,直至达成共识。 在1098例调查对象中年龄最小者55岁,年龄最大者85岁,平均年龄为(68.2±4.8)岁,平均体重指数(body mass index,BMI)为(24.39±13.20)kg/m2。其中男性453例,平均年龄(69.0±4.5)岁,女性645例,平均年龄(67.7±4.9)岁。合并有高血压者占41.99%,合并有糖尿病者占19.40%,应用胰岛素治疗者占3.91%,见表1。 表1 研究对象的基本资料Tab.1 Basic data of subjects 将1098名研究对象按照上述OP诊断标准分为7组。A组:髋部脆性骨折史13例;B组:椎体脆性骨折史及形态学椎体骨折215例;C组:A+B组8例;D组:骨密度T-值≤-2.5共305例;E组:低骨量(-2.5 表2 上海市社区55~85岁人群骨质疏松症患病率调查情况Tab.2 Survey of osteoporosis prevalence among residents aged 55-85 years in Shanghai community 1098名调查对象中OP患者为616例,其中应用抗骨质疏松药物治疗者仅占2.92%(18/616),未应用抗骨质疏松药物治疗者占97.03%(598/616)。既往有髋部脆性骨折史(13例)、低骨量(-2.5 表3 1098名调查对象骨健康补充剂及抗骨质疏松药物应用情况Tab.3 Application of bone health supplements and anti-osteoporosis drugs among responders 以15岁为1个年龄段,将调查对象按照不同性别分为2组(55~69岁、70~85岁)进行比较。无论在男性还是女性当中,70~85岁年龄段的股骨颈BMD值均显著低于55~69岁,差异具有统计学意义(P<0.001),但腰椎BMD值在各年龄阶段则无明显差异;同时在女性中可以看到髋部BMD值随着年龄的升高显著降低(P<0.001),但在男性中各年龄段则无明显差异,见表4。 表4 不同年龄段中老年人的BMD值变化Tab.4 Changes of BMD in different age groups 基于上述BMD检查结果,将1098例调查对象分为3组(T-值≤-2.5、-2.5 表5 不同年龄、性别及BMD中椎体压缩性骨折的发生率Tab.5 Incidence of vertebral compression fractures in residents with different age,gender and BMD 骨质疏松症是一种全身性骨量减少及骨组织微结构改变,从而导致骨折致残、致死的骨代谢疾病,主要发生在老年人群[1]。2018年国家卫生健康委员会发布了首个中国骨质疏松症流行病学数据:在我国50岁以上人群中女性骨质疏松患病率为32.1%,男性为6%,而65岁以上女性患病率更是达到了51.6%[8]。鲍小刚等[9]报道上海地区60岁以上人群总OP患病率为62.6%(女性74.4%、男性31.8%)。本研究结果显示OP总患病率为56.1%(616/1098),其中女性占64.8%,男性占43.7%,与之前上海地区OP流行病学调查结果相吻合,但较陈林等[10]报道的渝东北地区60岁以上老年人OP总患病率70.9%(男性62.3%、女性75.3%)偏低,分析其原因:一方面可能是与上海地区相比,渝东地区老年人群对于OP的认识不足,不能及时进行有效的干预和治疗。另一方面本研究调查对象来源于一定时间和区域内的社区体检人群,并非严格意义的随机抽样,因此研究结果可能存在一定的偏倚。此外,本研究显示在女性中,70~85岁年龄组A、B、C、D组的发生率均明显高于55~69岁,差异具有统计学意义(P<0.05),说明随着年龄的增加,骨组织逐渐衰老,骨量丢失越来越高,原因可能是女性绝经期后雌激素水平下降、卵巢功能减退,导致骨吸收功能增强,从而导致骨质疏松的患病率迅速增加。随着年龄的增加,糖脂代谢相关疾病的发生风险也增加,可进一步增加骨折风险[11-14]。 骨质疏松症患病率较高,但研究显示OP患者知晓自己患病的比例偏低,50岁以上患者的患病知晓率为7.0%[8],因此大多数骨质疏松患者不能进行及时的干预和抗骨质疏松药物治疗。本研究1098 名调查对象中,OP患者为616例,其中应用抗骨质疏松药物治疗者仅占2.92%(18/616)。需要特别注意的是,仅有少数椎体骨折或骨密度T-值≤-2.5的患者才进行正规抗骨质疏松药物治疗,而既往有髋部脆性骨折史(13例)、低骨量(-2.5 本研究发现多数OP患者未进行正规抗骨质疏松药物治疗,骨健康补充剂的摄入也远远不足。在OP患者中单纯补充钙剂者占5.84%(36/616),联合钙剂、维生素D及其类似物者占8.11%(50/616)。而《原发性骨质疏松症社区诊疗指导原则》推荐OP患者元素钙参考摄入量为1000~1200mg/d,维生素D推荐摄入量为800~1200U/d[15]。钙的摄入可减缓骨的丢失,改善骨矿化,维生素D可以促进钙的吸收、对骨骼健康、降低骨折风险有益[16-17]。并且一项Meta分析表明,钙剂和维生素D的联合补充,可适度降低髋关节和其他非脊椎骨折的风险,但单独补充钙剂或维生素D没有此效果[18-19]。由此可见在我国中老年人群包括骨质疏松患者对于元素钙、维生素D及其类似物的认识局限,不能及时检测并有效补充。随着年龄的增长,如果不注意补钙则会加速钙的负平衡,出现骨质疏松症及相关的慢性疼痛病患[20]。 脆性骨折是OP危害最大的并发症,Sawalha等[16]发现骨质疏松性骨折患者死亡率高达20%,约40.6%脊柱骨质疏松性骨折的患者丧失生活自理能力,生活质量明显下降。骨质疏松性骨折中最常见的是椎体压缩性骨折[21-22]。然而在临床诊疗过程中,由于椎体骨折与脊柱的退行性变及劳损等症状相似,没有严重的疼痛及活动障碍,可能会导致一定的误诊及漏诊率[23-24]。本研究对每位调查对象进行胸腰椎X线侧位摄片,影像科专家联合读片,有助于发现隐匿性椎体骨折,提高研究结果的准确性和可信度。研究显示BMD值每下降1个标准差,骨折的风险增加1.5~3.0倍[25]。骨量低下和骨质疏松患者发生椎体脆性骨折的风险是正常骨密度人群的1.57~2.62倍[26]。同样本研究发现,在中老年人群中骨密度T-值≤-2.5合并椎体压缩性骨折的发生率最高(男性35.2%、女性22.1%),较骨量正常(T-值≥-1.0)合并椎体压缩性骨折增加1.2~ 2.1倍。在女性中,椎体压缩性骨折的发生率随着骨密度T-值的降低而升高。该结果也表明BMD有助于评估椎体脆性骨折的发生风险。然而,本研究还发现在男性中,骨密度T-值≥-1.0较骨密度T-值在-2.5~-1.0的老年人群椎体压缩性骨折的发生率更高。导致这一结果的原因可能与老年人群腰椎退行性改变后出现骨质增生、骨外组织钙化有关,使腰椎BMD值假性增高。Siris等[27]报道,80%发生脆性骨折的绝经后妇女的BMD提示低骨量或骨量正常。此外还有其他研究报道BMD用于预测骨质疏松性骨折的准确性较差[28-29]。因此,在中老年人群中即使BMD处于正常范围内,骨质疏松症的筛查与治疗也不容忽视。对于存在椎体骨折高风险人群,应开展胸腰椎X线筛查,必要时行MRI检查,避免漏诊,有利于及时诊断、及早治疗。 本研究旨在调查上海市普陀区55~85岁中老年人群骨质疏松症流行现状,其患病率与以往流行病学调查结果相吻合。骨质疏松患病率较高,然而多数OP患者未进行抗骨质疏松药物治疗,钙剂和维生素D的摄入也远远不足。另外,骨密度越低椎体压缩性骨折发生风险越高。因此在社区中老年人群中,不仅要加强OP及其严重并发症的知识宣教,还应尽早进行骨密度筛查,对于椎体骨折高风险人群还应完善胸腰椎X线侧位片,及时发现,及早就医,对于预防老年人群骨折、提高生活质量具有重要的社会价值。1.3 问卷调查
1.4 骨密度检测
1.5 胸腰椎X线检查
1.6 统计学处理
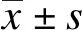
2 结 果
2.1 纳入人群的基本情况及OP的患病率

2.2 社区中老年人群骨健康补充剂及抗骨质疏松药物的使用情况

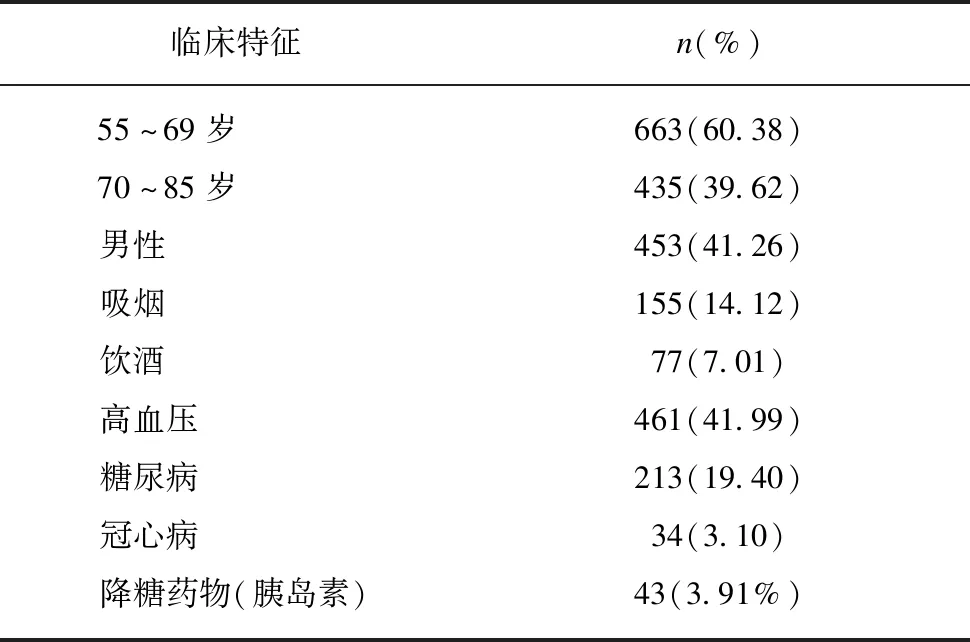
2.3 不同年龄段骨密度变化及BMD与椎体压缩性骨折的相关性分析
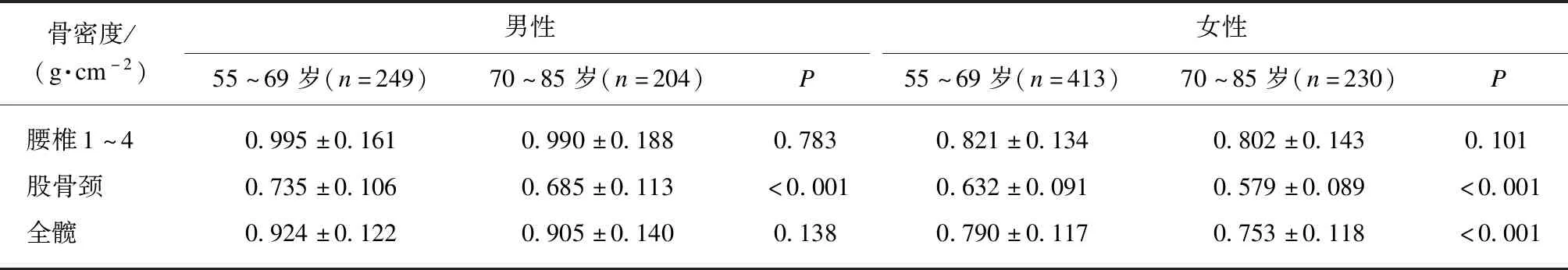
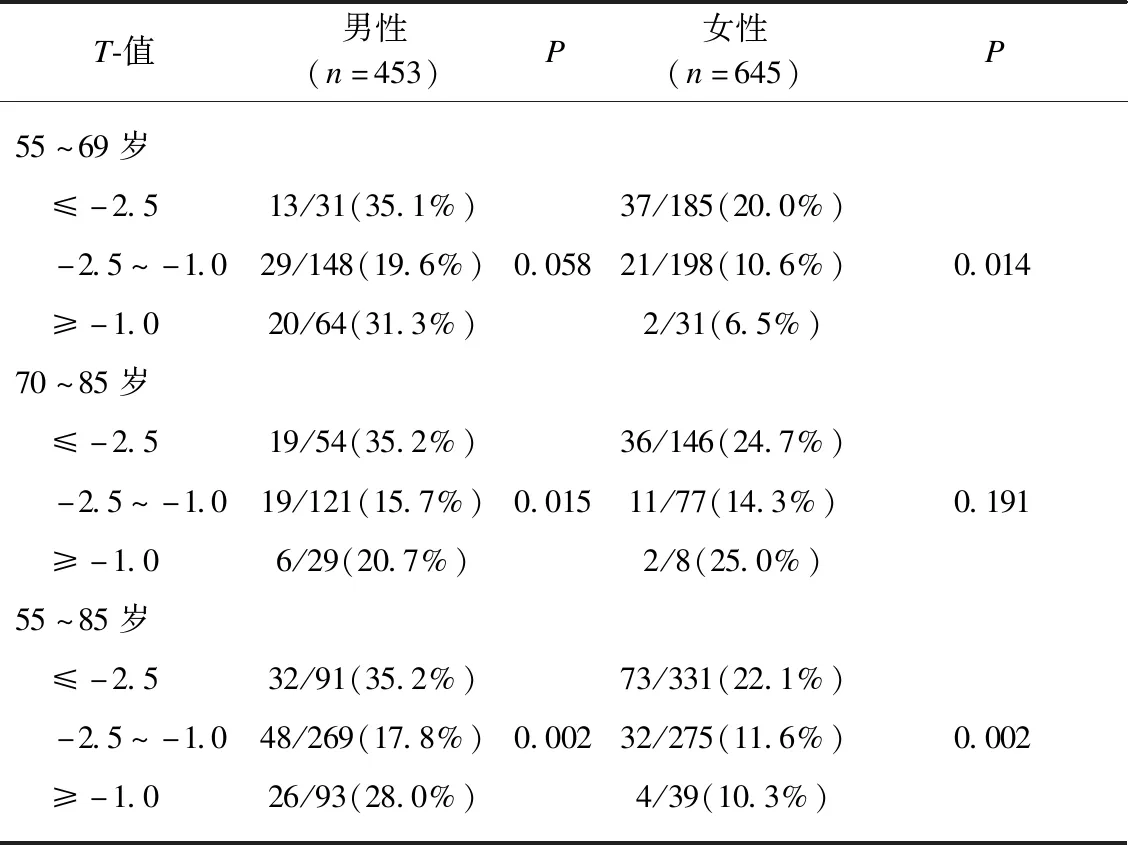
3 讨 论

