前路病灶清除植骨融合内固定治疗颈椎结核
胡 伟,郑 军,杜静德
颈椎结核发病率较低,但颈椎椎体较小,间隙感染后易导致椎体破坏、塌陷后颈椎后凸畸形、颈椎不稳和神经症状,因此部分患者需行手术治疗[1-2]。2009年5月~2015年12月,我科采用前路病灶清除植骨融合内固定治疗18例颈椎结核患者,疗效满意,报道如下。
1 材料与方法
1.1 病例资料本组18例,男7例,女11例,年龄25~67岁。病变范围:C3~4节段3例,C4~5节段7例,C5~6节段5例,C6~7节段1例,C3~5节段2例。病程32~57(45±8)个月。患者均存在颈部持续性疼痛、僵硬、活动受限。14例伴有四肢麻木、持物不稳、躯干束带感、行走踩棉花感等脊髓神经功能损伤症状,8例有低热、盗汗、乏力的典型结核中毒症状。
1.2 术前准备实验室检查提示红细胞沉降率、C-反应蛋白升高,抗结核抗体阳性。颈椎X线、CT检查提示颈部生理曲度减小,受累椎间隙狭窄甚至消失,邻近节段椎体有不同程度的破坏。MRI检查提示颈椎结核病灶骨质及椎间隙信号改变,部分患者表现脊髓受压或有椎前脓肿。行颈部制动和规范化抗结核方案治疗3周以上(脊髓损伤进行性加重者酌情缩短术前准备时间)。术前纠正贫血和低蛋白血症,改善营养不良,摄胸片排除肺部急性血行播散型肺结核,待患者红细胞沉降率<30 mm/1 h 时进行手术治疗。手术均由同一组脊柱外科医师完成。
1.3 手术方法气管插管全身麻醉。取右侧颈前切口于颈血管鞘和内脏鞘间进入。空针穿刺确定脓肿部位,在C臂机透视下确认手术节段。吸尽脓液,彻底清除病灶内坏死椎间盘、结核肉芽组织、死骨、硬化骨、空洞等。椎体撑开器撑开,测量椎体骨缺损长度,取合适长度自体髂骨嵌入骨缺损处。前方以自锁钛板固定相应节段,C臂机透视下确认颈椎曲度恢复满意,内固定位置正常。病灶处以双氧水、生理盐水交替冲洗,局部放置链霉素粉末1 g。病灶处置引流管。
1.4 术后处理给予预防感染、脱水、营养神经及支持治疗。引流量<50 ml/24 h时拔除引流管。术后佩戴颈托保护3个月。继续抗结核治疗12~18个月。术后3、6、9、12个月门诊复查,之后病情变化时复查,复查内容包括肝肾功能、红细胞沉降率、颈椎X线及CT。
1.5 疗效评价① 采用VAS评分评价疼痛程度。② 采用JOA评分评价脊髓功能。③ 记录并发症情况。④ 测量颈椎融合节段高度:颈椎侧位片融合节段椎体上缘切线与融合节段椎体下缘切线前后缘距离的平均值。⑤ 采用ECK融合分级标准评价植骨融合情况。

2 结果
患者均获得随访,时间12~38个月。
2.1 临床疗效评价颈部VAS评分由术前4~9(6.7±1.1)分降至末次随访时1~2(1.6±0.2)分;JOA评分由术前7~12(8.1±1.9)分增加至末次随访时11~16(13.0±2.1)分;两项指标与术前比较差异均有统计学意义(P<0.05)。
2.2 影像学评价术后3 d测量颈椎融合节段高度为54~60(57±2) mm,末次随访时为54~60(56±2) mm,差异无统计学意义(P>0.05)。末次随访时患者植骨均完全融合。
2.3 并发症情况切口均一期愈合,无窦道形成。围手术期无食管损伤、深静脉血栓等严重并发症发生。随访期内,1例发生脑脊液漏,经适当延长引流管留置时间,积极更换敷料预防逆行感染后自行愈合;1例发生股外侧皮神经损伤,为取髂骨侧大腿前外侧感觉麻木,予以营养神经、对症治疗3个月后恢复。患者均未发生钛板松动、断裂。
2.4 典型病例见图1。
3 讨论
颈椎结核病灶以颈椎间隙为主,同时侵犯相邻椎体,引起颈椎不稳、后凸畸形,病变组织会向后方椎管内侵占,压迫脊髓引起功能障碍[3]。寒性脓肿可突破前纵韧带积聚于颈长肌和其筋膜后方,形成咽喉壁和食管后脓肿[4]。颈椎结核手术治疗的目的是清除病灶,恢复脊髓功能,纠正颈椎后凸畸形,重建生理曲度并维持其稳定性[1]。
3.1 病灶清除多数学者[1,5]认为术中需彻底清除病灶,因为硬化骨下存在隐匿性病灶,抗结核药物无法通过硬化骨来杀死结核杆菌。在病灶清除术中未对残留的硬化壁、空洞和病变性骨桥作彻底清除时,会导致病灶治愈率降低,再手术率升高,疗程延长,药物不良反应发生率升高,康复时间延长[6]。结核术后复发的危险因素中包括病灶清除不彻底,因此病灶彻底清除是保证治疗成功的关键。近年来微创脊柱外科逐步兴起,有学者[7-8]尝试在CT引导下穿刺置管灌洗引流联合抗结核药,疗效满意,但临床上尚未广泛开展。笔者认为,术前应认真阅读影像学资料,判断病灶范围,术中充分显露并彻底清除病灶,包括脓液、死骨、窦道、硬化骨、大的空洞、干酪样坏死组织、残留的椎间盘组织等,尽可能减少残存的隐匿病灶。本组均采用病灶彻底清除的术式,无一例复发,无窦道形成。
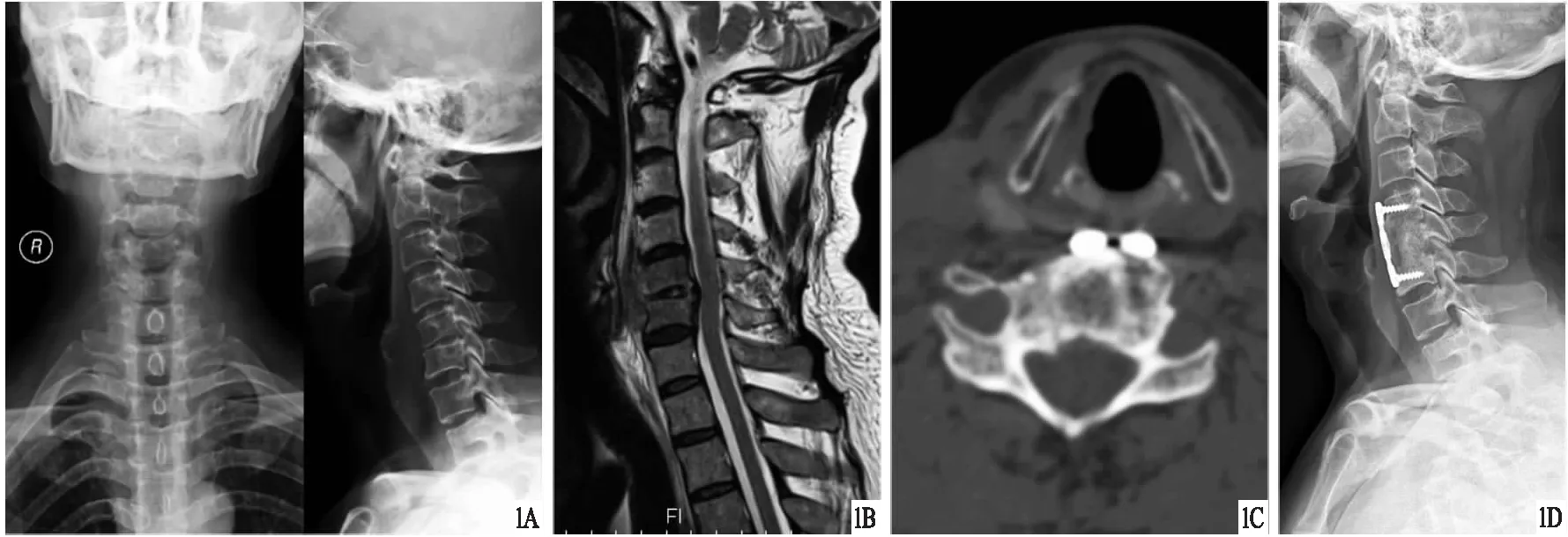
图1 患者,男,54岁,颈椎结核,采用前路病灶清除植骨融合内固定治疗 A.术前X线片,显示颈椎反弓,C5~6间隙变窄;B.术前MRI,显示C5~6椎间隙破坏,脓肿形成,椎管狭窄,脊髓受压;C.术后3个月CT,显示植骨部分融合;D.术后23个月X线片,显示C4~6内固定位置良好,颈椎植骨融合良好,曲度改善
3.2 植骨方式病灶彻底清除后椎间隙留有较大空隙,需行结构性植骨支撑来维持椎体高度及矢状面序列。临床上常用的植骨方式有自体髂骨、肋骨或填充自体松质骨的钛笼和同种异体骨。① 自体髂骨移植具有良好的骨传导性、诱导性和成骨活性,但需另做手术切口,增加了手术时间和术中出血量,且部分患者存在取骨区疼痛、股外侧皮神经损伤等并发症。② 同种异体骨的骨诱导活性较弱,无成骨活性,故其植骨融合率较自体骨低。③ 有学者采用钛笼植骨,近期疗效较好[9]。但在颈椎融合时钛笼常发生下沉,尤其是合并骨质疏松者或长期大量吸烟者[10]。本研究术中采用椎体撑开器将椎间撑开,置入合适高度的自体髂骨三面皮质骨达到有效地骨性支撑,恢复颈椎矢状面序列,前方再以钛板固定。末次随访时植骨融合良好,并获得良好的融合节段高度和颈椎生理曲度,且颈椎融合节段高度末次随访时与术后3 d 测量比较差异无统计学意义(P>0.05)。因此,我们认为在颈椎结核的治疗中,自体髂骨移植可获得良好的支撑和融合效果,能有效纠正颈椎生理曲度的改变。
3.3 治疗体会① 本组病例中椎体破坏均未超过3个节段,但冷脓肿流注范围较广,因此术前应充分阅片,判断脓肿范围并选择切口位置,必要时可选择斜切口,便于术中操作。② 因局部炎症侵蚀破坏,组织粘连水肿,病灶清除时宜以手指钝性分离脓腔纵隔,避免损伤血管、神经、食管。③ 颈椎结核患者因长期食欲不振和睡眠不足导致持续性颈项疼痛、营养不良、贫血和低蛋白血症。术前应营养支持,镇静止痛,围手术期应少量多次补充白蛋白和输血。
综上所述,前路病灶清除自体髂骨植骨融合内固定治疗颈椎结核可重建颈椎稳定性,临床疗效良好。

