常规超声联合超声造影对颈部实性淋巴结良恶性的鉴别诊断
张琦,庄连婷,李家兴,黄瑛*
1.中国医科大学附属盛京医院超声科,辽宁沈阳 110004;2.中国医科大学附属盛京医院泌尿外科,辽宁沈阳 110004;
颈部淋巴结异常可见于反应性增生、结核、恶性肿瘤转移及淋巴瘤等[1]。恶性肿瘤的发病率逐年上升,准确判断淋巴结性质对临床疾病的诊断、治疗方案选择以及疾病预后具有重要意义[2-3]。常规超声评估颈部淋巴结的微钙化或液化坏死对诊断甲状腺癌转移淋巴结具有较高的特异性[4];而对于单纯实性淋巴结,由于部分淋巴结疾病的常规超声表现存在重叠,其鉴别诊断存在一定的困难[5]。超声造影(CEUS)通过实时灰阶谐波成像有效反映组织内微循环灌注特征,在淋巴结疾病诊断中的应用逐渐成熟。本研究拟分析颈部实性淋巴结的常规超声及CEUS特征,并探讨两者对淋巴结病变性质的鉴别诊断价值。
1 资料与方法
1.1 研究对象 回顾性分析2017年1月—2020年6月于中国医科大学附属盛京医院行常规超声检查提示颈部淋巴结异常患者的资料。纳入标准:①年龄≥18岁;②常规超声检查发现淋巴结长短径之比(L/S)≤2、边界模糊、形态不规整、内部回声异常、淋巴门偏移或消失、周边型或混合型血流等可疑征象[6-7];③经超声引导下穿刺或手术获得确切的病理结果;④未经过任何治疗。排除标准:①患者临床资料不完整或图像质量欠佳;②淋巴结常规超声检查存在钙化或液化坏死;③病理结果不确切,或为交界性淋巴结疾病(如Castleman病)。患者接受CEUS检查或穿刺前均签订知情同意书。
最终纳入154例患者共158枚淋巴结,其中,男56例,女98例;年龄18~85岁,平均(44±15)岁。所有患者均接受常规超声检查。病理证实良性组82例,平均年龄(39±14)岁;恶性组72例,平均年龄(49±15)岁。恶性组中45例共46枚淋巴结行CEUS检查。病理证实良性组24例,平均年龄(40±13)岁;恶性组21例,平均年龄(46±13)岁。
1.2 仪器与方法
1.2.1 仪器 采用Philips iU 22型彩色多普勒超声诊断仪,常规超声使用L13-5高频线阵探头,探头频率5~13 MHz;超声造影使用L9-3高频线阵探头,探头频率7 MHz。造影剂采用SonoVue。
1.2.2 常规超声检查与图像分析 充分暴露检查部位,常规超声检查记录目标淋巴结最大长短径、L/S、边界、形态、淋巴门结构、皮质回声以及血流类型。根据参考文献[7]中的标准判断血流类型。
1.2.3 CEUS检查与图像分析 选择淋巴结最大切面切换至双幅显示造影模式。以 5 ml生理盐水配制造影剂混悬液,经肘部浅静脉快速团注1.2 ml,随后注入5 ml生理盐水快速冲管,存储DICOM动态图像90 s。由2名超声住院医师及主任医师采用盲法评估淋巴结灌注模式和灌注类型。如意见不一致时协商统一后记录结果。灌注模式分为离心型(中央向周边灌注)、向心型(周边向中央灌注)或混杂型(中央和周边同时灌注);灌注类型分为Ⅰ型(均匀增强型)、Ⅱ型(规则灌注缺损或环状增强型)、Ⅲ型(不规则灌注缺损型)或Ⅳ型(微弱增强型)[6]。
1.2.4 常规超声与 CEUS联合诊断 常规超声和CEUS均提示良性时诊断为良性,任意一种提示恶性则诊断为恶性。
1.3 病理检查 对目标淋巴结行超声引导下穿刺活检或手术。由具有5年以上工作经验的病理科主治医师进行组织切片、HE染色和病理诊断。
1.4 统计学方法 使用SPSS 22.0软件,运用P-P图进行正态性检验。符合正态分布的连续变量以±s表示,组间比较采用两独立样本t检验。分类变量组间比较采用χ2检验或 Fisher确切概率法。采用多因素Logistic回归预测恶性淋巴结的相关危险因素。采用ROC曲线评价常规超声、CEUS及两者联合的诊断效能。P<0.05表示有统计学意义。
2 结果
2.1 病理结果 158枚淋巴结行常规超声检查,其中良性组82枚,包括反应性增生52枚、淋巴结结核21枚、组织坏死性淋巴结炎8枚、结节病1枚;恶性组76枚,包括腺癌39枚、鳞癌12枚、小细胞癌1枚、低分化癌1枚、淋巴瘤23枚。46枚淋巴结行CEUS检查,其中良性组24枚,包括反应性增生19枚、淋巴结结核5枚;恶性组22枚,包括腺癌10枚、鳞癌4枚、小细胞癌1枚、淋巴瘤7枚。
2.2 常规超声表现 恶性组淋巴结平均最大短径大于良性组,且多表现为L/S≤2、形态不规整、皮质回声异常、淋巴门偏移或消失、周边型或混合型血流,与良性组相比,差异均有统计学意义(P<0.05,表1)。

表1 良性组与恶性组淋巴结常规超声特征比较
2.3 CEUS表现 两组灌注模式和灌注类型差异均有统计学意义(P<0.05)。良性组淋巴结多为离心型灌注和Ⅰ型灌注,恶性组淋巴结多为向心型或混杂型灌注和Ⅲ型灌注(图1、2,表2)。

图1 男,18岁,反应性增生淋巴结。CEUS呈离心型灌注,灌注类型为Ⅰ型(均匀增强型)

图2 男,53岁,鳞状细胞癌转移淋巴结。CEUS呈向心型灌注,灌注类型为Ⅲ型(不规则灌注缺损型),箭示边界模糊的不规则灌注缺损

表2 良性组与恶性组淋巴结CEUS特征比较[例(%)]
2.4 多因素Logistic回归分析 淋巴结常规超声表现为形态不规整、淋巴门偏移或消失、皮质回声异常以及周边型或混合型血流;CEUS表现为向心或混杂型、Ⅲ型或Ⅳ型均为恶性淋巴结的独立危险因素(表 3)。
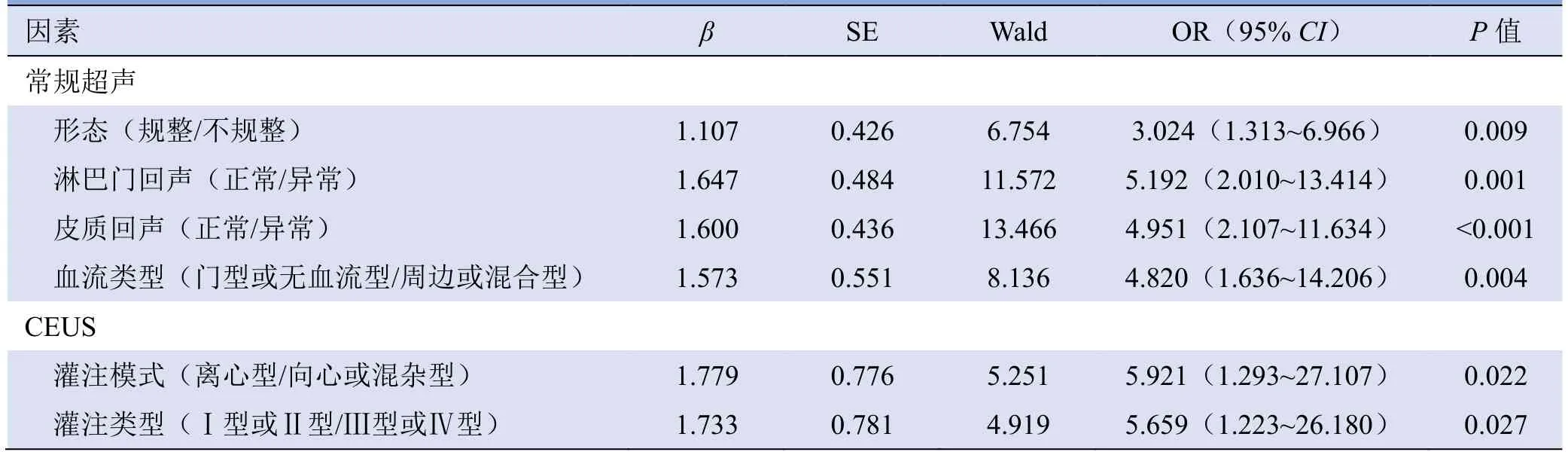
表3 预测恶性淋巴结相关危险因素的多因素Logistic回归分析
2.5 常规超声、CEUS及两者联合应用诊断淋巴结的效能 常规超声与 CEUS联合应用诊断颈部淋巴结良恶性的敏感度、阴性预测值、准确度和ROC曲线下面积均高于单独应用(表4)。
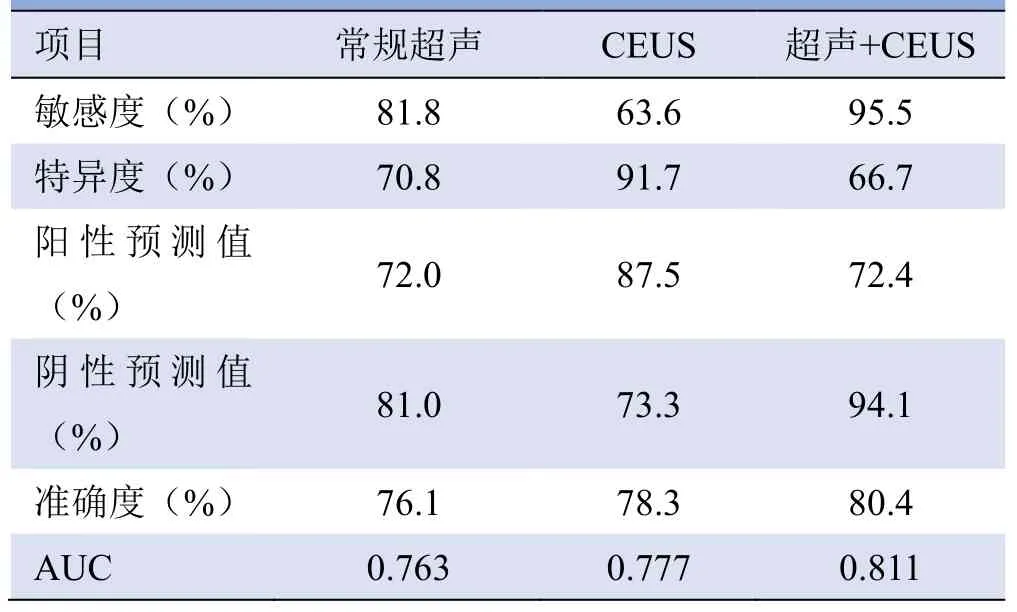
表4 常规超声、CEUS及两者联合应用鉴别颈部实性淋巴结良恶性的诊断效能
3 讨论
对于常规超声表现为良恶性特征兼具的实性淋巴结,其定性诊断往往比较困难。CEUS作为一种微血管显影技术,可显示直径<100 μm的小血管,进一步有效评价组织微循环状态。目前CEUS在评估肝脏、乳腺、甲状腺等疾病中应用广泛[8-9];而颈部实性淋巴结疾病的鉴别诊断尚未确立统一标准,与常规超声联合应用的报道较为少见。
常规超声特征在良、恶性淋巴结疾病中存在一定的重叠,如淋巴结结核的常规超声表现易与转移性淋巴结混淆。Cui等[10]研究显示,淋巴结结核与转移性淋巴结 CEUS均常表现为向心型不均匀灌注伴局部灌注缺损,鉴别两者仍有一定的困难。本研究参考既往研究结论进一步细化CEUS灌注缺损特征,推测灌注类型为Ⅱ型的淋巴结倾向于良性,而Ⅲ型的淋巴结倾向于恶性[6,11]。既往研究报道淋巴结结核CEUS的特征性表现为中央分隔样增强及周边环形增强或“眼镜征”[12-13];本研究中归为Ⅱ型。常规超声误诊的5枚淋巴结结核中,4枚淋巴结CEUS表现为Ⅱ型,从而可成为鉴别诊断的依据。本研究中恶性淋巴结 CEUS主要表现为向心或混杂型灌注以及Ⅲ型灌注,与既往研究结论相似[6,14-15];而漏诊淋巴结中5枚为淋巴瘤,均表现为离心型均匀增强,与反应性增生淋巴结难以区分,导致诊断敏感度较差。王晓荣等[16]研究表明,CEUS鉴别颈部不典型反应性增生淋巴结与淋巴瘤的敏感度(68.1%)和准确度(72.5%)较低,两者鉴别应优先选择剪切波弹性成像。Rubaltelli等[17]报道的“雪花状”增强是CEUS提示淋巴瘤的特征性表现;但本研究仅在4例直径较大的淋巴瘤(长径3.6~9.0 cm)中观察到,在较小的淋巴瘤中难以分辨,此时单独应用CEUS的诊断效能有限。
CEUS可在一定程度上弥补常规超声的不足。本研究中常规超声漏诊 3枚转移性淋巴结及 1枚淋巴瘤,通过CEUS可观察到向心或混杂型灌注以及微小的局部低灌注(Ⅲ型),可能由于疾病早期淋巴结常规超声恶性特征不明显。另外,对于位置较深或靠近大血管的淋巴结,CEUS对血流的显示较彩色多普勒血流显像更准确。两者联合应用鉴别颈部实性淋巴结良恶性的敏感度可达95.5%,准确度可达80.4%。既往研究显示,常规超声联合CEUS诊断甲状腺癌转移淋巴结的敏感度和准确度均可达90%以上,高于常规超声或CEUS单独应用[7]。
常规超声及 CEUS联合应用能为颈部实性淋巴结的鉴别诊断提供较多有价值的信息,可进一步提高诊断敏感度。由于本研究纳入CEUS检查的淋巴结样本量有限,可能导致研究结论有一定的偏差,尚需大样本多中心研究进一步探究。

